Лечение диабетической стопы и трофических язв
Язвы на ногах при сахарном диабете, особенности лечения
Трофические язвы – поражение кожных покровов и более глубоких структур в виде длительно незаживающих ран. Возникают такие дефекты в результате нарушения кровоснабжения определенного участка организма. Излюбленная локализация трофических язв – пальцы ног, пятки, голени. Подобная патология характерна для сахарного диабета, считается его осложнением и проявлением синдрома диабетической стопы.
Лечение трофической язвы при диабете считается достаточно длительным процессом, сочетающим несколько методик. Терапия осложнения должна происходить в интенсивном режиме, поскольку именно такие дефекты провоцируют ампутации нижних конечностей.
Принципы лечения
Для того, что лечение трофической язвы при диабете было успешным, нужно пройти следующие этапы:
- тщательная обработка пораженного места;
- разгрузка нижней конечности;
- устранение бактериальной микрофлоры;
- компенсация основного заболевания;
- купирование отечности;
- определение и лечение сопутствующих патологий, которые не позволяют процессу заживления происходить в полной мере (анемия, патология печени, хроническая почечная недостаточность).
Ишемические трофические дефекты, помимо этих этапов, нуждаются в проведении реваскуляризации (восстановлении кровообращения в пораженной конечности), поскольку именно закрытие просветов сосудов приводит к их развитию.
Если раны осложняются значительными гнойными процессами, требуется хирургическая обработка и проведение дезинтоксикации организма пациента.
Местное лечение язв
Лечение трофических язв на ногах при сахарном диабете подразумевает проведение общих и местных мероприятий. Местная терапия основывается на следующих процедурах:
- некрэктомия (удаление омертвевших зон) с иссечением натоптышей;
- промывание ран лекарственными растворами;
- использование повязок.
Некрэктомия
Омертвевшие ткани считаются хорошей средой для бактерий. Кроме того, они препятствуют нормальному оттоку жидкости из раневой поверхности и формированию новых тканей для заживления. Поэтому необходимо удалить зоны некроза по максимуму.
Иссечение может происходить при помощи скальпеля и ножниц, механическим способом, используя специальный аппарат, подающий пульсирующие струи воды, химическим методом, применяя протеолитические ферменты. Еще один способ – врач накладывает влажные повязки, способствующие тому, что мертвые ткани отторгаются.
Удаление зон некроза скальпелем и ножницами – самый распространенный вариант, однако, он не используется, если дно раны представлено суставной поверхностью или в случае, если трофический дефект имеет ишемический характер. При хирургической обработке применяется ложка Фолькмана – инструмент в виде ложечки с маленькой поверхностью. Он позволяет аккуратно убрать омертвевшие фрагменты тканей, не разрушая сосуды.
Важно! Трофическая язва на ноге должна быть осмотрена пуговчатым зондом, поскольку визуально мелкий дефект может иметь глубокий раневой канал.
Параллельно убирают и натоптыши, которые образуются по краю язвы. Это позволяет уменьшить давление на саму рану и улучшить отток ее содержимого. Существуют моменты, требующие удаление ногтевой пластины. Это случается, если язва частично располагается на ногтевом ложе или верхушке пальца.
Обработка раны
Этот этап лечения трофический язвы при сахарном диабете проводится для того, чтоб уменьшить количество болезнетворных микроорганизмов на поверхности пораженного участка. Существует ряд аппаратов, используемых для промывания, однако, доказано, что использование шприца с иглой показывает ничем не хуже результат.
Не используют для промывания трофических дефектов:
- раствор марганцовки;
- йод;
- бриллиантовый зеленый;
- риванол;
- лекарственные вещества на спиртовой основе.
3%-й раствор перекиси водорода используется в период очищения раневой поверхности от гноя и кровяных сгустков. Разрешено промывать язву физиологическим раствором натрия хлорида, Мирамистином, Хлоргексидином, Диоксидином. В домашних условиях можно применять спрей Ацербин.
Повязка
Используемый материал для перевязок должен обладать следующими свойствами:
- атравматичностью;
- способностью поддерживать влажную среду (доказано, что именно в таких условиях процесс заживления трофических язв на ногах при сахарном диабете ускоряется);
- способностью впитывать содержимое ран;
- барьерными свойствами (для профилактики попадания бактерий);
- отсутствием препятствий для нормально поступления воздуха к тканям.
Марлю для повязки использовать нежелательно, поскольку она может присыхать к раневой поверхности и нарушать целостность грануляций при снятии. Ее можно применять в случае свищей, при сухих некрозах или язвах с повышенным уровнем влажности.
Современные методы лечения используют повязки сетчатого типа, альгинаты, гидрогели, полиуретановые губки, гидрофильные волокна и т.д.
Вспомогательные средства
Представленные вещества показывают эффективность в сочетании с современными перевязочными материалами.
- Препараты антимикробного действия – Аргосульфан, Дермазан, Бетадин.
- Стимуляторы регенерации – Бекаплермин, Куриозин, Эбермин.
- Протеолитические ферменты – Ируксол, Химотрипсин.
Используются мази на водорастворимой (Левомеколь, Диоксизоль) и жировой основе (Солкосерил, Актовегин).
Разгрузка нижней конечности
Еще один важный этап, позволяющий вылечить трофический дефект. Какие бы препараты ни использовались, трофическая язва не заживет до тех пор, пока пациент наступает на больную ногу. Полная адекватная разгрузка является залогом благоприятного исхода патологии.
Если рана локализуется на голени или тыльной стороне стопы, дополнительных приспособлений для разгрузки не требуется. Единственный момент – необходимость отсутствия соприкосновения раны с обувью. Если язва находится на пятке или подошвенной стороне стопы, нужны специальные устройства. На данный момент используется разгрузочная повязка, изготовленная из полимерных материалов. Ее накладывают на стопу и голень. Представлена в виде сапожка, который может быть съемным или несъемным (по рекомендациям врача). Такой способ хорош тем, что позволяет ходить по улице, работать, устраняя нагрузку на пораженный участок конечности.
Разгрузка происходит благодаря нескольким механизмам:
- около 35% нагрузки переносится со ступни на голень;
- тяжесть давления распределяется равномерно;
- рана защищена от горизонтальных сил трения;
- снижается отечность пораженной конечности.
Противопоказания к использованию полимерного сапожка:
- Абсолютные – активный гнойно-некротический процесс с развитием сепсиса или гангрены.
- Относительные – критическое нарушение кровоснабжения, глубокая рана с небольшим диаметром, значительная влажность кожных покровов в месте наложения, страх перед использованием полимерного приспособления.
Использование костылей, ортопедической обуви, простое ограничение ходьбы в домашних условиях, формирования «окна» для язвы в стельке – недопустимые методы в лечении трофических язв.
Борьба с инфекцией
Местное применение антисептиков для уничтожения болезнетворных микроорганизмов не доказало свою эффективность, а значит, единственным методом является использование антибактериальных препаратов. Эти средства показаны не только тогда, когда дефект уже инфицирован, но и тогда, когда существует высокий риск размножения бактерий (омертвение тканей ишемического характера, большой размер язвы, длительно существующая рана).
Частые возбудители раневой инфекции:
- стафилококки;
- стрептококки;
- протей;
- кишечная палочка;
- энтеробактерии;
- клебсиелла;
- псевдомонада.
Назначение антибиотиков происходит после бакпосева содержимого раны с определением индивидуальной чувствительности возбудителя. Наиболее эффективными признаны пенициллины, фторхинолоны, цефалоспорины, линкозамиды, карбапенемы.
Тяжелые формы патологии требуют внутривенного введения антибиотиков в стационарных условиях. Параллельно проводят хирургическое дренирование раны, дезинтоксикационную терапию, коррекцию сахарного диабета. Курс лечения – 2 недели. Более легкие стадии инфекции позволяют прием антибиотиков внутрь в виде таблеток в домашних условиях. Курс – до 30 дней.
Компенсация диабета
Очередной важный этап, без проведения которого лечить трофические язвы врачи не берутся. Коррекцией терапии основной болезни занимается эндокринолог. Важно удерживать уровень сахара в крови не выше 6 ммоль/л. В домашних условиях контроль над показателями происходит при помощи глюкометра. При 1 типе болезни результаты фиксируют каждые 3-4 часа, при 2 типе – 1-2 раза в день.
Чтоб достичь компенсации, используется инсулинотерапия или сахаропонижающие препараты. Назначаются короткие инсулины – для быстрого снижения уровня сахара и пролонгированные медикаменты (вводимые 1-2 раза в сутки, поддерживающие нормальные показатели на протяжении всего дня).
Восстановление кровотока
Существуют медикаментозные и хирургические методы, направленные на возобновление кровоснабжения пораженного участка. Все используемые медикаменты делят на две большие группы:
К первой группе относят Пентоксифиллин, экстракт Гинкго билоба, препараты никотиновой кислоты, средства, разжижающие кровь, Гепарин, Реополиглюкин. Вторая группа обладает большей эффективностью. Ее представители – Вазапростан, Алпростан.
Из хирургических методов восстановления кровотока широко используется баллонная ангиопластика. Это метод «раздутия» пораженного сосуда с целью увеличения его просвета. Для того, чтоб продлить эффект оперативного вмешательства, в этот сосуд устанавливают стент – приспособление, удерживающее артерию от повторного сужения.
Еще один метод – шунтирование. Ангиохирурги формируют обходные пути для крови из синтетического материала или собственных сосудов пациента. Этот способ показывает более длительный итоговый результат.
При распространенном омертвении тканей после реваскуляризации может быть проведено оперативное вмешательство на стопе:
- малая частичная ампутация;
- некрэктомия;
- ушивание раны или ее пластика.
Борьба с болью
Устранение болевого синдрома – не менее важный этап, чем вышеперечисленные. Эффективными средствами признаны следующие препараты:
Длительное использование НПВС запрещено из-за высокого риска развития желудочно-кишечного кровотечения. Производные метамизола (Баралгин, Темпалгин) могут провоцировать агранулоцитоз.
Терапия диабетического осложнения народными средствами также широко используется, однако, необходимо помнить о том, что самолечение запрещено. Это может привести к усугублению проблемы. Соблюдение советов лечащих специалистов – залог благоприятного исхода патологии.
Лечение и уход, которые позволят остаться в строю, если у вас диабетическая стопа
Развиваясь в следствие сахарного диабета, подобное осложнение возникает из-за повышения нагрузки на ногу и неизменно приводит к травматизации ее мягких тканей дальнейшим их разрушением.
Лечение этого недуга совершенствуется и влечет за собой неплохие результаты.
Причины
Сахарный диабет имеет своей отличительной особенностью повешенную концентрацию глюкозы в крови (гипергликемию). Такое состояние провоцирует энергетическую голодовку инсулинозависимых клеток и дисфункцию обменных процессов. Результатом является патологическое поражение различных органов и тканей.
Синдром диабетической стопы (СДС) провоцируют следующие факторы:
Диабетическая макроангиопатия представлена поражением крупнокалиберных сосудов (артерий).
Органами-мишенями в таком случае являются сосуды головного мозга и нижних кончностей, сердце.
Диабетическая остеоартропатия – это разрушение костной ткани в области увеличенного давление, травматическая деформация суставов, развитие патологических переломов.
Диабетическая нейропатия представляет собой гибель нервных окончаний из-за поражения сосудов, кровоснабжающих их. В конечном итоге, это приводит к утрате чувствительности и атрофии мягких тканей нижних конечностей, что способствует возникновению трофических язв.
Симптомы
Симптомы и признаки СДС различаются по особенностям, характерным для трех форм заболевания:
- При ишемической форме наблюдается сохранение чувствительности в нижних конечностях при сравнительно слабой пульсации. Кожа ног при этом холодная и бледная, а возникшие язвы имеют неровные границы, долго заживают и вызывают сильную болезненность;
- При нейропатической форме отмечается снижение чувствительности, онемение ступней. В следствие изменения свода ступни, возникают уплотнение эпидермиса и мозоли. Для трофических язв характерны ровные границы;
- Смешанная форма отличается наличием признаков двух форм заболевания.
Медикаментозное лечение
Важным этапом при консервативной терапии диабетической стопы является коррекция причины ее появления, то есть, компенсация сахарного диабета. Для этого эндокринологом должен быть назначен инсулин определенного действия с индивидуальным подбором единиц.
Объем необходимой терапии полностью зависит от стадии развития синдрома и назначается только специалистом!
Для лечения диабетической стопы и нормализации общего состояния рационально назначить препараты комплексного действия:
Антибактериальное лечение и антибиотики
Важную роль при терапии синдрома диабетической стопы играет антибактериальная терапия, которая необходима при возникновении инфицированной язвы или повышенном риске ее инфицирования.
Исходя из данных о возбудителях инфекции и их возможной чувствительности к ряду антибиотиков, а также локализации инфицирования, лечащий врач подбирает оптимальное средство или их комбинации:
- При инфицировании раны стафилококком– Клиндамицин, Рифампицин, Гентамицин и Флуклоксациллин;
- Если возбудителем выступает стрептококк– Эритромицин, Амоксициллин, Флуклоксациллин и Клиндамицин;
- Для купирования энтерококковой инфекции– Амоксициллин;
- Инфицирование раны анаэробами– Метронидазол и Клиндамицин;
- Колиформные бактерии– Тазобактам, Триметоприм, Мероленем или Цефадроксил;
- Псевдомонады– Меропенем, Ципрофлоксацин, Гентамицин, Цефтазидим или Клавуланат.
Использование кремов и мазей при лечении
Начальная стадия лечения диабетической стопы предполагает уход за стопой и трофической язвой.
Перед тем, как нанести мазь или крем для стоп раневую поверхность следует обработать антисептическим раствором, например, Фурацилином, Мирамистином или перекисью водорода 3%.
После этого следует обработать рану, используя заживляющие мази. В таких случаях применяются Ируксол и Солкосерил.
Материалом для перевязки послужат полупроницаемая пленка, пенистая губка. На подсушенные некротические раны накладывают гидрогель, который стимулирует скорейшее заживление.
Производить смену повязок следует 1 раз в сутки, а при наличии большого объема экссудата- каждые 8-10 часов.
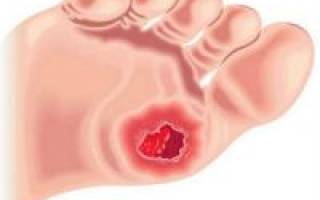
Диабетическая стопа, на фото начальная стадия:
Хирургическое лечение
Оперативное хирургическое вмешательство зависит от формы и стадии СДС.
Применяются:
- Вскрытие флегмон, абсцесса;
- Стентирование сосудов нижних конечностей- установка протеза внутри сосуда, восстанавливающего просвет;
- Ангиопластика – нормализация кровоснабжения методом пластики артерий;
- Шунтирование– создание нового направления кровотока;
- Эндартерэктомия– удаление разрушенных сосудов и перенаправление кровотока по соседним сосудам;
- Ампутация конечности или ее части – крайний метод борьбы за жизнь пациента.
Лечение народными средствами
Наряду с медикаментами широко используются народные методы нетрадиционной медицины в качестве примочек:
- Отвар черники, эвкалипта, корней и листьев лопуха;
- Гвоздичное, облепиховое масла;
- Простокваша;
- Липовый мед.
Народное лечение СДС может выступать только как дополнительный способ лечения и должен быть согласован с Вашим лечащим доктором.
Гирудотерапия
В стопе нормализуется кровообращение, что замедляет патологический процесс.
Длительность сеанса обычно составляет от 30 минут до одного часа, за которые пиявка высасывает почти 5 мл крови.
Курс состоит из 10-12 процедур.
Как вылечить ноги дома?
Для уменьшения риска развития гангрены допускается комплексная терапия в домашних условиях. Для этого потребуется ношение ортопедической обуви, корректировка рациона питания, исключение вредной пищи.
В уходе первое место занимает аккуратное отношение к своему здоровью, чтобы исключить возникновение кровоподтеков и ссадин на поверхности кожного покрова стоп, а также полное соблюдение рекомендаций доктора.
Главным принципом терапии СДС является поддержание уровня глюкозы крови в пределах нормы и ношение ортопедической обуви, а также стелек для осуществления щадящего режима поврежденных конечностей. Такой подход позволит исключить риск развития осложнений и прочих негативных последствий.
Полезное видео
Еще больше о терапии язв и ран Вы можете узнать из полезного видео:
Лечение диабетической стопы и трофических язв: как лечить, отзывы
Сахарный диабет – это очень коварное заболевание, при котором нужно не только постоянно контролировать уровень глюкозы в крови и соблюдать диету, но и проводить профилактические мероприятия, чтобы избежать различных осложнений, например, диабетической стопы, при которой образуются трофические язвы.
Это очень важно, потому что при данном заболевании из-за нарушенных обменных процессов поражаются стенки сосудов и нервные окончания.
В результате в тканях возникает дефицит кислорода, и накапливаются ядовитые продукты обмена углеводов. Синдром диабетической стопы может привести к потере конечностей.
Даже при незначительных травмах кожи на стопах могут образовываться незаживающие раны, то есть трофические язвы, именно они являются самым опасным проявлением диабетической стопы.
Это связано с тем, что при большой продолжительности сахарного диабета, в виде диабетической стопы, начинаются осложнения:
- диабетическая ангиопатия – поражаются мелкие кровеносные сосуды;
- диабетическая нейропатия – поражаются мелкие нервные окончания.
Это приводит к тому, что состояние тканей нарушается и образуется диабетическая стопа, на которой легко могут появляться не только трофические язвы, но и гангрена. При грамотном подходе этим явлениям можно противостоять.
Этапы развития трофической язвы
- Стадия образования язвы – на этом этапе происходит постепенное увеличение размеров язвы, ее углубление и появление на дне белесого или сероватого налета. Все это обычно сопровождается неприятным запахом. Стопы и голени могут неметь и холодеть, появляется ощущение ползающих мурашек.
- Стадия очищения язвы – постепенно налет в язве начинает исчезать, дно приобретает ярко-розовую окраску. Размеры язвы и ее глубина перестают увеличиваться.
- Стадия заживления язвы – обычно заживление начинается с краев образования, и размеры язвы начинают постепенно уменьшаться. Если проводить эффективное общее и местное лечение, то островки заживления в последующем начинают возникать и в самой язве.
Данные стадии характерны для благоприятного протекания трофической язвы при диабете. Но так бывает не во всех случаях. Если к процессу присоединяется инфекция, то воспаление может распространиться на костную ткань и сухожилия, начинается процесс гниения, при котором необходимо хирургическое вмешательство.
Если трофическая язва не переходит из первой стадии во вторую, а начинает прогрессировать и углубляется, то есть вероятность развития гангрены. Это обычно может быть при неправильном лечении сахарного диабета и появлении нервно-сосудистых осложнений.
Диабетическая гангрена – это состояние, несущее угрозу жизни и, как правило, приводящее к ампутации стопы. В зависимости от распространенности процесса и глубины ампутация может быть также на уровне голени или бедра, хотя все начинается с диабетической стопы.
При этом снаружи кожный дефект не всегда бывать сильно выраженным, по краям даже может происходить затягивание язвы, но в глубине процесс будет продолжаться. Именно поэтому запрещено проводить самолечение трофических язв при сахарном диабете.
Лечение трофической язвы
Лечение язвы диабетической стопы нужно проводить только под врачебным контролем и обязательно учитывать стадию раневого процесса. Больные должны:
- соблюдать постельный режим (иногда полупостельный),
- правильно питаться,
- употреблять достаточное количество белков,
- минералов и витаминов,
- постоянно контролировать уровень глюкозы в крови под наблюдением эндокринолога.
При сахарном диабете любые повреждения стоп должны лечиться в специальных отделениях диабетической стопы или подологических кабинетах, специально созданных для диабетиков. Лечиться самостоятельно категорически запрещено.
Лечение трофической язвы на этапе возникновения
На начальной стадии для лечения язвы нужно диабетической стопы тщательно контролировать уровень глюкозы в крови, корректировать его при необходимости и проводить общую терапию. Ъ
Общее лечение должно включать в себя курсы инъекций препаратами для сосудов и использование средств для улучшения трофики (питания) пораженных тканей ног. На этой стадии главной целью лечения язвы является торможение ее прогрессирования.
Местное лечение заключается в обработке раневых краев растворами антисептическими спиртовыми растворами (бриллиантового зеленого, йода, 70% спирта).
Саму рану нужно хорошо промывать водными растворами фурацилина, перманганата калия (в малой концентрации), перекисью водорода.
После обработки на область диабетической трофической язвы наносят препарат, ускоряющий заживление язвы и питающий ткани. Заживление происходит как за счет активации синтеза коллагена, так и за счет ускорения размножения клеток. Препарат обязательно должен иметь форму геля, чтобы не образовывалась воздухонепроницаемая пленка.
Перевязки нужно делать дважды в день, при этом обязательно следует предотвращать инфицирование язвы (обрабатывать руки, использовать одноразовые стерильные инструменты и перевязочные материалы).
Лечение трофической язвы на этапе очищения
На этой стадии необходимо продолжать общее лечение (сосудистое и трофическое) и контролировать глюкозу в крови.
Особенное внимание должно быть уделено очищению трофической язвы. Для этого края раны следует сначала обработать антисептическим спиртовым раствором. В домашних условиях можно использовать спиртовую настойку календулы и салициловый спирт. После этого рана тщательно промывается 3% раствором перекиси водорода.
Их чередуют с повязками, пропитанными веществом, позволяющим очистить площадь язвы. Повязки накладываются дважды в день, пока рана полностью не очистится. Если кожа вокруг раны покраснела, то это говорит о развитии воспалительного процесса. При этом повышается температура тела, появляется слабость, болевые ощущения в стопе.
При наличии таких симптомов нужно сделать посев из раны, чтобы подобрать антибиотики, к которым будут чувствительны патологические микроорганизмы, и начать лечение. Иногда может потребоваться хирургическое вмешательство для того чтобы раскрыть рану и провести ее широкую обработку.
Лечение трофической язвы на этапе заживления
Очень важно для лечения уже заживающей трофической язвы использовать мази и гели, которые будут ускорять этот процесс, и поддерживать необходимое питание тканей. Гели наносятся на кровоточащие места очищенной язвы, а мазь на подсыхающие области и края раны.
По мере регенерации язвы переходят к использованию только мазей. На этапе заживления перевязки можно проводить не два раза в день, а однократно. Продолжаться такое лечение должно до полного заживления язвы.
Также для лечения трофических язв на любых этапах используют немедикаментозные методы:
- ударно-волновую терапию;
- токи д , Арсонваля;
- лазерное облучение крови;
- гирудотерапию – применение пиявок;
- озонотерапию;
- ультрафиолетовое облучение крови.
Солкосерил производится в гелиевой и мазевой формах, поэтому подходит для использования при лечении язв на всех этапах развития. Гель применяется на стадиях образования и очищения, а мазь — на стадии заживления язвы.
Обе формы улучшают снабжение пораженных тканей кислородом и их питание. В результате этого процессы восстановления на дне и стенках язвы активируются.
Гель приводит к формированию грануляционной ткани и снижает выделение экссудата, а мазь дает дополнительную защиту поверхности раны на период заживления язвы, стимулирует процесс эпителизации и способствует образованию рубцовой эластичной ткани.
Гель необходимо наносить тонким слоем 2- 3 раза в день, мазь наносится однократно или дважды в сутки.
Меры профилактики образования трофических язв при сахарном диабете
Основным методом профилактики этого состояние является раннее обнаружение сахарного диабета (особенного второго типа), его грамотное лечение и достижение устойчивого нормального уровня глюкозы в крови.
Если есть необходимость, то нужно придерживаться определенной диеты, употреблять препараты для понижения сахара или делать инъекции инсулина.
Так как диабетическая ангиопатия и полинейропатия относятся к очень частым осложнением сахарного диабета, то их профилактику важно начинать как можно раньше, в самом начале развития заболевания. Кроме того, люди, страдающие диабетом, должны соблюдать следующие правила:
- носить специальную ортопедическую (или, по крайней мере, просто удобную) обувь, соответствующую времени года;
- постоянно следить за состоянием своих стоп, своевременно предотвращать появление микротравм, трещин и потертостей;
- избегать продолжительной ходьбы и повышенной нагрузки на ноги;
- избегать перегрева или переохлаждения стоп;
- даже при самой маленькой травме стопы быстро начинать ее лечение под медицинским контролем.
Лечение трофических язв при диабете
Средства лечения диабетических трофических язв обязательно включают повязки и салфетки с определенными свойствами. Применение специальных перевязочных средств гарантирует быстрое лечение трофических ран при сахарном диабете и направлено на создание благоприятных условий для заживления – способствуют очищению раны, росту здоровых тканей и закрытию раны. Современные повязки ускоряют процесс заживления ран и трофических язв, однако применение повязок требует от пациента внимания, правильный выбор повязки в зависимости от клинической ситуации и состояния раны, необходимо вовремя проводить перевязки. Так, в зависимости от того какая язва, окружающая её кожа необходимо выбрать конкретные лечебные повязки. Первоначально необходимо внимательно осмотреть рану и оценить:
1. есть ли в ране нежизнеспособные ткани, струпы, корочки, плотный или рыхлый фибрин,
2. есть ли признаки воспаления (инфекции) – покраснение, отек, боль и локальное повышение температуры в месте, где находится рана,
3. оценить насколько много выделяется экссудата из раны за сутки, или рана излишне сухая,
4. идет ли в ране эпителизация, т.е. рост новой кожи.
Вторым этапом – подобрать повязку.
Так, если в ране присутствуют нежизнеспособные ткани, струпы, плотный или рыхлый фибрин, то необходимо применять повязки, которые способствуют очищению трофической язвы, раны. Этому способствуют повязки и перевязочные средства на основе гидрогеля – INTRASITE GEL и INTRASITE CONFORMABLE. Данные повязки состоят из полимеров, которые удерживают воду, и при соприкосновении с сухой раной увлажняют её, размягчают налет, струп, корочки. Гель или повязку с гелем наносят непосредственно на рану. Затем накладывают пленочную повязку OPSITE FLEXIGRID, также можно использовать вместо OPSITE FLEXIGRID послеоперационные повязки OPSITE Post-Op или PRIMAPORE, а также в несколько раз сложенный стерильный бинт. После этого рану можно забинтовать и при необходимости компрессионный бинт. Применение компрессионных бинтов и белья обязательно должен назначить специалист, так как бывают случаи когда применение компрессионного белья противопоказано. Следующую перевязку рекомендуется проводить на третьи сутки, когда размягченные ткани легко можно удалить, при этом само удаление безболезненное и без риска кровотечения. Гель легко удаляется, рану необходимо промыть физиологическим раствором. Так как гидрогелевые повязки INTRASITE GEL и INTRASITE CONFORMABLE увлажняют рану, то наблюдается некоторый обезболивающий эффект. Лучше чтобы применение таких повязок проходило под контролем Вашего лечащего врача или хирурга. После того как рана очищена необходимо применять повязки для роста новых здоровых тканей (ALLEVYN, CUTINOVA HYDRO, JELONET, BACTIGRAS).
Если трофическая диабетическая язва с признаками воспаления или инфицирования – покраснение кожи вокруг раны, отек, локальное повышение температуры, боль – то необходимо лечить рану специальными средствами с антимикробными свойствами, что приведёт к уменьшению воспалительной реакции, очищению раны от микроорганизмов. Лучше использовать перевязочные средства с антисептиками широкого спектра действия, которые воздействуют практически на весь спектр микроорганизмов, в том числе на формы, устойчивые к антибиотикам. Антисептики в жидкой форме быстро высыхают и повязка может прилипнуть к ране. Для того чтобы исключить такое прилипание повязки рекомендуется применять специальные сетчатые повязки. Сетчатая структура повязки не препятствует оттоку экссудата из раны. Одной из востребованных повязок с антисептиком широкого спектра действия в настоящее время являются серебросодержащие повязки ACTICOAT и ACTICOAT 7, которые содержат серебро в особой форме. Благодаря своей структуре повязки ACTICOAT и ACTICOAT 7 начинают работать очень быстро, буквально в течении первых 30 минут после того как наложили повязку. Это происходит благодаря тому, что в течении первых 30 минут достигается высокая концентрация серебра в ране, необходимая для уничтожения микроорганизмов, и поддерживается такая концентрация в течении как минимум 3-7 дней. Благодаря пролонгированному, длительному высвобождению серебра из повязки в рану нет необходимости в частой смене повязок. Повязки ACTICOAT необходимо менять один раз в три дня, повязки ACTICOAT 7 – не чаще чем один раз в неделю. После применения повязок ACTICOAT и ACTICOAT 7 уменьшается воспалительная реакция, начинают преобладать репаративные процессы в ране, а именно рост новых здоровых клеток, тканей, что ведет к заживлению раны. Повязки ACTICOAT и ACTICOAT 7 не прилипают к поверхности раны, поэтому перевязки безболезненные, отсутствует риск кровотечения. Применение повязок ACTICOAT и ACTICOAT 7: повязки вынимают из упаковки, смачивают стерильной водой для инъекций, накладывают непосредственно на рану, затем накладывают в несколько раз сложенный стерильный бинт, и фиксируют бинтованием, при необходимости можно применить компрессионные бинты или белье (компрессионные бинты и белье применяется только по назначению врача). На следующей день необходимо произвести перевязку: саму повязку ACTICOAT или ACTICOAT 7 оставить на ране, а заменить только впитывающие марлевые повязки и фиксирующий марлевый бинт. Повязка ACTICOAT подлежит замене через три дня, повязка ACTICOAT 7 – через 7 дней.
Другой повязкой с антисептическими свойствами является сетчатая повязка с хлоргексидином – BACTIGRAS. Хлоргексидин – антисептик широкого спектра действия, влияет на бактерии, вирусы и грибы. Повязка BACTIGRAS обильно пропитана медицинским парафином, чтобы избежать прилипание повязки к поверхности раны. Сетчатая структура повязки позволяет экссудату спокойно проходить сквозь повязку в марлевую впитывающую повязку. Применение повязки BACTIGRAS: повязку накладывают на рану, сверху накладывают в несколько раз сложенные стерильные марлевые салфетки, и сверху фиксируют бинтованием. По назначению врача можно применить компрессионный гольф, чулок или бинт. Повязку BACTIGRAS можно накладывать на рану до 5 дней без смены. Смену же внешних марлевых повязок и бинта необходимо проводить ежедневно, при этом внутреннюю повязку с антимикробными свойствами менять не надо. Её следует сменить на 3-5 день.
Если рана сильно «течет», приходится делать перевязки ежедневно, а то и несколько раз в день, то такая рана нуждается в коррекции – необходимо избыточный экссудат вовремя убирать с поверхности раны и с окружающей кожи, так как сам экссудат раздражает кожу, вызывает мацерацию, изъязвления, а в самом экссудате прекрасно размножаются микроорганизмы, что может усугубить состояние раны. Поэтому необходимо применять повязки впитывающие. Одна из самых лучших повязок, которую необходимо применять при умеренно и сильноэкссудирующих язвах это альгинатная повязка ALGISITE M. Выполнена она из тончайших волокон альгинатов водорослей. Альгинаты имеют свойство впитывать экссудат, в результате образуется гель, при этом захватываются микроорганизмы. Такую повязку необходимо покрыть марлевыми повязками и зафиксировать либо бинтом, либо рулонными повязками NEOFIX ROLL. Менять повязки ALGISITE M на ране надо по мере промокания повязки. Обычно при умеренно экссудирующих ранах – перевязки надо проводить один раз в 2-3 дня, при сильноэкссудирующих ранах – ежедневно. Бывают случаи, когда степень экссудации незначительная, в таком случае повязка ALGISITE M может прилипнуть к поверхности раны, так как не произошло гелеобразования. В этом случае при перевязке надо повязку намочить любой жидкостью (хлоргексидин, мирамистин, раствор фурациллина) , подождать 2-3 минуты пока произойдет гелеобразование и затем снять повязку ALGISITE M с раны.
Если рана достаточно чистая, идет образование и рост новых тканей, клеток, но при этом наблюдается сильная или умеренная экссудация (рана «течет»), то применение впитывающих полиуретановых повязок ALLEVYN будет наилучшим решением. Повязки ALLEVYN представляют из себя губки с большим количеством пор разного диаметра и размера. Такое строение повязки обеспечивает быстрый сбор экссудата в повязку, равномерное распределение экссудата внутри повязки. Одной из отличительных особенностей повязок ALLEVYN от других похожих повязок является внешний слой, который обладает прекрасной паропроницаемостью – лишняя жидкая часть из повязки просто испаряется под воздействием тепла тела. Рана остается оптимально влажной, не пересушенной, что очень важно для заживления. Именно оптимальная влажная среда необходима для роста новых тканей, ведь все живые клетки могут размножаться только во влажной среде. Губчатую повязку ALLEVYN можно не снимать с раны вплоть до 5-7 суток при условии что в ране нет признаков воспаления, инфекции, рана чистая, розовая, не имеет запаха. Так как язвы бывают разных форм и размеров, то можно выбрать повязку ALLEVYN той формы и размера, которая необходима в каждом конкретном случае, кроме того, повязку ALLEVYN можно резать нужного размера. Также повязки ALLEVYN незаменимы для профилактики образования язв у людей с диабетом, для профилактики пролежней у лежачих больных – повязки наклеивают на здоровую кожу в зоне наибольшего давления или трения, где возможно образование язвы или пролежня. Применение повязки ALLEVYN: вынуть повязку из упаковки, снять с адгезивной стороны защитную пленку или бумагу, наклеить белой стороной на рану. Если повязка с клейким краем, то такую повязку ALLEVYN не надо ничем фиксировать, если же повязка ALLEVYN без клейкого края, то такую повязку необходимо фиксировать бинтованием, можно использовать компрессионный бинт – по назначению врача. Ни в коем случае нельзя повязку ALLEVYN закрывать пленкой, так как это будет препятствовать испарению излишней жидкости.
Другая лечебная повязка – CUTINOVA HYDRO – обладает избирательной способностью впитывать только воду из раны, при этом не впитывая форменные элементы, биологически активные вещества, факторы роста, необходимые для роста новых тканей, заживления раны. Повязка CUTINOVA HYDRO состоит из полиуретановой пленочки с нанесенным на неё слоем высокоабсорбирующих полимерных частиц, которые впитывают воду. Такая повязка предназначена для лечения поверхностных слабо экссудирующих ран, стерильная. Применение повязки CUTINOVA HYDRO: очистите рану физиологическим раствором или другим способом (примечание: избегать контакта повязки с перекисью водорода; в случае если для обработки раны используется перекись водорода, то после перекиси водорода необходимо рану промыть физиологическим раствором). Необходимо вынуть повязку из упаковки, снять с адгезивной стороны защитную пленку, наклеить повязку адгезивной стороной на рану, перекрывая края раны примерно на 2см. Кожа вокруг раны должна быть сухая, чистая, тогда повязка CUTINOVA HYDRO зафиксируется. Нет необходимости дополнительно её фиксировать. Если рана находится в области трения, тогда края повязки лучше зафиксировать повязками Opsite Flexifix. Частота смены повязки зависит от уровня экссудации: необходимо сменить повязку, когда утолщенная область, заполненная экссудатом (абсорбирующие частицы впитывая экссудат увеличиваются в размерах), приблизится краям повязки. Необходимо сменить повязку по мере наполнения, но не реже чем 1 раза в неделю. Повязку можно применять под компрессионной терапией под наблюдением Вашего врача.
Для заживления раны на этапе эпителизации рекомендуется применять повязки, которые создают благоприятную среду для размножения и роста клеток, новых тканей. На данном этапе благоприятно применять повязки с сетчатыми основами JELONET. Повязки представляют из себя марлевую сеточку с ячейками. Марлевая сеточка прочная, не разволокняется. Сеточка обильно пропитана медицинским парафином для исключения прилипания повязки к поверхности раны, поэтому во время перевязок смена повязки происходит безболезненно, без кровотечения. Сквозь ячейки отделяемое из раны проникает во внешнюю марлевую повязку. Применение повязки JELONET: повязку накладывают на рану любой стороной, далее поверх накладывают в несколько раз сложенные стерильные марлевые салфетки, и сверху фиксируют бинтованием. Повязку JELONET можно накладывать на рану до 5 дней без смены при условии что рана чистая, без инфекции и воспаления. Смену внешних марлевых повязок и бинта необходимо проводить ежедневно.
Все перечисленные повязки не прилипают к поверхности диабетической язвы при условии что повязки заменяются в рекомендуемые сроки. Так как повязки не приклеиваются к поверхности раны и к коже, то перевязки безболезненные, без риска кровотечений. К тому же преимущество данных повязок состоит в том, что данные повязки нет необходимости менять ежедневно, что удобно и экономично. Повязки обладают высокой биологической совместимостью, поэтому не раздражают рану и окружающую кожу, не вызывают аллергических реакций.
Трофические язвы при диабете: 4 метода лечения
В этой статье вы узнаете:
При диабете нарушено усвоение глюкозы, поэтому ее уровень в крови повышается. При несоблюдении диеты и отсутствии лечения могут развиться осложнения, которые значительно утяжеляют течение болезни и мешают больному жить нормальной жизнью. Одним из таких осложнений при сахарном диабете являются язвы на ногах.
Почему появляются язвы на ногах?
Такая патология возникает вследствие длительного повышения сахара, поэтому так важно соблюдать все рекомендации лечащего врача.
Находясь в высокой концентрации, глюкоза начинает кристаллизоваться, а кристаллы повреждают сосуды и нервы. Поражение сосудов называется диабетической ангиопатией. В первую очередь поражаются мелкие кровеносные сосуды, они истончаются, становятся хрупкими и теряют эластичность. Позже страдают и крупные сосуды, в них образуются атеросклеротические бляшки.
Поражение нервов называется диабетической нейропатией. Они повреждаются по двум причинам:
- Пораженные капилляры недостаточно хорошо выполняют свою функцию, в результате нервы плохо кровоснабжаются и испытывают кислородное голодание.
- При постоянно повышенном сахаре образуется большое количество кетоновых тел и других токсичных веществ, они напрямую повреждают нервные стволы.
Пораженные сосуды и нервы не справляются со своей работой, в итоге страдает питание тканей. Кожа теряет эластичность, атрофируется, сохнет, шелушится, отекает и чешется. Это сигнал, что срочно нужно заняться лечением, в противном случае начнут появляться язвы.
Как выглядит язва?
Язва – это дефект кожи. Так как при сахарном диабете они образуются в результате нарушения питания тканей, их называют трофическими. При этом заболевании они чаще всего локализуются на нижних конечностях, в области голеней и стоп.
Перед появлением дефекта кожа начинает блестеть и истончаться, покрывается пятнами пигментации, позже на их месте образуется округлая болезненная язва, которая без лечения постепенно увеличивается в размерах.
Очень важно при появлении необычных ощущений в конечности, например, ползание мурашек, онемение или изменении внешнего вида кожи, незамедлительно обратиться к специалистам. Это поможет предупредить развитие язв при сахарном диабете на самом раннем этапе.
Самым поздним осложнением диабета является синдром диабетической стопы. Это совокупность повреждений кожи, мягких тканей, костей и суставов. На стопе образуются язвы, суставы деформируются. Опасность кроется в том, что при диабете нарушается чувствительность кожи, поэтому больные могут не заметить, что трет обувь или имеются повреждения. Говоря простым языком, диабетик может пропустить начало заболевания, а это опасно более тяжелым течением болезни с развитием гангрены и ампутацией.
Значительно осложняет течение инфекция, которая нередко сопровождает язвы. При инфицировании дефекта, кожа вокруг краснеет и отекает, из раны сочится гнойное содержимое, может подниматься температура тела и нога практически теряет свою опорную функцию. Нагноившаяся язва требует срочной медицинской помощи, иначе можно лишиться конечности.
Трофические язвы при сахарном диабете имеют особенность – они очень трудно поддаются лечению и плохо заживают. Это связано с тем, что дефекты кожи образуются под действием многих факторов и чтобы способствовать заживлению, нужно воздействовать на все эти причины. Но восстановить полноценный кровоток и поврежденные нервы практически невозможно, поэтому гораздо проще предупредить образование язв, чем их лечить.
Осложнения трофических язв
Язвы, которые оставили без внимания, могут привести к тяжелым последствиям, из-за которых можно лишиться конечности и даже жизни.
Инфекционные осложнения: рожа, флегмона, целлюлит, тромбофлебит, анаэробная инфекция, остеомиелит, артрит и другие. Такая патология без лечения может привести к сепсису и в конечном итоге к летальному исходу.
Малигнизация, то-есть язвенный дефект может преобразоваться в злокачественную опухоль.
При прохождении рядом с язвой крупного сосуда может развиться опасное для жизни кровотечение. В первую очередь это касается глубоких ран.
Профилактика образования трофических язв
Каждый больной должен знать, как предупредить развитие осложнений, это гарантирует более легкое течение сахарного диабета и полноценную жизнь.
В первую очередь нужно строго следить за показателями уровня глюкозы. Для этого каждый диабетик обязан приобрести глюкометр. При повышении сахара необходимо обратиться к эндокринологу для корректировки лечения.
Диагностика трофических язв
Поставить диагноз «трофическая язва» несложно, но нужно исключить другие причины их образования, ведь не только при сахарном диабете появляются такие дефекты.
Нужно исключить такие заболевания, как:
- облитерирующий атеросклероз;
- варикозное расширение вен нижних конечностей;
- лимфостаз;
- хронические дерматиты;
- антифосфолипидный синдром.
Для уточнения диагноза нужен осмотр специалиста, общеклинические анализы крови и мочи, ультразвуковая допплерография, МСКТ-ангиография, лазерная флоуметрия.
Лечение трофической язвы при диабете
Как упоминалось выше, лечение трофических язв при сахарном диабете — задача непростая. Необходимо комплексное воздействие на каждый причинный фактор. Также метод лечения зависит от запущенности процесса.
Общее лечение
В первую очередь назначаются препараты нормализующие уровень глюкозы либо корректируются уже назначенная схема.
Для улучшения нервной проводимости применяют препараты на основе витаминов группы В, они способствуют восстановлению волокон.
Также назначаются препараты улучшающие кровоток, к ним относятся Пентоксифиллин, Трентал, Кавинтон, Актовегин и другие.
При присоединении бактериальной инфекции в обязательном порядке принимают антибактериальные препараты, в первую очереди цефалоспорины 3-4 поколения и фторхинолоны. Но более правильным будет взять из раны содержимое на бакпосев и по результатам антибиотикограммы выбрать подходящий препарат.
Местное лечение
В первую очередь язвы необходимо промывать растворами антисептиков, например хлоргексидином или перекисью водорода. После этого накладывается стерильная повязка и мазь с антибактериальным препаратом (Левомеколь).
Когда язва при диабете перестала гноиться и очистилась, желательно начать использовать мази, которые улучшают регенерацию и способствуют заживлению дефекта, к таким препаратам относится Солкосерил.
Физиотерапевтическое лечение
В качестве дополнительного лечения используют физические методы воздействия, такие как лазеротерапия, УФО, гипербарическая оксигенация и другие. Считается, что они способствуют обновлению тканей, ускоряют заживление и улучшают эффект местного лечения.
Хирургическое лечение
При незаживающих язвах, которые, несмотря на проводимое лечение, только увеличиваются, часто приходится прибегнуть к хирургическому вмешательству.
Существуют два направления хирургического лечения, первые направлены на восстановление кровотока (сосудистая хирургия), вторые на саму язву. Дефект иссекают и санируют, возможно закрытие раны тканями, взятыми из других частей тела.
В тяжелых случаях, при развитии гангрены или массивного гнойного поражения приходится выполнять ампутацию конечности.
Но все не так страшно, как может показаться на первый взгляд. Во-первых, трофические язвы при сахарном диабете возникают при длительно повышенном уровне глюкозы, когда человек годами не обращается к врачу и не принимает сахароснижающие препараты. Во-вторых, вовремя замеченные язвенные дефекты успешно лечат без применения хирургических методов. Поэтому стоит быть внимательными к своему здоровью и прислушиваться к рекомендациям врачей.