Схема лечения хронического Болезниа
Алгоритм лечения больных хронической обструктивной болезнью легких
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
ММА имени И.М. Сеченова
И.В. Литвинова, профессор И.В. Лещенко
Уральская государственная медицинская академия, Екатеринбург
Х роническая обструктивная болезнь легких (ХОБЛ) относится к наиболее распространенным заболеваниям человека, что обусловлено загрязнением окружающей среды, табакокурением и повторяющимися респираторными инфекционными заболеваниями.
ХОБЛ характеризуется ограничением воздушного потока, которое обратимо не полностью и имеет неуклонно прогрессирующий характер.
Диагноз ХОБЛ должен предполагаться у каждого кашляющего человека, выделяющего мокроту и имеющего факторы риска. Во всех этих случаях необходимо проводить спирометрию. Снижение соотношения ОФВ1/ФЖЕЛ менее 70% является ранним и достоверным признаком ограничения воздушного потока даже при сохранении значения ОФВ1>80% от должной величины. Причем обструкция считается хронической (а больного необходимо считать страдающим ХОБЛ), если она регистрируется трижды в течение одного года. Стадию болезни (степень ее тяжести) отражает значение ОФВ1 в постбронходилатационной пробе. Хронический кашель и избыточная продукция мокроты задолго предшествуют вентиляционным расстройствам, приводящим к развитию одышки.
К большому сожалению, больные ХОБЛ обращаются за медицинской помощью, как правило, на поздних стадиях заболевания, когда у них уже имеется дыхательная недостаточность или развивается легочное сердце. На этой стадии болезни лечение крайне затруднительно и не дает ожидаемого эффекта. В связи с вышеизложенным чрезвычайно актуальным остается ранняя диагностика ХОБЛ и своевременная реализация разработанной программы лечения.
Основные цели лечения больных ХОБЛ четко сформулированы в Международной программе «Глобальная стратегия: диагностика, лечение и профилактика ХОБЛ» (в английской аббревиатуре – «GOLD»), созданной на основе медицины доказательств (2003 г.), и в Федеральной программе РФ по диагностике и лечению ХОБЛ (2004 г.):
– предупреждение прогрессирования болезни;
– повышение толерантности к физической нагрузке;
– улучшение качества жизни;
– профилактика и лечение обострений и осложнений;
Реализация этих положений осуществляется по следующим направлениям: снижение влияния факторов риска, осуществление образовательных программ, лечение ХОБЛ при стабильном состоянии и лечение обострения заболевания.
Алгоритм лечения больных ХОБЛ представлен на схеме 1.
Комментарии к схеме
Прекращение курения – первый и обязательный шаг в программе лечения ХОБЛ. Это наиболее эффективный и экономически обоснованный способ, позволяющий сократить риск развития ХОБЛ и предотвратить прогрессирование заболевания (уровень доказательности А). Наряду с этим необходимо осуществлять первичные профилактические мероприятия по уменьшению неблагоприятного влияния атмосферных, производственных и домашних поллютантов.
Большую роль в улучшении навыков проведения ингаляционной терапии больными ХОБЛ, способности их справляться с болезнью, в побуждении к отказу от курения играют образовательные программы, их выполнение и обучение пациентов.
С целью профилактики обострения ХОБЛ рекомендованы к применению вакцины, содержащие убитые или инактивированные вирусы, назначаемые больным однократно в октябре – первой половине ноября или дважды (осенью и зимой) ежегодно (уровень доказательности А).
Фармакотерапия направлена на уменьшение симптоматики и профилактику развития осложнений (уровень доказательности А). Центральное место в симптоматической терапии больных ХОБЛ занимают бронходилататоры.
- Все категории бронходилататоров повышают толерантность к физической нагрузке, даже при отсутствии изменений ОФВ1;
- Предпочтительной является ингаляционная терапия (уровень доказательности А);
- Регулярное лечение бронходилататорами длительного действия более эффективно и удобно, чем лечение бронходилататорами короткого действия, но по стоимости дороже (уровень доказательности А);
- Длительно действующие ингаляционные b 2–агонисты, такие как формотерол (Форадил) и сальмотерол, демонстрируют продолжительность эффекта в течение 12 часов и более без потери эффективности при регулярном их использовании (уровень доказательности А).
Длительно действующие b 2–агонисты (Форадил), помимо бронхорасширяющего эффекта, проявляют и другие положительные качества при лечении больных ХОБЛ:
– снижают гиперинфляцию легких;
– активизируют мукоцилиарный транспорт;
– защищают клетки слизистой оболочки дыхательных путей;
– проявляют антинейтрофильную активность.
Формотерол (Форадил) обладает сильным и стойким бронхорасширяющим действием у больных с обратимыми и необратимыми обструктивными изменениями дыхательных путей. Благодаря строению молекулы (выпускается в виде формотерола фумарата) в препарате объединены свойства, характерные для b 2–агонистов короткого действия (действие начинается быстро, в пределах 1–3 минут после ингаляции) и длительнодействующих b 2–агонистов, эффект которых длится 12 часов, т.е. Форадил является оптимальным препаратом с точки зрения быстроты и продолжительности действия. Применение формотерола фумарата «по требованию» (при необходимости) показано для быстрого предупреждения бронхоспазма, вызванного физической нагрузкой. Оптимальным является средство доставки Форадила в дыхательные пути – аэролайзер, являющийся удобным в применении детьми и пожилыми людьми. Аэролайзер позволяет пациенту полностью контролировать ингаляционный процесс по принципу: «Слышу! Чувствую! Вижу!» – пациент слышит звук вращения капсулы при вдохе, чувствует препарат в дыхательных путях и видит, насколько опорожнилась капсула после вдоха. Следует отметить минимальное влияние препарата на сердечно–сосудистую систему, что позволяет использовать его у пожилых и ослабленных больных.
Длительно действующий ингаляционный холинолитик – тиотропий бромид – обладает длительностью действия более 24 часов.
Тактика ведения пациентов с ХОБЛ в стабильном состоянии характеризуется ступенчатым увеличением объема терапии, зависящим от тяжести заболевания.
Так, больным в III стадии (тяжелая ХОБЛ) и IV стадии (крайне тяжелая ХОБЛ) заболевания при ОФВ1 b 2–агонистов длительного действия оказывает более выраженный терапевтический эффект.
При обострении ХОБЛ, сопровождающемся снижением ОФВ1 ниже значения 50% от должных величин, предпочтение отдается системным ГКС: 30–40 мг преднизолона на протяжении 10–14 дней.
При обострении ХОБЛ с клиническими признаками бронхиальной инфекции (повышение количества и изменение цвета мокроты и/или лихорадка) пациентам показана антибактериальная терапия (уровень доказательности В). Антибактериальная терапия эффективна только при усилении одышки и кашля, сопровождающемся увеличением гнойной мокроты (уровень доказательности В).
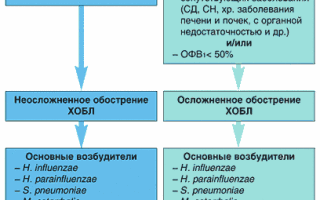
Выбор антибактериальной терапии осуществляется с учетом тяжести обострения ХОБЛ, возраста пациента, частоты обострения и наличия сопутствующих заболеваний. Алгоритм антибактериальной терапии обострения ХОБЛ представлен на схеме 2.
Схема. 2. Алгоритм антибактериальной терапии обострения ХОБЛ
ХОБЛ является одной из важнейших причин нарушения здоровья и смертности во всем мире. Установлено, что основными причинами смерти пациентов ХОБЛ являются острая дыхательная недостаточность (38%), легочное сердце (13%), легочные инфекции (11%), эмболии легочной артерии (10%), аритмии (8%) и др. С учетом этого мы сочли необходимым привести алгоритм интенсивной терапии при обострении ХОБЛ (схема 3).
Хронический панкреатит: симптомы и лечение
Панкреатит – медицинский термин, обозначающий воспаление поджелудочной железы, процесс, который может протекать в острой или хронической форме. При остром панкреатите нормальная функция поджелудочной железы может восстановиться, а при хроническом – острые периоды чередуются с ремиссией, но с течением времени наблюдается постоянное снижение функции поджелудочной железы. Рассмотрим подробнее особенности этого заболевания, его диагностики и лечения.
Частота хронического панкреатита среди заболеваний органов ЖКТ составляет от 5,1 до 9%. За последние 30 лет в мире стали болеть хроническим панкреатитом в два раза больше. Первый этап заболевания длится до 10 лет, характеризуется чередованием периодов обострения и ремиссии. Больного в основном беспокоят боли. На втором этапе наблюдаются моторные нарушения кишечника, снижение веса. Боли становятся менее ощутимыми. Осложнения хронического панкреатита могут возникнуть на любом этапе. Зачастую панкреатит сопровождается выходом пищеварительных ферментов в кровь, что вызывает тяжелую интоксикацию.
Виды хронического панкреатита
Хронический панкреатит – это фактически целая группа заболеваний. Существует несколько версий классификации хронического панкреатита.
Классическая система классификации:
- Токсико-метаболический . Развивается под воздействием лекарств и/или алкоголя.
- Идиопатический . Возникает без видимых предпосылок.
- Наследственный . Результат генетического дефекта.
- Аутоиммунный . Возникает в результате атаки собственной иммунной системы организма на поджелудочную железу.
- Рецидивирующий . Имеет длительные периоды ремиссии, чередующиеся с обострениями.
- Обструктивный . Возникает в результате закупорки или сдавливания протоков поджелудочной железы.
- Первичный . Развивается без предшествующего заболевания.
- Вторичный . Развивается как осложнение другого заболевания.
Классификация по М.И. Кузину:
- Первичный : неустановленной этиологии, алкогольный, лекарственный, на почве нарушения питания или обмена веществ.
- Посттравматический : на почве тупой или открытой травмы поджелудочной железы, после хирургического вмешательства.
- Вторичный : вызванный другими заболеваниями.
Классификация по международной системе M-ANNHEIM (2007 г.):
- По происхождению (фактору риска) (от А до М типа).
- По клинической стадии.
- По тяжести заболевания (существует система оценок).
Симптомы
При панкреатите больные жалуются на острые боли в животе, чаще – в левой его части, отдающие в спину. Выражена интоксикация, которая проявляется в виде тошноты, рвоты, общей слабости, лихорадки, повышения температуры, снижения аппетита. Стул кашицеобразный, маслянистый, содержит непереваренные частицы пищи. При этом отдельные разновидности панкреатита могут протекать почти бессимптомно для больного, но нарушения пищеварения все же присутствуют, что может выражаться в тяжести в нижней части желудка или легком онемении в этой области после приема пищи или алкоголя.
Причины
Основные причины развития воспалений поджелудочной железы связаны с нездоровым образом жизни и наследственностью. Ими могут быть:
- неправильное питание;
- злоупотребление алкоголем;
- воспаления двенадцатиперстной кишки;
- болезни соединительной ткани;
- побочные эффекты от приема лекарств;
- травмы;
- наследственные нарушения обмена веществ.
Прогрессирование болезни
Летальность после первичного диагностирования хронического панкреатита составляет до 20% в течение первых 10 лет. Через 20 лет умирает более 50% больных. Причинами смерти становятся осложнения, связанные с обострениями панкреатита, сопутствующими нарушениями пищеварения и инфекциями. Риск раковых заболеваний поджелудочной железы при хроническом панкреатите вырастает в 5 раз.
Диагностика
Для диагностики хронического панкреатита может быть использовано около 90 различных методов исследования. К сожалению, большинство из них не выявляют ранних стадий этого заболевания. Большое количество диагностических ошибок связано с многосимптомностью и фазностью клинических проявлений хронического панкреатита, недостаточной технической оснащенностью медицинских учреждений, отсутствием четких алгоритмов диагностики.
Диагноз может быть поставлен после комплексного обследования, в которое входят:
- Общий клинический анализ крови для обнаружения признаков воспаления по количеству лейкоцитов, увеличению СОЭ и другим показателям.
- Биохимический анализ крови для определения уровня ферментов поджелудочной железы.
- Анализ мочи для определения наличия в ней амилазы.
- Анализ кала на наличие непереваренной клетчатки.
- УЗИ органов брюшной полости для выявления изменений поджелудочной железы и других органов ЖКТ.
- Гастроскопия.
- Рентгенография органов брюшной полости.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
- Функциональные тесты после глюкозной или медикаментозной нагрузки.
Как лечить хронический панкреатит?
Как и диагностика, тактика лечения этого заболевания требуют комплексного подхода и направлены на нормализацию и восстановление функций поджелудочной железы.
Схема лечения
Хронический панкреатит требует соблюдения диеты, проведения медикаментозной терапии, а в отдельных случаях и хирургического вмешательства. Поскольку хронический панкреатит может иметь разные причины и отличаться разной степенью интоксикации, ответ на вопрос, как лечить приступ панкреатита, может быть только один: необходимо незамедлительно вызвать скорую помощь и направить больного в стационар для квалифицированного обследования. И ближайшие трое суток голод, полный покой в горизонтальном положении, чистый воздух и холод (до приезда бригады врачей необходимо приложить к области желудка грелку со льдом и проветривать помещение).
Медикаментозное лечение
Прием медикаментов при хроническом панкреатите направлен на устранение нескольких проблем:
- Лечение болевого синдрома . Выраженное обострение хронического панкреатита, как правило, сопровождается сильными болями, купирование которых проводится такими препаратами, как Но-шпа, Новокаин, Папаверин, Платифиллин, Атропин, иногда ? Промедол. Но ни в коем случае не следует применять аспирин, найз и другие НПВС! Они не только раздражают слизистую, но и разжижают кровь, способствуя возможным кровотечениям.
- Подавление секреции поджелудочной железы . Используются ингибитор протонной помпы – омепразол, и медикаменты типа контрикала.
- Заместительная терапия для разгрузки поджелудочной железы в виде приема ферментов липазы, амилазы, протеазы, то есть панкреатина, который выпускается под коммерческими названиями Фестал, Мезим, Креон, Панзинорм, Дигестал и др.
- Антибактериальная терапия для профилактики развития инфекций в поджелудочной железе. Назначаются легкие антибиотики типа Ампицилина.
- В случае нарушения водно-электролитного баланса назначается замещающая терапия в виде солевых и физиологических растворов.
Хирургическое лечение
Хирургические методы лечения хронического панкреатита бывают прямыми и непрямыми. Непрямые методы включают операции на желчных путях, желудочно-кишечном тракте и невротомии. Прямые ? дренаж кист, удаление камней, резекция железы.
Хирургическое лечение хронического панкреатита показано в следующих случаях:
- осложненная форма заболевания, сопровождающаяся обтурационной желтухой;
- острые боли, которые не исчезают при длительном консервативном лечении;
- возникновение кисты.
Диета
Больным хроническим панкреатитом в период ремиссии показана диета с ограничением жиров и повышенным содержанием белка. Должны быть исключены острые блюда и грубая растительная клетчатка, кофе, какао, газированные и кислые напитки. Показаны минеральные воды: Славяновская, Смирновская, Ессентуки №4. Режим питания дробный, 5-6, иногда 8 раз в день. В период обострения назначается голодание на 2-4 дня.
Профилактика хронического панкреатита
Лечение хронического панкреатита в стационаре и амбулаторно не даст длительного эффекта без дальнейшей профилактики. Губительное влияние на поджелудочную железу оказывает алкоголь, поэтому в профилактических целях он должен быть полностью исключен. Важно своевременно лечить заболевания желчных путей, желудка и двенадцатиперстной кишки, необходимо правильное питание без грубых животных жиров и острых приправ. Эти мероприятия позволят при хроническом панкреатите продлить период ремиссии.
Малейшие подозрения на панкреатит требуют немедленного подтверждения или опровержения этой группы заболеваний ЖКТ, что невозможно без новейшего высокоточного медицинского оборудования и опытных квалифицированных врачей, использующих современные стандарты диагностирования заболеваний поджелудочной железы. Поэтому всегда выбирайте ту клинику, которая располагает всем необходимым для постановки правильного диагноза.
Лечение хронического хламидиоза: препараты, схема приема
Схема лечения хронического хламидиоза подбирается специалистом, исходя из основных проявлений болезни, интенсивности воспалительного процесса, результатов лабораторных исследований биоматериала. Она может быть неодинаковой для мужчин и женщин. Эффективный лечебный курс традиционно строится на применении препаратов различных групп, что позволяет получить максимально высокие результаты.
Какие препараты выбрать для лечения хронического хламидиоза
Часто хроническая форма хламидиоза поддается лечению сложнее острой. Потребуется длительный курс приема антибиотиков. Их назначает лечащий врач, исходя из многих особенностей организма пациента.
Самыми эффективными считаются препараты из группы макролидов. Предпочтение традиционно отдается:
- Азитромицину.
- Ровамицину.
- Спирамицину.
- Джозамицину.
- Кларитромицину.
- Эритромицину.
- Сумамеду.
Антибиотики тетрациклинового ряда и фторхинолоны применяются в качестве альтернативного лечения.
Для подбора наиболее подходящего препарат от хламидиоза потребуется проведение бактериологического посева, позволяющего определить чувствительность вируса к конкретным лекарствам. Базисная терапия занимает от 5 до 7 дней.
Часто одного курса антибиотикотерапии становится недостаточно. В большинстве случае проводятся еще 3-4 курса.
Помимо антибиотиков обязательными станут иммуномодуляторы, мультивитаминные комплексы, антиоксиданты, пирогенные препараты. На 6-8 дни схема лечения нередко дополняется приемом действенных противогрибковых и ферментных препаратов.
Минимальная длительность первого лечебного курса составляет 2 недели, после чего обязателен восстановительный этап. В этот период пациенту показаны гепатопротекторы, физиотерапевтические процедуры. В домашних условиях рекомендуется проводить микроклизмы, ванночки с хлоргексидином.
Особенностью лечения хронического хламидиоза является назначение пациентам высоких доз всех лекарств. В результате этого удается полностью очистить организм от хламидийной инфекции — болезнь отступает в 99% случаев.
Схема лечения у женщин
Общая схема лечения выглядит следующим образом:
- инъекции неовиром или циклофероном – 7 раз, с перерывами в 1 день;
- ровамицин – 3 млн МЕ трижды ежедневно (после 3-й инъекции с циклофероном);
- дифлюкан – по 1 капсуле на 7-е и 14-е сутки лечения основным препаратом.
При необходимости лечить хламидийную инфекцию у беременных женщин можно таким препаратом, как эритромицин. Терапия проводится не ранее наступления срока в 20 недель.
Существуют 2 схемы применения лекарственного средства у этой категории пациенток:
- 500 мг 4 раза в течение дня (длительность приема – 1 неделя).
- 250 мг четырежды в сутки (курс – 14 дней).
В борьбе с хроническим хламидиозом хороший эффект демонстрирует спирамицин. Назначается препарат в дозировке 3 млн МЕ троекратно в сутки. Продолжительность 1 курса – 7-10 дней.
Полному излечению от хронической формы хламидиоза, устранению неприятных симптомов и восстановлению организма способствует общеукрепляющая терапия. С этой целью применяются иммуномодуляторы (виферон, лаферон, герпферон), адаптогены (в виде настоек лекарственных растений), витаминно-минеральные комплексы, проводятся физпроцедуры по показаниям.
Дополнительным способом лечения хронического хламидиоза у пациентов обоих полов является энзимотерапия, подразумевающая применение специальных смесей с активными ферментами животного и растительного происхождения. Этот метод позволяет положительно воздействовать на весь организм, и обеспечить концентрацию антибактериальных препаратов в очагах инфекционного процесса.
Терапия хронического хламидиоза антибиотиками у женщин, включая беременных пациенток, чаще всего занимает от 3 до 6 месяцев.
Схема приема у мужчин
Принцип лечения хронической формы заболевания у мужчин во многом схож с терапией, проводимой у женщин. Для максимальной эффективности одновременно применяются несколько видов антибиотиков. Рассмотрим схему приема лекарственных препаратов.
| Виды препаратов | Дозировка и частота применения |
| Антибиотики | Азитромицин – первые 5 дней 500 мг внутривенно, далее – 1 таблетка по 500 мг дважды в сутки.
Офлоксацин – день первый – 400 мг утром, 320 мг вечером, далее – 200 мг дважды в сутки (курс – 3 недели). |
| Иммуномодуляторы | Полиоксидоний – 5 инъекций по 6 мг через день, затем дважды в неделю, всего – 10 уколов.
Виферон – 1 свеча дважды в сутки ректально на протяжении 10 дней, затем 1 свеча дважды в сутки однократно с 4-дневными перерывами (10 повторов). Ликопид – 1 таблетка под язык дважды в сутки. После 10 дней приема – по 1 таблетке еще в течение 10 дней (через сутки). |
| Пирогенные препараты | Пирогенал – по 1 инъекции каждые 2 дня (первая доза – 5 мкг, каждая последующая увеличивается). |
В случае необходимости в схему лечения вносят изменения, а основной антибиотик заменяют вильпрафеном. Длительность приема этого лекарства составит от 10 дней до 1 месяца.
Дополнительно назначается курс пробиотиков для восстановления организма (бифидобактерина, лактобактерина, линекса). Одним из факторов, влияющих на лечение, является защита печени. Для ее поддержки показан курсовый прием гепабене, эссенциале форте. При нарушениях кишечного баланса, вызывающих проблемы с пищеварением, проводится коррекция состояния ферментными препаратами:
Важным условием лечения хламидийной инфекции станут соблюдение диеты и исключение алкоголя. Прием лекарственных средств проводится обоими половыми партнерами. В противном случае положительный прогноз избавления от болезни маловероятен.
«Вобэнзим» при хронических «женских болезнях»
На правах рекламы.
Те, кто регулярно сталкиваются с заболеваниями в области женского здоровья и страдает от хронических инфекций или других проблем в интимной сфере, хорошо знают, что выбраться из бесконечного круга рецидивов и новых обострений порой бывает сложно. Как можно помочь организму справиться с подобной ситуацией? Давайте разбираться!
Хронические «женские болезни»: все о вспомогательной терапии
К сожалению, с теми или иными проблемами в области женского здоровья рано или поздно может столкнуться любая женщина: различные инфекции, цистит, аднексит и прочие заболевания женской половой системы. Важно не только вовремя заметить первые симптомы женских заболеваний и начать своевременное лечение, но и позаботиться о том, чтобы эти проблемы не перешли в хроническую форму!
Разумеется, в первую очередь при любых обострениях заболеваний в области женского здоровья или беспокоящих симптомах в интимной области необходимо обязательно проконсультироваться с профильным врачом. Как правило, врач оценивает общее состояние организма, уточняет, есть ли жалобы на беспокоящие проявления и симптомы, проводит необходимые исследования, ставит диагноз и назначает соответствующее лечение.
Важно понимать, что рекомендованная схема лечения может состоять не только из препаратов основного действия, но и вспомогательной терапии. Препараты основного действия направлены непосредственно на борьбу с диагностированным заболеванием. Они призваны снять основные симптомы, убрать беспокоящие проявления и помочь организму справиться с болезнью.
Результат от приема средств сопутствующей терапии может проявляться не так ярко, но игнорировать эту часть назначений врача не стоит! Препараты вспомогательной терапии применяются в комплексном лечении различных заболеваний и призваны поддержать организм в его борьбе с болезнью, усилить действие основных средств и снизить вероятность появления побочных эффектов некоторых препаратов.
Как разорвать “замкнутый круг” хронических заболеваний?
Одним из примеров таких средств является препарат «Вобэнзим». В его состав входят 7 энзимов (ферментов 100% натурального происхождения), обладающих противовоспалительным и иммуномодулирующим действием, а также витамин P, который помогает нормализовать проницаемость стенок сосудов и вязкость крови 1 .
В отличие от многих препаратов, применяемых в составе комплексной терапии для лечения гинекологических проблем, «Вобэнзим» работает не только локально. Он системно воздействует на ряд важнейших реакций организма в борьбе с заболеванием, в том числе на воспалительные и иммунные. Ведь нарушение работы этих реакций напрямую связано с возникновением заболевания, его затяжным течением и появлением осложнений. Тактика лечения с включением препарата «Вобэнзим» позволяет максимально физиологично и справиться с воспалением.
Подобные способности энзимов «Вобэнзим» и делают препарат важнейшим противорецидивным агентом, прием которого при хронических формах воспалительных заболеваний в гинекологии и урологии позволяет значительно увеличить период ремиссии между эпизодами болезни.
Для лечения даже хронических гинекологических заболеваний!
Итак, «Вобэнзим» помогает бороться с хроническими инфекциями, ИППП, циститом и другими проблемами в области гинекологии и урологии. Кроме того, «Вобэнзим» может применяться совместно с гормональной заместительной терапией или гормональными контрацептивами для снижения частоты и выраженности их побочных эффектов 1 .
«Вобэнзим» производится в Германии и зарегистрирован Министерством здравоохранения РФ как лекарственный препарат. Он не вызывает привыкания и при хронических заболеваниях разрешен к длительному применению по показаниям врача 1 . Разумеется, необходимо помнить, что качественная и грамотно подобранная вспомогательная терапия должна проходить вместе с основным лечением. Поэтому, для того чтобы правильно бороться с хроническими проблемами и заболеваниями, нужно внимательно относиться ко всем назначениям врача, не заниматься самолечением и не отменять назначенные препараты при первых признаках улучшения здоровья.
Задать дополнительные вопросы, связанные с препаратом «Вобэнзим», можно в рамках специальной онлайн-консультации на сайте wobenzym.ru
Товар по теме: ВОБЭНЗИМ
1 Инструкция по медицинскому применению лекарственного препарата «Вобэнзим». Регистрационный номер: П №011530/01 от 19.02.2010 года.
Современная терапия Лайм-боррелиоза
Лечение болезни Лайма
Если у извлеченного клеща из толщи кожи укушенного при лабораторном исследовании выявлена боррелиозная инфекция, если нет возможности произвести исследования клеща, но у человека отмечается характерное для Лайм-боррелиоза пятно – мигрирующая эритема, есть температура, другие гриппоподобные симптомы , то следует, как можно скорее, начать лечение антибиотиками . Анализ ИФА крови раньше 5-6 недели будет, как правило, отрицательным – даже при наличии боррелий в организме. Только в некоторых случаях удается выделить антитела к боррелиям — на 3-4 неделе.
Еще до недавнего времени профилактический курс антибиотикотерапии составлял всего 10 дней. Теперь профилактический курс (при укусе инфицированным клещом) должен соответствовать полному лечебному курсу. Прием антибиотиков составляет не менее чем 28 дней, а при выявленных и сохраняющихся симптомах б. Лайма и у лиц с ослабленным иммунитетом, у беременных женщин — курс может быть продлен до 6-8 недель по усмотрению лечащего врача.
Краткосрочное назначение антибиотиков не только бесполезно, но и вредно, поскольку способствует усиленному размножению боррелий, а у лиц с ослабленным иммунитетом может привести к хронической форме течения заболевания.
Начатую терапию никогда нельзя прерывать! Если антибиотики не подходят( индивидуальная непереносимость, аллергия) , то их следуют отменить и заменить другими антибиотиками, равнозначными по эффективности!
К сожалению, нередко больные не понимают серьезности момента… и при отсутствии жалоб неразумно обрывают полный курс лечения. Иногда врачи ошибочно назначают короткий курс антибиотикотерапии.
Лечение Лайм –боррелиоза в 1 стадии
Маленькие дети (младенцы, малыши) :
| AMOXICILIN Амоксициллин | 50 мг / кг | разделить на 3 суточной дозы |
| CEFUROXIME AXETIL Цефуроксим | 10-15 мг / кг | разделена на 2 суточные дозы, не более 500 мг / сут |
| Проконсультируйтесь с вашим врачом!! |
Беременные женщины:
| Амоксициллин | 1000 мг | 4 раза в день |
| Цефуроксим | 1000 мг | 2 раза в день |
| Проконсультируйтесь с вашим врачом !! |
Взрослые и дети старшего возраста:
| AMOXICILIN Амоксициллин | 1000-2000 мг | 3раза ежедневно |
| CEFUROXIME AXETIL Цефуроксим axetil | 1000 мг | 2 раза в день |
| DOXYCYKLIN Доксициклин | 400 мг | можно разделить на две дозы |
| MINOCYKLIN Миноциклин | 200 мг | можно разделить на две дозы |
| CLARITHROMYCIN Кларитромицин | 500 мг | 2 раза в день |
Продолжительность терапии должна составлять не менее 4 недель.
Доксициклин ( Юнидокс) по-прежнему является весьма эффективным средством для лечения боррелиоза и некоторых и др.клещевых инфекций. Однако нужно учитывать, что общепринятая доза доксициклина 100-200 мг в сутки обладает бактериостатическим, а не бактерицидным действием. Доза ( 100 мг -200 мг) может вызвать лишь временное разрешение симптомов, а по существу — при неблагоприятном течении — может способствовать переходу в хроническую форму… Доксициклин «убивает» Borrelia и др. паразитов лишь при суточной дозе 400 мг. Лучше разделить дозу на 2 приема, поскольку доксициклин может вызывать тошноту и некоторые др. побочные эффекты. Доксициклин следует принимать строго после еды.
При обнаружении Borrelia burgdorferi показаны Бета-лактамные антибиотики. Они предотвращают переход инфекции в хроническую стадию.
Бета-лактамные антибиотики (амоксициллин и цефуроксим) обладают бактерицидным действием, эффективны при возможных сопутствующих инфекциях, которые могут передавать клещи: Ehrlichia, Bartonella, Babesia.
Миноциклин не только малотоксичен, но и эффективен. Его можно использовать в половинной дозе.
Макролидные антибиотики могут быть использованы в начале инфекции .
Кларитромицин считается более эффективным, чем азитромицин, однако по некоторым данным не подходит для младенцев и малышей.
Внутривенная антибактериальная терапия показана при нейроборрелиозе ( менингоэнцефалите, остром менингите.)
Нейроборрелиоз подтверждается диагностической ЛП на основании клинической картины.
Спинномозговая пункция производится в инфекционном отделении или неврологическом стационаре.
Внутривенная терапия проводится 4 недели, затем назначается пероральная терапия.
- CEFTRIAXON: Цефтриаксон:
2 г один раз или в двух ежедневных дозах.
- CEFOTAXIM: Цефотаксим:
Побочные эффекты в виде поражения печени и желчного пузыря. Побочные эффекты выражены меньше при непрерывной в/в капельной инфузии, либо через 8 часов в/в.- Взрослые, в том числе беременные: 6g-12 г в день
Дети: от 90 до 180 мг / кг / сут — через 6ч (предпочтительно) или через 8 часов в/в.
Лечение Лайм-Боррелиоза во 2-3 стадии.
| Амоксициллин и кларитромицин |
1000 мг 500 мг |
3 раза ежедневно 2 раза в день |
| Кларитромицин ( азитромицин) плаквенил |
500 мг (500 мг) 200 мг |
2 раза в день |
2 раза в день
и плаквенил
200 мг
2 раза в день
и плаквенил
200 мг
2 раза в день
Лечение должно продолжаться до исчезновения всех симптомов заболевания — примерно 6 недель.
При неблагоприятном течении показаны метронидазол и плаквенил.
Обязательно проконсультируйтесь со своим лечащим врачом!
1 комментарий к статье “Современная терапия Лайм-боррелиоза”
Спасибо большое, за четкую компактную информацию. Не была уверенна, сколько нужно принимать таблеток при 1 стадии боррелиоза (Borellia burgdorferi), так как обычный терапевт прописал Доксициклин, 200 мг в день, а другой врач посоветовал принимать двойную дозу (по 400мг) в день. Смущало то, что в аннотации лекарства ничего о повышении дозы не сказано. После прочтения вашей статьи, где вы подробно описали почему нужно с 200 мг перейти на 400 мг, сразу же начала принимать по две таблетки. Я только что начала курс лечения.
С уважением,
Наталья