Субкортикальная атеросклеротическая энцефалопатия
Степени и лечение атеросклеротической энцефалопатии
Возникает атеросклеротическая энцефалопатия в результате воздействия на организм человека различных факторов, которые провоцируют отложение холестерина в интиме сосудов мозга, что приводит к сужению их просвета и нарушению кровотока. При этом у пациента развивается головная боль, расстройство личности, нарушение памяти и поведения, а также парезы, параличи и выпадение других неврологических функций.
ДЭП развивается на протяжении многих лет и поражает преимущественно людей пожилого возраста.
Причина развития
Спровоцировать атеросклеротическую энцефалопатию может воздействие на организм человека таких факторов:
- неправильное питание;
- курение;
- наследственная предрасположенность;
- употребление алкоголя;
- гормональный дисбаланс;
- ожирение;
- малоактивный образ жизни;
- стрессы;
- гипертония;
- сахарный диабет;
- переутомление;
- недосыпание;
- нарушение обмена жиров в организме.
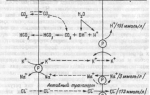
Атеросклеротическая бляшка формируется в результате сочетанного воздействия множества отрицательных факторов, что приводят к накоплению на внутренней поверхности сосуда ЛПНП и холестерина. При этом значительно сужается просвет артерий, питающих мозг. Это приводит к гипоксии нервных тканей и их последующему отмиранию. В результате у пациента появляется нарушение неврологических функций. Иногда к поражению сосудов атеросклеротического генеза присоединяется гипертоническая энцефалопатия.
Основные симптомы
Атеросклеротическая дисциркуляторная энцефалопатия вызывает развитие у пациента таких характерных клинических признаков:
- головная боль;
- периодическое общее недомогание;
- повышенное потоотделение;
- слабость;
- нервное перенапряжение;
- депрессивное состояние;
- расстройство сна;
- изменение личности;
- шум в ушах;
- головокружение;
- потеря сознания;
- парестезии;
- «мушки» перед глазами.
Вернуться к оглавлению
Степени развития
Существует три стадии субкортикальной атеросклеротической энцефалопатии. На начальной симптомы заболевания выражены слабо, однако может наблюдаться асимметрия кожных и сухожильных рефлексов относительно правой или левой стороны. Иногда при 1 степени сглаживается носогубная складка, а пациент становится раздражительным и быстро утомляется.
2 ст. характеризуется более выраженной симптоматикой, так как у больного ухудшается память, изменяется личность и сужается круг интересов. Наблюдается постоянная сонливость, а неврологическая симптоматика усиливается значительно. Атеросклеротическая энцефалопатия 2 степени выявляется чаще всего, так как переход к третьей степени заболевания занимает многие годы.
На стадии субкомпенсации развивается хроническая венозная и артериальная недостаточность, а субкортикальная ткань мозга полностью теряет свои функции, вызывая органические неврологические нарушения. Сосудистые расстройства на терминальной стадии могут спровоцировать псевдобульбарный синдром, при котором наблюдается выпадение ряда важных неврологических функций, что приводит больного к инвалидности и смерти.
Способы диагностики
Заподозрить атеросклеротическую ДЭП можно по наличию у пациента характерных для этого заболевания клинических признаков. Для подтверждения диагноза необходимо провести магнитно-резонансную томографию головного мозга, что поможет обнаружить очаги поражения. Ангиограмма сосудов головы и шеи позволяет обнаружить участки недостаточного или обедненного кровотока. С этой же целью используется ультразвуковая допплерография и реоэнцефалография. Чтобы выявить нарушение в проведении импульсов по нервным волокнам рекомендуется электроэнцефалография. А также рекомендуется сдать общий и биохимический анализ крови.
Особенности лечения
Терапия при атеросклеротической ангиопатии должна быть комплексной и включать консервативное воздействие, которое заключается в укреплении сосудистой стенки и снижении уровня холестерина в крови. При неэффективности этих методик применяется оперативное вмешательство, что помогает радикально устранить проблему нарушенного кровотока. В сочетании с основными способами используются нетрадиционные методики воздействия, которые помогают без особых затрат уменьшить проявления энцефалопатии.
Медикаментозное лечение
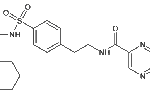
Важно устранить причины, которые вызвали повреждение сосудов мозга и отложение в их интиме холестерина. При повышенном артериальном давлении используются антигипертензивные препараты, а при высоком уровне ЛПНП показана гиполипидемическая терапия. Применяются средства, улучшающие трофику нейронов, такие как «Пентоксифиллин» и «Пирацетам». А также показаны нейропротекторы и витаминно-минеральные комплексы. Используются препараты «Церебролизин», «Актовегин» и «Винпоцетин», которые оказывают положительное действие на нейроны, предотвращая их гипоксию.
Народные методы
Атеросклеротическая ангиоэнцефалопатия лечится при использовании нетрадиционных методов. Они заключаются в приготовлении настоев и отваров трав. С этой целью используется растение арника горная, листья которой необходимо измельчить, залить кипятком и употреблять каждый день в виде чая. Полезной также будет трава барвинка и зверобоя, из которых можно приготовить спиртовую настойку и принимать по 10 капель 2 раза в день. Рекомендуется еще использовать корень валерианы.
Хирургическое лечение
Оперативное вмешательство проводится в случае неэффективности консервативных методик лечебного воздействия. При распространенном атеросклеротическом поражении сосудов применяется шунтирование, что помогает создать искусственный кровоток в обход суженных. При формировании единичной атеросклеротической бляшки выполняется установка стента. Это приспособление вводится при помощи зонда в место наибольшего сужения под контролем ангиографии и раскрывается, расширяя при этом просвет сосуда.
После операции кровоток в головном мозге полностью восстанавливается, однако сохраняются неврологические нарушения, что развились перед этим.
Меры профилактики
Дисциркуляторная энцефалопатия на фоне церебрального атеросклероза возникает при формировании одной или нескольких атеросклеротических бляшек. Поэтому остановить развитие болезни можно, если вести здоровый образ жизни, заниматься спортом и избегать стрессов. А также рекомендуется рациональное питание с исключением жирной, жареной и острой пищи. Полезно употреблять овощи, фрукты и блюда, приготовленные на пару. Это поможет снизить уровень холестерина и остановить формирование новых бляшек.
Что такое субкортикальная атеросклеротическая энцефалопатия
Главная Об энцефалопатии Классификация Энцефалопатия атеросклеротическая: причины, симптомы, особенности лечения и прогноз
Энцефалопатия атеросклеротическая: причины, симптомы, особенности лечения и прогноз
Энцефалопатия относится к заболеваниям, которые является следствием патологических процессов в организме. Атеросклеротическая энцефалопатия – это сокращенное название формы, к нему стоит добавить еще термин «дисцикуляторная», потому что атеросклероз сосудов головного мозга является хроническим процессом и одновременно прямой причиной атеросклеротической энцефалопатии.
Атеросклероз сосудов головного мозга развивается по нескольким причинам, но основной является нарушение липидного обмена. Подобные состояния наблюдаются у людей с ожирением, с нарушением обмена веществ, а также у пожилых пациентов, у которых метаболизм нарушается преимущественно из-за дисфункции пищеварительного тракта, а не в результате неправильного питания и злоупотребления жирной пищей.
Атеросклероз и энцефалопатия: в чем связь?
Скорее всего, люди, которые грешат тем, что часто прикладываются к тарелке с жирным куриным окорочком или с жареной картошкой, даже не подозревают о том, что это может привести к атеросклеротической энцефалопатии и возможным психическим расстройствам. Но это действительно так. Со временем организм теряет способность полноценно расщеплять и усваивать жиры, что приводит к повышению уровня холестерина в крови. В результате формируются холестериновые бляшки на стенках сосудов, они и закрывают часть сосудистого просвета. Данная патология и называется атеросклероз, из-за которого ткани головного мозга подвергаются недостаточному кровоснабжению. Следовательно, мозг страдает и от недостатка кислорода, который также разносится по организму с помощью кровеносных сосудов.
Особенности клинической картины
Атеросклеротическая энцефалопатия может иметь симптомы, идентичные всем остальным формам заболевания. Особенно если речь идет о начальной (первой) стадии, и патологический процесс носит разлитой характер. Чаще всего пациенты жалуются на:
– Повышенную утомляемость, периодические недомогания и слабость.
– Головные боли, головокружения.
– Забывчивость, невнимательность. Иногда пациенты не замечают очевидных объектов, врезаются в людей, сбивают или толкают крупные предметы.
– Расстройства сна в любом их проявлении.
– Повышенная возбудимость, нервное напряжение, депрессии.
– Замкнутость, начальные формы маниакального синдрома.
Атеросклеротическая энцефалопатия 2 степени характеризуется, во-первых, наибольшей выраженностью указанных симптомов, а во-вторых, начинает характеризоваться признаками, спровоцированными именно атеросклерозом. К этим симптомам относятся:
– Ощущения тяжести в голове.
– Тошнота, туманное состояние.
– Ощущение прохладных «мурашек» на поверхности рук и ног.
Нередко на первый план выступает симптоматика предынсультного состояния: бледные или багровые кожные покровы, повышение артериального давления, выраженное напряжение пульса.
Особенности терапии
Лечение атеросклеротической энцефалопатии заключается в мероприятиях, направленных на лечение первопричины. Это значит, что необходимо соблюдать диету, исключающую потребление жиров, а также прием медикаментозных препаратов. Существуют и другие терапевтические методы, но все они подбираются только лечащим врачом и обязательно после полного обследования организма.
Важно диагностировать наличие сопутствующих заболеваний, правильно собрать анамнез и сформировать лечебный план с учетом всех индивидуальных особенностей пациента.
В нашем медицинском центре вас ждет прием квалифицированных специалистов, отличающихся высокопрофессиональными навыками в медицине. Диагностическое оборудование, используемое для проведения обследования в условиях нашего центра, позволяет делать адекватные выводы, приводящие к постановке максимально точного диагноза.
При необходимости мы предоставляем стационарные условия пациентам, у нас также есть свободные места в комфортабельном пансионате, где можно получить качественные услуги по лечению и восстановлению здоровья.
Не лишайте себя нормальной жизни, проходите своевременное обследование и соблюдайте рекомендации специалистов!
Атеросклеротическая энцефалопатия Бинсвангера
Описание:
Болезнь Бинсвангера – это хроническое прогрессирующее заболевание головного мозга, развивающееся при гипертонической болезни. клинико-морфологическим выражением которого является субкортикальная артериосклеротическая энцефалопатия. приводящая в конечном итоге к деменции и протекающая с эпизодами острого развития очаговой симптоматики или с прогрессирующими неврологическими расстройствами, связанными с поражением белого вещества полушарий головного мозга.
В некоторых случаях термином «болезнь Бинсвангера» обозначают подострое развитие диффузного поражения белого вещества головного мозга с клиникой картиной быстро прогрессирующей деменции и других проявлений разобщения на фоне неблагоприятного течения артериальной гипертонии.
Болезнь (энцефалопатия) Бинсвангера встречается довольно часто.
Симптомы Атеросклеротической энцефалопатии Бинсвангера:
Клиническая картина болезни Бинсвангера характеризуется прогрессирующими когнитивными нарушениями, нарушениями функции ходьбы и тазовыми расстройствами. На последнем этапе заболевания клиническая картина представлена слабоумием, полной беспомощностью больного, которые не ходят, не обслуживают себя, не контролируют функцию тазовых органов.
Картина слабоумия значительно варьирует как по степени тяжести, так и по особенностям симптоматики. За исключением асемического, наблюдаются практически те же самые синдромальные варианты деменции. что и при сосудистом слабоумии: дисмнестическое (торпидный и общеорганический варианты), амнестическое и псевдопаралитическое. При этом часты в той или иной степени выраженные явления аспонтанности, эйфории. Вместе с тем нейропсихологический анализ деменции указывает на доминирование признаков подкорковой и лобной дисфункции, представленных в различных пропорциях: при более легкой деменции преобладают признаки подкорковой дисфункции, при более тяжелой – лобной (Медведев А. В. Корсакова Н. К. и др. 1996). Описаны также случаи с эпилептическими припадками (Babikian V. Popper A. 1987). В целом для болезни (энцефалопатии) Бинсвангера характерно неуклонно-прогредиентное течение, но возможны и периоды длительной стабилизации. Причинами слабоумия в этих случаях считается наличие «disconnection-syndrome» (Roman G. 1987), то есть разобщение корково-подкорковых связей, наступающее в результате поражения подкоркового белого вещества, а также дисфункция базальных ганглиев и таламуса.
Изменение походки на начальных стадиях болезни Бинсвангера заключаются в следующем: походка шаркающая или семенящая, мелкими шажками, «магнитная» (ноги как бы прилипают к полу). На следующей стадии она становится «осторожной», увеличивается опорная площадь стояния, распадается автоматизм ходьбы (диспраксия или апраксия ходьбы) и все более включается произвольный контроль за ходьбой – походка такого больного напоминает походку здорового человека, оказавшегося на ледяном поле.
Основные характеристики лобной диспраксии ходьбы, связанной с дезавтоматизацией ходьбы, следующие:
• замедление ходьбы;
• укорочение шага;
• затруднение в начале ходьбы (инициация ходьбы);
• неустойчивость при поворотах (постуральная дисфункция);
• расширение базы опоры;
• снижение длины шагов.
Для нарушения тазовых функций при болезни Бинсвангера характерно развитие «гиперактивности» («гиперрефлекторности») мочевого пузыря, что проявляется повышенной сократительной активностью детрузора. Гиперактивность мочевого пузыря характеризуется: учащенным мочеиспусканием; императивными позывами на мочеиспускание, которые по мере прогрессирования заболевания переходят в случаи императивного недержания мочи.
Двигательные нарушения могут также характеризоваться (помимо нарушения ходьбы): другой экстрапирамидной патологией в виде паркинсоноподобной симптоматики, а также легкими или умеренными центральными моно- или гемипарезами, часто быстро регрессирующими (регресс очаговой двигательной симптоматики становится неполным по мере прогрессирования заболевания). Характерен псевдобульбарный синдром.
Эмоционально-волевые нарушения представлены астеническим, неврозоподобным или астено-депрессивным синдром. По мере прогрессирования заболевания на первый план выходят не астения и депрессия. а нарастание эмоционального оскудения, сужение круга интересов и спонтанности.
Причины Атеросклеротической энцефалопатии Бинсвангера:
Этиология. Факторами риска развития болезни (энцефалопатии) Бинсвангера является, прежде всего, стойкая артериальная гипертензия. которая отмечается у 75-90 % больных с этой патологией. У лиц старческого возраста таким фактором может быть и артериальная гипотензия. а также и нарушение циркадного ритма артериального давления (повышение или резкое снижение артериального давления в ночное время) при отсутствии изменений со стороны магистральных артерий головы. Описаны также семейные случаи заболевания с началом до 40 лет, без артериальной гипертензии. Более чем в 80 % случаев болезнь дебютирует в возрастном промежутке от 50 до 70 лет.
Также этиологическим в основе развития болезни Бинсвангера может лежать амилоидная ангиопатия и наследственное заболевание САDАSIL – cerebral autosomal dominant arteriopathy with subcortical infarcts and leukoencephalopathy (церебральная аутосомно-доминантная ангиопатия с субкортикальными инфарктами и лейкоэнцефалопатией), которое в отличие от большинства случаев САЭ возникает в относительно молодом возрасте.
Лечение Атеросклеротической энцефалопатии Бинсвангера:
Лечение болезни Бинсвангера должно включать воздействия, направленные на основное заболевание, на фоне которого она развивается – артериальная гипертония и др. (этиопатогенетическая терапия), улучшения церебральной циркуляции, метаболических процессов (патогенетическая терапия), устранение неврологических и психопатологических синдромов (симптоматическая терапия). Учитывая, что большая часть больных с болезнью Бинсвангера находится в пожилом и старческом возрасте, необходимо проводить адекватную терапию сопутствующих соматических заболеваний, течение которых по физиогенным или психогенным механизмам оказывает существенное влияние на нервно-психический статус больных. Лечение атеросклероза. артериальной гипертонии, сопутствующих соматических заболеваний должно проводиться совместно с соответствующими специалистами.
Куда обратиться:
Подкорковая атеросклеротическая энцефалопатия это:
Подкорковая атеросклеротическая энцефалопатия (болезнь Бинсвангера) #160;— энцефалопатия. характеризующаяся поражением белого вещества головного мозга [1]. Атрофия белого вещества может быть вызвана самыми разными обстоятельствами, например, хронической гипертонией или просто старческим возрастом [2]. Данное заболевание характеризуется потерей памяти, интеллектуальных способностей, а также возможных резких изменений настроения [3]. Обычно болезнь Бинсвангера наблюдается у больных в возрасте от 54 до 66 лет [4]. Заболевание впервые было описано швейцарским психиатром и неврологом Отто Бинсвангером в 1894 году [5]. а Алоис Альцгеймер в 1902 году предложил название этой разновидности энцефалопатии: «болезнь Бинсвангера» [6]. Более подробное описание этому заболеванию дал канадский невролог Ольшевский в 1962 году [4] [7] .
Содержание
Клиническая картина [8]
Болезни Бинсвангера характеризуется двусторонним поражением белого вещества мозга, которое вполне возможно выявить на МРТ [9]. Главным предрасполагающим фактором развития болезни Бинсвангера является артериальная гипертония (примерно в 95—98#160;% всех случаев). Также причинами заболевания могут являться амилоидная ангиопатия и CADASIL [10] .
Клинические проявления
Нейровизулизационные проявления
Примечания
Смотреть что такое Подкорковая атеросклеротическая энцефалопатия в других словарях:
Дисциркуляторная энцефалопатия — (ДЭ)#160; медленно прогрессирующая недостаточность кровоснабжения мозга, приводящая к нарастающим диффузным структурным изменениям с нарушением мозговых функций. Проявляется многоочаговым расстройством функций головного мозга. Содержание 1#8230; … Википедия
Гипертензивный церебральный криз — Гипертензивный церебральный криз#160; форма гипертонического криза, проявляющаяся преходящим нарушением мозгового кровообращения (ПНМК); внезапное и индивидуальное для каждого больного значительное повышение артериального давления,#8230; … Википедия
Преходящее нарушение мозгового кровообращения — (ПНМК)#160; остро возникшее нарушение мозговых функций сосудистого генеза, проявляющееся очаговой, общемозговой или смешанной симптоматикой. Важнейшим критерием ПНМК является полная обратимость очаговой или диффузной неврологической симптоматики … Википедия
Ишемический инсульт — Компьютерная томограмма головного мозга, демонстрирующая инфаркт в правом полушарии головн … Википедия
Атеросклеротическая энцефалопатия
Атеросклеротическая энцефалопатия (синонимы: хроническая сосудистая мозговая недостаточность, атеросклеротическая ангиоэнцефалопатия) характеризуется комплексом диффузных и очаговых изменений головного мозга ишемического характера, обусловленного атеросклерозом сосудов.
Атеросклеротическая энцефалопатия – это сокращенное название формы, к нему стоит добавить еще термин «дисциркуляторная», потому что атеросклероз сосудов головного мозга является хроническим процессом и одновременно прямой причиной атеросклеротической энцефалопатии.
Хронические цереброваскулярные заболевания, к которым относятся начальные проявления недостаточности кровоснабжения мозга (НПНКМ) и дисциркуляторная энцефалопатия (ДЭ), с одной стороны, являются фактором риска развития инсульта, а с другой — причиной постепенного нарастания неврологических и психических расстройств.
Основными причинами, которые обусловливают возникновение и развитие ДЭ, являются артериальная гипертония (АГ) и атеросклероз. В зависимости от этиологии выделяют гипертоническую и атеросклеротическую энцефалопатии. У подавляющего большинства больных ДЭ отмечаются те или иные факторы риска сердечно-сосудистых заболеваний, из которых ведущими являются:
- АГ (АД 160/95 мм. рт. ст. и выше) ;
- гиперхолестеринемия (общий холестерин 240 мг/дл и выше) ;
- заболевания сердца (ИБС, ревматические поражения, нарушения сердечного ритма и др. ) ;
- сахарный диабет;
- курение;
- избыточная масса тела (индекс Кетле равен 30 и выше) ;
- недостаточная физическая активность;
- злоупотребление алкоголем;
- длительные и частые нервно-психические перенапряжения (стрессы) ;
- отягощенная наследственность (инсульт, инфаркт миокарда, АГ у ближайших родственников).
Чаще всего причиной развития дисциркуляторной энцефалопатии служат повторные церебральные гипертонические кризы, транзиторные ишемические атаки и «малые» инсульты. Реже заболевание возникает вследствие постепенного прогрессирования ишемии мозга.
При длительно существующем повышенном АД изменяются внутримозговые и экстракраниальные артерии (сонные и позвоночные), нарушается их эластический каркас, происходит фрагментация внутренней эластической мембраны и деструкция мышечного слоя, гибнут гладкомышечные волокна. В результате артерии удлиняются и расширяются, становятся извитыми. Затем они деформируются, возникают перегибы и септальные стенозы, милиарные аневризмы, которые можно сравнить со своеобразными бомбами замедленного действия, создающие реальную угрозу разрыва артерии и кровоизлияния в мозг. Временами или постоянно нарушается кровоток в сосудах, что способствует резким колебаниям системного АД, возникновению преходящих нарушений мозгового кровообращения и инфарктов мозга. Длительная АГ, протекающая с кризами, приводит к нарушению проницаемости стенок сосудов, плазморрагии, гиалинозу или фибриноидному некрозу. Исходом плазморрагий и кровоизлияний в них является склероз с сужением или закрытием просвета.
Атеросклеротическая энцефалопатия возникает вследствие ишемической гипоксии, развивающейся при недостаточности кровоснабжения мозга из-за нарушения проходимости артерий. Это приводит к ишемической атрофии нервных клеток со вторичной реакцией глии, распадом миелиновой оболочки и осевого цилиндра. Для атеросклеротической ангиоэнцефалопатии характерны сочетание очагов неполного некроза с малыми поверхностными (гранулярная атрофия коры) и глубинными инфарктами, а часто и более крупные корково-подкорковые инфаркты
Симптомы атеросклеротической энцефалопатии
С учетом клинических проявлений различают три стадии ДЭ. Первая стадия характеризуется рассеянной, легко выраженной симптоматикой поражения мозга: асимметрия носогубных складок, девиация языка, анизорефлексия и др. При этом, как и у больных с НПНКМ, часто отмечаются жалобы на головную боль, головокружение, шум в голове, снижение памяти (не профессиональной) и работоспособности. Больные рассеянны, раздражительны, слезливы, настроение у них часто подавленное. Им трудно переключаться с одного вида деятельности на другой. Дифференцировать эту стадию ДЭ с НПНКМ позволяют наличие отдельных симптомов органического поражения мозга и стойкость субъективных нарушений, которые не проходят после отдыха. Астенические состояния при неврозах, в отличие от ДЭ, характеризуются большей лабильностью и зависимостью от психогенных влияний.
На второй стадии заболевания отмечается прогрессивное ухудшение памяти, в том числе и профессиональной. Суживается круг интересов, появляются вязкость мышления, неуживчивость, страдает интеллект, изменяется личность больного. Характерна дневная сонливость при плохом ночном сне. По сравнению с первой стадией ДЭ усиливаются органические неврологические симптомы, увеличивается их число. Возникают легкая дизартрия, патологические рефлексы, амиостатические симптомы: брадикинезия, вязкость мышечного тонуса. Если на первой стадии ДЭ работоспособность в основном сохранена, то на второй она существенно снижена.
На третьей стадии заболевания грубые диффузные изменения мозговой ткани обусловливают не только рост числа и выраженности органических симптомов поражения головного мозга и утяжеление психических нарушений (вплоть до деменции), но и развитие неврологических синдромов: псевдобульбарного, экстрапирамидного, мозжечкового и др. Псевдобульбарный синдром (дисфония, дизартрия и дисфагия, сочетающиеся с симптомами орального автоматизма, повышением глоточного и нижнечелюстного рефлексов, насильственным плачем и смехом) развивается при множественных мелкоочаговых изменениях в белом веществе обоих полушарий или мозгового ствола с разрушением супрануклеарных путей с обеих сторон. Различные экстрапирамидные симптомы: шаркающая походка, общая скованность, замедленность движений, тремор и др. возникают при поражении подкорковых узлов. Вестибуло-мозжечковый синдром проявляется головокружением, неустойчивостью, пошатыванием при ходьбе и обусловлен поражением вестибуло-мозжечковых структур.
Диагностика атеросклеротической энцефалопатии
- Общие анализы крови, мочи, биохимический анализ крови, коагулограмма, общий анализ ликвора.
- Магнитно-резонансная томография головного мозга – позволяет провести дифференциальный диагноз и выявить объёмные образования головного мозга, ишемические и геморрагические инсульты, артериовенозные мальформации головного мозга, признаки сосудистой энцефалопатии, наружной и внутренней гидроцефалии.
- Мультиспиральная компьютерная томография – позволяет провести дифференциальный диагноз и выявить объёмные образования головного мозга, ишемические и геморрагические инсульты, артериовенозные мальформации головного мозга, признаки сосудистой энцефалопатии, наружной и внутренней гидроцефалии.
- Дуплексное ангиосканирование сосудов головного мозгаи шеи – позволяет выявить патологию брахиоцефальных сосудов (стенозы, тромбозы, извитости, петлеобразование).
- Электроэнцефалография – позволяет выявить очаги патологической активности головного мозга.
- Нейроэнергокартирование – позволяет оценить метаболическую активность мозга.
- Ангиография сосудов шеи и головного мозга – позволяет уточнить степень выявленных при дуплексном ангиосканировании стенозов и извитостей, оценить их гемодинамическую значимость.
Лечение атеросклеротической энцефалопатии
В терапии атеросклеротической терапии можно выделить три основных направления:
- профилактику прогрессирования (или замедление прогрессирования) атеросклеротической энцефалопатии, включая профилактику инсультов;
- лечение основных синдромов атеросклеротической энцефалопатии, улучшение кровообращения мозга;
- санаторно-курортное лечение.
Медикаментозная терапия – основана на применении:
- препаратов, улучшающих обменные процессы в головном мозге (пирацетам, глиатилин, актовегин, цераксон)
- витаминов А, Е, группы В
- ангиопротекторов (никотиновая кислота, кавинтон, циннаризин)
- антиагрегантов (пентоксифиллин, ацетилсалициловая кислота),
- антиоаксидантов (цитофлавин, мексидол, реамбирин).
Большое значение в комплексной терапии атеросклеротической дисциркуляторной энцефалопатии имеет лечебная гимнастика, массаж воротниковой зоны – воздействие на рефлекторные точки благоприятно воздействует на скорость кровотока в головном мозге.
Физиотерапевтическое лечение – гальванизация, электрофорез на зону шеи с лекарственными препаратами, магнитотерапия, лазеротерапия стимулируют кровообращение и обменные процессы головного мозга.
Атеросклеротическая энцефалопатия
Атеросклеротическая энцефалопатия является распространённой, хотя и редко признанной причиной слабоумия у людей преклонного возраста. Люди часто слышат жалобы и сами жалуются на головные боли, головокружение, постоянную бессонницу, но не задумываются о происхождении плохого самочувствия, подозревая магнитные бури причиной недомогания. Между тем все эти симптомы могут сигнализировать о начальной стадии энцефалопатии. Насколько серьёзна эта болезнь, как она протекает и какой у неё финал?
Что такое атеросклеротическая энцефалопатия?
Подкорковая атеросклеротическая энцефалопатия – медленно прогрессирующее заболевание головного мозга, развивающееся вследствие хронической ишемии глубоких слоёв белого вещества. Недостаточность кровообращения наступает в результате атеросклеротического поражения мелких артерий, питающих мозг. Анатомия кровеносных сосудов, питающих подкорковое белое вещество головного мозга, вероятно, является, предрасполагающим фактором.
Расстройство мозга, характеризующееся повреждением сосудов, носит также название субкортикальной сосудистой деменции, дисциркуляционной энцефалопатии (ДЭП), болезни Бисвангера (по имени швейцарского психиатра Отто Бисвангера, впервые описавшего заболевание в 1894г.
Причины
Церебральная микроангиопатия развивается в результате сочетанного действия 2 основных факторов – атеросклероза и гипертонии. Атеросклероз – естественный процесс старения кровеносных сосудов (артерий), связанный с осаждением атеросклеротических масс на сосудистой стенке. Сначала происходит накопление липидов на внутренней (эндотелиальной) оболочке сосудов, со временем в процесс вовлекается её мышечный слой. По мере того как артерии приобретают всё более суженный просвет, количество крови, поступающей в мозг, уменьшается.
Поскольку небольшая атеросклеротическая бляшка незаметно изменяет кровоток, атеросклероз прогрессирует незаметно. Сужение просвета артерий организм компенсирует нарасающей гипертензией. Угрожающие симптомы появляются, если происходит разрыв сосуда или отделение атеросклеротической бляшки с последующим образованием тромба. Когда дефицит кислорода и питательных веществ становится очевидным, клетки мозга погибают, происходит обширная демиелинизация мозгового вещества. Тромбэмболические микроинфаркты случаются как в подкорковой зоне, так и в стволе мозга.
Кроме микроангиопатий, способствовать развитию хронической ишемии мозга могут такие факторы:
- нарушения системного кровообращения: (гипертоническая болезнь, заболевания
- сердечно-сосудистой системы с признаками хронической сердечной недостаточности, нарушением сердечного ритма);
- аномалии сосудов шеи, плечевого пояса, аорты;
- сахарный диабет;
- спондилёз (дегенеративные изменения позвоночника);
- черепно-мозговые травмы;
- избыточный вес;
- курение;
- генетическая предрасположенность.
Симптомы
Атеросклеротическая энцефалопатия характеризуется триадой синдромов: когнитивным диссонансом, нарушениями функции ходьбы и расстройствами органов малого таза.
Клинические проявления объясняются повреждением подкорковых нейронных цепей, контролирующих когнитивные функции: кратковременную память, внимательность, настроение, способность к принятию решений. Картина слабоумия значительно варьирует как по степени выраженности, так и по симптоматике. Характерна психомоторная медлительность, забывчивость, неуклюжесть, личностные и поведенческие деформации в форме апатии, депрессии, раздражительности.
Дисциркуляторная энцефалопатия отличается прогрессирующим течением, периодически прерываемым стадией ремиссии. Различают 3 степени поражения, продолжительность каждой фазы болезни определяется степенью атеросклеротического поражения, тяжестью гипертонии, наличием или отсутствием наследственных факторов, образом жизни:
- ДЭП 1 степени предполагает незначительное поражение мозга. Проявляется такими симптомами, как головокружение, звон в ушах, инверсия сна, лёгкий дисбаланс при ходьбе. Если диагноз устанавливается на этой стадии, существует возможность достичь стабильной длительной ремиссии.
- Для ДЭП 2 степени характерны приступы головной боли, серьёзные провалы кратковременной памяти, нарушение контроля над действиями, дизартрия, дисфония, потеря слуха и зрения. Появляется тремор рук, ненормальные рефлексы сгибательного типа. Больные демонстративно апатичны, безучастны, раздражительны, но ещё способны себя обслуживать.
- Третья степень – декомпенсированная. Больные страдают от почти не прекращающейся головной боли. Развивается тяжёлая деменция, паркинсонизм, стойкое нарушение координации. У части пациентов наблюдаются эпизоды эпилепсии, галлюцинации, паранойя. Они полностью недееспособны, зависят от помощи других, нуждаются в постоянном уходе и опеке. При наступлении слабоумия ожидаемая продолжительность жизни резко сокращается.
Изменение походки на начальных этапах болезни выглядит следующим образом: больной делает мелкие, семенящие, шаркающие шаги. Затем нарушается автоматизм ходьбы, человек тщательно выбирает, как и куда сделать очередной шаг. Это напоминает ходьбу здорового человека на льду. Основные характеристики: задержка и уменьшение длины шага, шаткость походки, нестабильность при повороте. В финальной стадии способность к самостоятельному передвижению утрачивается полностью.
Дисфункция органов малого таза проявляется первоначально в виде учащённого мочеиспускания. С прогрессированием болезни частые мочеиспускания обязательно переходят в стадию недержания мочи.
Диагностика
Диагноз болезни Бисвангера устанавливается на основании анамнеза, клинической симптоматики, результатов УЗИ сосудов головного мозга, МРТ, КТ и нейропсихологического тестирования. В пользу энцефалопатии свидетельствует наличие прямой взаимосвязи между клиникой болезни и повреждением атеросклерозом церебральных артерий. Тщательному обследованию подлежит состояние сердечно-сосудистой и эндокринной системы, позвоночника, позвоночных артерий.
Визуализация мозга посредством магнитно-резонансной или компьютерной томографии позволяет обнаруживать очаги демиелинизированной ткани, лакунарные инфаркты в желудочковых и более глубоких областях. Степень пораженности определяется с учётом обширности атрофии белого вещества, оценки личностных расстройств, нарушения координации.
Лечение
Субкортикальная атеросклеротическая энцефалопатия не имеет специфического лечения. Замедлить прогрессирующее течение болезни на ранней стадии помогают меры по устранению факторов риска, лечения сопутствующих соматических заболеваний.
Симптоматическая терапия включает назначение препаратов, улучшающих кровоснабжение мозга и метаболические процессы (Актовегин, Пирацетам, Гинкиум, Гинко билоба). Устранение неврологической и психопатической клиники проводится с применением седативных препаратов (Галоперидол, Клометиазол, Мельперон). Назначают препараты никотиновой кислоты, Глицин, витамины группы В, Токоферол, Ретинол.
Профилактика и полезные советы
Поскольку специального лечения энцефалопатии не существует, профилактика сводится к минимизации факторов атеросклеротического генеза, своевременному лечению артериальной гипертензии.
При появлении первых признаков заболевания рекомендуется:
- Избегать чрезмерного физического и психического переутомления. Занятость на работе с круглосуточным графиком недопустима, при наличии 24-часового рабочего режима необходимо рассмотреть альтернативные варианты трудоустройства
- Не поддаваться действию негативных эмоций (гнева, обиды, осуждения).
- «Тренировать» память, решать головоломки, кроссворды, заучивать стихи, песни, пьесы.
- Отдать предпочтение здоровому образу жизни, отказаться от курения, алкоголя.
- По возможности чаще гулять на свежем воздухе, посещать бассейн, сеансы массажа, бегать трусцой.
Диета предусматривает включение в рацион питания фруктов и овощей, проросшей пшеницы, орехов, растительных масел, рыбы и морепродуктов. Полезны каши из гречки, коричневого риса, пшена, овсянки. Высокий уровень содержания холестерина в крови – это повод для ограничения сливочного масла, жирного творога и сметаны, яиц. Наличие в анамнезе гипертонической болезни диктует необходимость ограничения соли, консервированных и маринованных продуктов, копчёностей, колбас.
Если первые симптомы нарушенного мозгового кровообращения знакомы вам не понаслышке, не задерживайтесь с визитом к врачу. Своевременное и адекватное лечение энцефалопатии, предпринятое на 1 и даже 2 стадии, поможет приостановить разрушительный процесс и достичь стойкой длительной ремиссии.
Подкорковая атеросклеротическая энцефалопатия (болезнь Бинсвангера)
Болезнь Бинсвангера
Эпонимом диагноза «болезнь Бинсвангера» послужило имя немецко-австрийского ученого, швейцарца по происхождению, одного из выдающихся представителей плеяды «старых мастеров» неврологии и психиатрии, – Отто Людвига Бинсвангера. Ему принадлежит первая публикация (1894) с описанием и обоснованием механизмов развития сосудистой деменции , малоизученного на тот момент состояния, вследствие ишемии белого вещества в подкорковых структурах головного мозга. Одним из первых, кто детально изучил полученные О.Бинсвангером результаты и выводы, был его ученик А.Альцгеймер, который и ввел в медицинский лексикон эпонимический термин «болезнь Бинсвангера» (1902). Дальнейший прогресс в изучении данного заболевания связан с именем канадского исследователя Я.Ольшевского (1962), а также с общим развитием нейровизуализирующих технологий.
Подкорковая атеросклеротическая энцефалопатия (таково полное нозологическое определение) относится к демиелинизирующим заболеваниям центральной нервной системы и развивается вследствие стойкого дефицита кровоснабжения субкортикальных структур и тканей. Вследствие объективной сложности диагностики (в частности, дифференциального диагноза между болезнью Бинсвангера и болезнью Альцгеймера ) глобальные и региональные эпидемиологические данные пока недостаточно полны и достоверны, однако на сегодняшний день очевидно, что доля подкорковой ишемической демиелинизации в общем объеме пресенильных и сенильных деменций является значительно бо́льшей, чем это представлялось, скажем, столетие назад, и что болезнь Бинсвангера, таким образом, относится к широко распространенным психоневрологическим заболеваниям. Возрастной интервал наиболее частой первичной диагностики простирается от 55 до 65 лет, однако возможно и более раннее, и более позднее начало.
Причины
Главным этиопатогенетическим фактором является стойкое повышение давления в системе цереброваскуляции (кровоснабжения головного мозга) при атеросклерозе, гипертонической болезни или симптоматической артериальной гипертензии. Таким образом, к факторам риска относятся возрастные изменения, табакокурение и любые другие внешние и внутренние предпосылки повышения давления. Склероз в артериолах, т.е. утолщение и уплотнение сосудистых стенок, ведет к сокращению просвета и хроническому дефициту кровоснабжения подкоркового белого вещества, что в свою очередь запускает дегенеративно-дистрофический процесс. Деструкция миелиновых оболочек проявляется нарушениями проводимости нервных импульсов по аксонам, а общая дегенерация нервной ткани ведет к ее атрофии с очагами микрогеморрагий, образованием заполненных жидкостью кист, снижением плотности подкоркового вещества. Соответственно, формируется и прогрессирует психоневрологический подкорковый синдром.
В редких атипичных случаях (2-5%) болезнь Бинсвангера развивается не при стойкой гипертензии, а при дистонии или даже нормотонии, – на фоне некоторых генетических заболеваний, амилоидозов и др.
Симптоматика
Клиническая картина подкорковой энцефалопатии Бинсвангера весьма разнообразна. Чаще всего имеют место атактическая шаткость и неуверенность походки, тазовые дисфункции, общая двигательная заторможенность, эмоционально-волевые расстройства, нарастающие нарушения памяти и внимания, иногда эпилептиформные припадки, паркинсонизм и другие психоневрологические нарушения. Вследствие нейродегенерации и демиелинизации неуклонно прогрессирует деменция – синдром приобретенного слабоумия. В поздних и терминальных стадиях пациенты утрачивают состоятельность во всех смыслах.
Диагностика
При подозрении на болезнь Бинсвангера необходима доказательная дифференциальная диагностика с корковой атрофией, болезнью Альцгеймера и другими симптоматически сходными заболеваниями. Помимо клинико-психопатологического метода и стандартного неврологического обследования, применяются экспериментально-психологические, нейропсихологические, нейрофизиологические пробы. Наиболее информативным методом инструментальной диагностики выступает томографическая нейровизуализация.
В целом, к настоящему времени разработаны и применяются достаточно надежные критерии диагностики подкорковой энцефалопатии Бинсвангера.
Лечение
Терапевтическая схема разрабатывается всегда в индивидуальном порядке, с учетом результатов диагностики, актуального состояния больного, характера и выраженности основного заболевания (т.е. причины ишемии белого вещества в подкорке). Как правило, назначают гипотензивные, нейропротективные, ноотропные средства, по показаниям – корректоры поведения, антипаркинсонические препараты, антикоагулянты, антидепрессанты, стимуляторы секреции ацетилхолина и т.д. По мере необходимости схема лечения согласовывается с профильными специалистами.