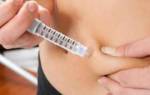
Расчет дозы инсулина по хлебным единицам
Алгоритм расчета дозы инсулина
Высокая концентрация глюкозы в крови пагубно воздействует на все системы организма. Свойственна она сахарному диабету 1-2 типа. Повышается сахар из-за недостаточной продукции инсулина поджелудочной железой или его плохим восприятием. Если не компенсировать диабет, то человека ждут тяжелые последствия (гипергликемическая кома, смерть). Основу терапии представляет введение искусственного инсулина короткого и длительного воздействия. Требуются инъекции преимущественно людям с 1 типом болезни (инсулинозависимым) и тяжелым течением второго вида (инсулиннезависимого). Рассказать, как рассчитать дозу инсулина должен лечащий врач после получения результатов обследования.
Особенности правильного расчета
Без изучения специальных алгоритмов вычислений подбирать количество инсулина для инъекции опасно для жизни, так как человека может ожидать смертельная доза. Неверно рассчитанная дозировка гормона настолько снизит глюкозу в крови, что больной может потерять сознание и впасть в гипогликемическую кому. Для предотвращения последствий больному рекомендуется приобрести глюкометр для постоянного контроля уровня сахара.
Правильно высчитывают количество гормона благодаря выполнению следующих советов:
- Купить специальные весы для измерения порций. Они должны улавливать массу вплоть до долей грамма.
- Записывать количество потребляемых белков, жиров, углеводов и стараться каждый день принимать их в одинаковом объеме.
- Провести недельную серию тестов с помощью глюкометра. Суммарно нужно выполнять 10-15 замеров в день до и после еды. Полученные результаты позволят более тщательно рассчитывать дозировку и убедится в правильности подобранной схемы инъекций.
Количество инсулина при диабете подбирается в зависимости от углеводного коэффициента. Он является сочетанием двух важных нюансов:
В 47 лет мне поставили диагноз – сахарный диабет 2 типа. За несколько недель я набрала почти 15 кг. Постоянная усталость, сонливость, чувство слабости, начало садиться зрение.
Когда стукнуло 55 года, я уже стабильно колола себе инсулин, все было очень плохо. Болезнь продолжала развиваться, начались периодические приступы, скорая буквально возвращала меня с того света. Все время думала, что этот раз окажется последним.
Все изменилось, когда дочка дала прочитать мне одну статью в интернете. Не представляете на сколько я ей за это благодарна. Эта статья помогла мне полностью избавиться от сахарного диабета, якобы неизлечимой болезни. Последние 2 года начала больше двигаться, весной и летом каждый день езжу на дачу, выращиваю помидоры и продаю их на рынке. Тетки удивляются, как я все успеваю, откуда столько сил и энергии, все никак не поверят, что мне 66 лет.
Кто хочет прожить долгую, энергичную жизнь и навсегда забыть про эту страшную болезнь, уделите 5 минут и прочитайте эту статью.
- Насколько покрывает 1 ЕД (единица) инсулина потребляемые углеводы;
- Какая степень снижения сахара после инъекции 1 ЕД инсулина.
Принято высчитывать озвученные критерии экспериментальным путем. Связано это с индивидуальными особенностями организма. Проводится эксперимент поэтапно:
- принимать инсулин желательно за полчаса до еды;
- перед приемом пищи измерить концентрацию глюкозы;
- после проведения инъекции и окончания трапезы делать замеры каждый час;
- ориентируясь на полученные результаты добавлять или уменьшать дозу на 1-2 единицы для полноценной компенсации;
- правильный расчет дозы инсулина позволит стабилизировать уровень сахара. Подобранную дозировку желательно записать и использовать в дальнейшем курсе инсулиновой терапии.
Рассчитывается дозировка, независимо от разновидности диабета, на основе таких факторов:
- Длительность течения болезни. Если больной страдает от диабета много лет, то снижает сахар лишь большая дозировка инсулина.
- Развитие почечной или печеночной недостаточности. Наличие проблем с внутренними органами требует коррекции дозы инсулина в сторону понижения.
- Лишний вес. Расчет инсулина начинается с умножения количества единиц лекарства на массу тела, поэтому больным, страдающим от ожирения, потребуется больше лекарства, чем худым людям.
- Применение сторонних или сахоропонижающих медикаментов. Лекарства могут усилить усвоение инсулина или замедлить его, поэтому при сочетании медикаментозного лечения и инсулинотерапии потребуется консультация врача-эндокринолога.
Подбирать формулы и дозировку лучше специалисту. Он оценит углеводный коэффициент больного и в зависимости от его возраста, веса, а также наличия прочих болезней и приема медикаментов составит схему лечения.
Расчет дозировки
Дозировка инсулина в каждом случае своя. На нее влияют различные факторы в течение суток, поэтому глюкометр должен быть всегда под рукой, чтобы померить уровень сахара и сделать инъекцию. Для вычисления требуемого количества гормона не нужно знать молярную массу белка инсулина, а достаточно умножить его на вес больного (ЕД*кг).
По статистике 1 единица инсулина является максимальными пределом для 1 кг массы тела. Превышение допустимого порога не улучшает компенсацию, а лишь повышает шансы развития осложнений, связанных с развитием гипогликемии (снижением сахара). Понять, как подобрать дозу инсулина можно, взглянув на примерные показатели:
- после выявления диабета базовая дозировка не превышает 0,5 ЕД;
- через год успешного лечения дозу оставляют на 0,6 ЕД;
- если течение диабета тяжелое, то количество инсулина повышается до 0,7 ЕД;
- при отсутствии компенсации устанавливается доза 0,8 ЕД;
- после выявления осложнений врач повышает дозировку до 0,9 ЕД;
- если беременная девушка страдает от первого типа диабета, то дозировку повышают до 1 ЕД (в основном после 6 месяца беременности).
Показатели могут меняться в зависимости от течения болезни и вторичных факторов, оказывающих влияние на больного. Нижеприведенный алгоритм подскажет, как правильно рассчитать дозировку инсулина, выбрав для себя количество единиц из списка выше:
- За 1 раз допускается применение не больше 40 ЕД инсулина, а суточный предел варьируется от 70 до 80 ЕД.
- На сколько умножить выбранное количество единиц зависит от веса больного. Например, человек с массой тела 85 кг и уже год успешно компенсирующий диабет (0,6 ЕД) должен колоть не более 51 ЕД инсулина в день (85*0,6=51).
- Инсулин пролонгированного воздействия (длительного) вводится 2 раза в день, поэтому итоговый результат делится на 2 (51/2=25,5). Утром инъекция должна содержать в 2 раза больше единиц (34), чем вечером (17).
- Короткий инсулин, следует использовать перед едой. На его долю идет половина от максимально допустимой дозировки (25,5). Она распределяется на 3 раза (40% завтрак, 30% обед и 30% ужин).
Если до введения гормона короткого действия глюкоза уже повышена, то расчет немного изменяется:
Количество потребляемых углеводов отображается в хлебных единицах (25 г хлеба или 12 г сахара на 1 ХЕ). В зависимости от хлебного показателя подбирается количество инсулина короткого действия. Расчет ведется следующим образом:
- в утреннее время 1 ХЕ покрывает 2 ЕД гормона;
- в обеденное время 1 ХЕ покрывает 1,5 ЕД гормона;
- в вечернее время соотношение инсулина и хлебных единиц равно.
Расчет и техника введения инсулина
Дозы и введение инсулина является важным знанием для любого диабетика. В зависимости от типа болезни возможны небольшие изменения в расчетах:
- При сахарном диабете 1 типа поджелудочная железа полностью прекращает вырабатывать инсулин. Больному приходится колоть инъекции гормона короткого и пролонгированного действия. Для этого берется общее количество допустимых ЕД инсулина на день и делится на 2. Пролонгированный тип гормона колется 2 раза в сутки, а короткий не менее 3 раз перед приемом пищи.
- При сахарном диабете 2 типа инсулинотерапия требуется в случае тяжелого течения болезни или если медикаментозное лечение не дает результатов. Для лечения применяется инсулин длительного действия 2 раза в день. Дозировка при диабете 2 типа обычно не превышает 12 единиц за 1 раз. Гормон короткого действия применяется при полном истощении поджелудочной железы.
После выполнения всех расчетов, необходимо выяснить, какая существует техника введения инсулина:
- тщательно помыть руки;
- продезинфицировать пробку флакончика с лекарством;
- набрать воздух в шприц эквивалентно количеству вкалываемого инсулина;
- флакон поставить на ровную поверхность и ввести через пробку иглу;
- выпустить воздух из шприца, перевернуть флакон кверху дном и набрать лекарство;
- в шприце должно быть на 2-3 ЕД больше нужного количества инсулина;
- высунуть шприц и выдавить оставшийся воздух из него, одновременно корректируя дозировку;
- продезинфицировать место укола;
- ввести лекарство подкожно. Если дозировка большая, то внутримышечно.
- продезинфицировать шприц и место инъекции еще раз.
В качестве антисептика используется спирт. Протирается все с помощью кусочка ваты или ватного тампона. Для лучшего рассасывания делать укол желательно в живот. Периодически место укола можно менять на плече и бедро.
На сколько снижает сахар 1 единица инсулина
В среднем 1 единица инсулина понижает концентрацию глюкозы на 2 ммоль/л. Проверяется значение экспериментальным путем. У некоторых больных сахар 1 раз понижается на 2 единицы, а затем на 3-4, поэтому рекомендуется постоянно следить за уровнем гликемии и сообщать лечащему врачу обо всех изменениях.
Как принимать
Использование инсулина длительного воздействия создает видимость работы поджелудочной железы. Введение происходит за полчаса до первого и последнего приема пищи. Гормон короткого и ультракороткого действия применяется перед едой. Количество единиц при этом варьируется от 14 до 28. Влияют на дозировку различные факторы (возраст, прочие болезни и медикаменты, вес, уровень сахара).
Как подобрать короткий инсулин
12 758
После статьи “Как подобрать инсулин продленного действия?”, вероятно, у многих возник резонный вопрос: “А как рассчитать дозу инсулина короткого действия?” Вот этим мы сейчас с вами и займемся. Очень долго я не решалась писать эту статью, потому что тема очень сложная и объемная, и я просто не знала, с какой стороны к ней подойти.
Проблема, которая будет озвучена в статье, близка не только людям с диабетом 1 типа, но и со 2 типом, получающим интенсивную инсулинотерапию. Итак, когда вы уже подобрали правильную дозу продленного инсулина, нужно двигаться дальше и начинать подбирать дозу на еду или, как говорят, болюсный инсулин.
Болюсный инсулин мы колем только тогда, когда хотим что-нибудь съесть, причем еду содержащую углеводы. Как правило, человек имеет в течение дня три приема пищи: завтрак, обед и ужин. Пока не рассматриваем незапланированные перекусы. В своей статье “Инсулин в лечении сахарного диабета” я рассказывала, что болюсные инсулины бывают 2 типов: простой человеческий инсулин (АКТРАПИД, ХУМУЛИН Р и пр.) и аналоги человеческого инсулина (НОВОРАПИД, ХУМАЛОГ, АПИДРА).
Детям чаще назначают аналоги, а взрослые обычно пользуются чаще человеческим инсулином. Как я уже говорила в той статье, эти инсулины отличаются длительностью действия и необходимостью в перекусе. Сразу выскажу свое мне, что мне больше по душе именно аналоги, поскольку не требуют перекуса и постоянного ношения с собой еды, хотя человеческий инсулин тоже имеет некоторые положительные качества.
Для начала я расскажу, как высчитать дозу на то или иное количество еды при условии, если вы будете знать точное количество углеводов в граммах или в ХЕ. Как считать ХЕ, я писала в статье “Сколько вешать в граммах”. Я рассказываю, как это сделать вручную, но в настоящее время существуют различные программы, которые устанавливаются на компьютер или же на телефон. Позже когда-нибудь я обязательно познакомлю вас с ними. Подписывайтесь на обновления чтобы не пропустить.
Для того чтобы легко было менять дозу инсулина в зависимости от количества углеводов, придумали систему коэффициентов. Коэффициент – это та доза инсулина, которая усваивает 1 ХЕ или 10-12 г углеводов. Этот коэффициент на еду можно будет умножить на количество углеводов или ХЕ, которые вы собираетесь съесть, и получить цифру, которая означает количество требуемого инсулина на данный прием пищи.
Как видите, 1 ХЕ содержит 10-12 г углеводов. Но сколько же брать: 10, 11 или 12 г? На этот счет у меня такое мнение. Выбирайте одну цифру и всегда пользуйтесь только ей. Нам удобно брать за 1 ХЕ 10 г углеводов. Таким образом, вам нужно узнать, сколько нужно инсулина, чтобы усвоить 10 г углеводов. Как именно это узнать, я расскажу чуть позже.
Коэффициенты непостоянны в течение дня, т. е. на завтрак, обед и ужин, возможно, потребуются разные коэффициенты. Как правило, утром эта цифра выше, а затем уменьшается к вечеру. Я думаю, вы догадались, что это связано с разной потребностью в инсулине в разное время суток. У каждого человека этот коэффициент будет свой, потому что он зависит от остаточной секреции инсулина в организме и индивидуальных особенностей метаболизма.
Утром необходимо больше инсулина, поскольку утром начинают продуцироваться различные контринсулярные гормоны: кортизол, ТТГ, гормон роста, которые вызывают некоторую инсулинорезистентность. Эти процессы физилогичны, т. е. протекают у совершенно здорового человека. Просто поджелудочная железа сразу реагирует на концентрацию этих гормонов и увеличивает секрецию инсулина. Нам же это нужно делать самим.
Расчет дозы инсулина короткого действия
Выяснить коэффициент, т. е. ту дозу инсулина, которая будет полностью покрывать 1 ХЕ (10 г углеводов), можно только экспериментальным путем. Этим мы сейчас и займемся. Начнем с коэффициента на завтрак. Делать следующее нужно лишь тогда, когда у вас правильно подобран продленный инсулин. Представьте, что вы проснулись с уровнем глюкозы 4,0-6,5-8,0 ммоль/л, в общем с любым уровнем, но будет лучше, если утренний сахар будет невысоким, поскольку на высоких сахарах обычно глюкометры подвирают и данные получаются неправильными.
Итак, вы проснулись с каким-то определенным уровнем сахара. На завтрак вы считаете, какое количество углеводов съедите, точно отмерив их на весах. Помните, что тот расчет дозы инсулина, который предлагаю вам я, можно произвести, только если вы точно знаете, сколько грамм углеводов у вас в тарелке, отмеренных не ложками, не стаканами или штуками, а весами.
Чтобы вам стало понятно, объясню вам на примере. Допустим, мы хотим поесть на завтрак овсяной кашки без молока. Берем определенное количество воды, отмеряем на весах столько сухой каши, сколько хотим съесть, считаем, сколько в этом количестве каши углеводов. Для этого смотрим на упаковке характеристику каши. Нас интересуют углеводы, поэтому смотрим их количество в 100 г. Например, в 100 г нашей каши — 65 г углеводов. Но мы собрались варить кашу из 40 г крупы. Тогда составляется пропорция:
100 г каши — 65 г углеводов
40 г каши — Х г углеводов
Получается, что в наших 40 г крупы содержится 26 углеводов, а в ХЕ будет 26/10=2,6 ХЕ. Возможно, вы посчитаете это занятие слишком нудным и трудно запоминающимся. Но уверяю вас, что это только поначалу. Позже вы будете использовать уже использованные цифры, т. е. каждый день будете отмерять себе 40 г каши и уже знать, что это 2,6 ХЕ.
Но мне не нравится работать с некруглыми цифрами, поэтому я считаю немного по-другому. Представляю вам 2 вариант, который использую сама. Я сначала узнаю, сколько нужно взять продукта (той же каши) на 1 ХЕ. Для этого составляю вот такую пропорцию:
100 г каши — 65 г углеводов
Х г каши — 10 г углеводов (1 ХЕ)
Получается, что 1 ХЕ содержится в 15,3 г каши, тут можно округлить до 15 г каши. В итоге я каждое утро беру 30 г каши и знаю, что это 2 ХЕ, т. е. у меня каждое утро одинаковый завтрак. Также я отмеряю 30 г хлеба и уже знаю, что это 1,5 ХЕ, а кашу готовлю на 100 г молока, равных 0,5 ХЕ. Итого получается, что весь завтрак у нас — 4 ХЕ. Плюс еще умножаю на коэффициент (0,75), и получается также фиксированное количество инсулина (3 ед). И так каждое утро. Заметьте, что я не ношусь с калькулятором целое утро, когда и так нет времени. Я готовлю уже отработанный завтрак на отработанное количество инсулина.
Подобным образом я считаю все продукты. Я смотрю, сколько углеводов в продукте (на упаковке) и делаю вычисление (1000/количество углеводов). Теперь я могу взять любое количество ХЕ.
Теперь дальше, когда мы знаем, сколько углеводов съели, мы это записываем. Затем нам нужно сделать столько инсулина, чтобы тот правильно скомпенсировал данную кашу. Что значит “правильно”? Правильно — это так, чтобы по истечении активного времени действия инсулина сахар крови вернулся бы в исходное значение. Активное время действия инсулина зависит от марки инсулина. У простых инсулинов (например, Хумулин Р) — это 5-6 часов, а у ультракоротких (Хумалог) — это 4 часа.
Пример из жизни. Исходный утренний сахар крови — 5,0 ммоль/л. Я колю 3 ед Хумалога на 4 ХЕ (как мы посчитали выше), через 4 часа мой сахар крови равен 8,5 ммоль/л. Это означает, что доза болюсного инсулина недостаточна, потому что сахар крови на отработке инсулина выше исходного. В следующий раз я пробую увеличить дозу Хумалога до 3,5 ед на такое же количество ХЕ, т. е. на такой же завтрак. Завтра уже не важно, каким будет утренний уровень сахара, главное, чтобы он вернулся в исходное значение.
Итак, я делаю 3,5 ед Хумалога и получаю через 4 часа 3,5 ммоль/л. Эта ситуация означает, что такой дозы инсулина слишком много, потому что сахар заваливается. Тогда я решаю взять 3,25 ед инсулина (это можно делать на некоторых детских ручках) на следующее утро и получаю через 4 часа после укола инсулина 5,2 ммоль/л. Это как раз та правильная доза, которая усвоила весь завтрак.
Теперь мы знаем, что 4 ХЕ усваиваются при 3,25 ед Хумалога. А теперь посчитаем, сколько ед инсулина усваивает 1 ХЕ. Для этого составляем опять пропорцию:
4 ХЕ — 3,25 ед
1 ХЕ — Х ед
Получается, что для того чтобы правильно усвоить 1 ХЕ, нужно 0,8 ед Хумалога. Это и есть ваш коэффициент на завтрак. В последующем вы просто умножаете этот коэффициент на количество ХЕ в своем завтраке и получаете количество необходимого инсулина. Вы можете убирать или добавлять что-нибудь на завтрак, но коэффициент будет неизменен, пока не случится что-то такое, что потребует повышения или снижения потребности в инсулине.
Вы это сразу ощутите по слишком высоким или слишком низким сахарам. Это будет означать, что коэффициент нужно изменить: увеличить или уменьшить. У нас колебания коэффициента происходят на 0,1-0,3, но у каждого свои особенности.
Вот таким образом вы считаете коэффициенты на все остальные приемы пищи. Не забывайте, что те, кто использует простой инсулин, должны делать перекусы через 2 часа, так как особенность этого инсулина такова, что он имеет отдаленный пик (в отличие от ультракоротких, которые имеют пик, совпадающий с пиком всасывания углеводов) и прекращает свое действие, когда все углеводы уже усвоены. Простой же инсулин еще продолжает работать 2-4 часа, и если не поступает новая порция углеводов, то может развиться гипогликемия.
Когда колоть инсулин короткого действия
На одном подборе короткого инсулина вся история не заканчивается, нужно еще знать, как и когда колоть эту дозу инсулина. Большое значение имеет место укола и время между уколом и приемом пищи. Сейчас расскажу вам более подробно, что я имею в виду.
Как я уже говорила, утром имеется естественная инсулинорезистентность, вечером ее нет. Именно поэтому времени на разворачивание действия короткого инсулина нужно больше, чем вечером. Чтобы не ждать 15-20 минут, а то и больше (все это выясняется также экспериментальным путем), нужно сделать укол в такое место, из которого он быстрее всосется. Из всех дозволенных для инъекции инсулина мест область живота самая подходящая. После укола в живот инсулин всасывается быстрее, чем из других мест (руки, бедра и ягодицы).
В нашем случае экспериментальным путем доказано, что утреннюю дозу инсулина нужно делать в живот и ждать около 15 минут (при среднем сахаре 4,5-6,0 ммоль/л). Если утренний сахар в крови низкий, к примеру, 3,5 ммоль/л, то время может уменьшаться, но делать все равно нужно в живот. И наоборот, если утренний сахар высокий, то времени нужно больше, а укол тем более в живот.
Дальше в течение дня потребность в инсулине падает и снижается инсулинорезистентность. К ужину она снижается до минимума, и инсулин действует практически мгновенно. Настолько быстро, что бывают случаи, когда инсулин приходится колоть после еды. Поэтому и место укола должно быть не такое “быстрое”, например, руки или ягодицы.
Мы в обед колем в плечо, ждем всего 5 минут при среднем сахаре, опять же зависит от исходного уровня сахара. Перед ужином также колем уже другое плечо, но садимся кушать практически сразу. Мы пользуемся ультракоротким Новорапидом, поэтому я приводила пример именно с таким видом инсулина.
Те, кто пользуется простым инсулином должны действовать немного по другому. Во-первых, этот тип инсулина начинает работать намного позже, примерно через 20-30 минут, поэтому утром будет больший промежуток между уколом и приемом пищи. Но по способности всасывания они не отличаются.
Еще такой момент, как физические нагрузки. Во время физических нагрузок уменьшается потребность в инсулине, поэтому нужно учитывать этот факт — снижать коэффициент.
Еще один момент, который нужно учитывать тем, кто одновременно пользуется простым коротким инсулином и инсулином средней продолжительности действия, например, Протафан. У обоих инсулинов имеются выраженные пики действия, которые приходятся на обеденное или послеобеденное действие. Данный факт также должен быть учтен, и коэффициент нужно уменьшить.
На этом у меня все. Если что непонятно, спрашивайте в комментариях. В своих следующих статьях я познакомлю вас с программами, которые считают болюсный инсулин автоматически. Так что советую вам подписаться на обновления блога, чтобы не пропустить.
С теплотой и заботой, эндокринолог Диляра Лебедева
С теплотой и заботой, эндокринолог Лебедева Диляра Ильгизовна
РАСЧЕТ ДОЗЫ ИНСУЛИНА
РАСЧЕТ ДОЗЫ ИНСУЛИНА
Инсулин вводимый в качестве заместительной терапии — это спасение для многих миллионов людей, но это вынужденная мера. Пусть не на много, но искусственно синтезированные препараты инсулина отличаются от природного, а раз так — и без того, повышают реактивность иммунной системы усиливая аутоиммунную реакцию организма на чужеродное вводимое вещество – препарат инсулина. Редкие врачи говорят об этом правду, а также о том, что часто приходится не подбирать реальную дозу инсулинотерапии под конкретного пациента, а завышать как саму дозу вводимого препарата, так и «накармливать» дополнительно в расчете на ХЕ пациента, для избежания состояния гипогликемии.
Очень точно многие малоизвестные неприятные стороны препаратов инсулина отметил Древаль Александр Васильевич, врач-эндокринолог, доктор медицинских наук, профессор, главный эндокринолог Московской области, руководитель отделения терапевтической эндокринологии МОНИКИ, зав. кафедрой эндокринологии ФУВ МОНИКИ.
Предупреждение: просим не выхватывать из контекста, речь шла только о том, что препараты не являются панацеей, это вынужденная необходимость, без которой пациенты просто бы погибли.
Расчет суточной дозы инсулина у больных сахарным диабетом 1 типа проводится с использованием разных коэффициентов: примерное количество инсулина в ЕД рассчитывается на килограмм фактической массы тела, если имеется избыток массы тела — коэффициент снижается на 0,1, при недостатке — увеличивается на 0,1:
• 0,4—0,5 ЕД/кг массы тела для больных с впервые выявленным СД типа 1;
• 0,6 ЕД/кг массы тела для больных с СД типа 1 длительностью более года в хорошей компенсации;
• 0,7 ЕД/кг массы тела для больных с СД типа 1 длительностью более года при неустойчивой компенсации;
• 0,8 ЕД/кг массы тела для больных с СД типа 1 в ситуации декомпенсации;
• 0,9 ЕД/кг массы тела для больных СД типа 1 в состоянии кетоацидоза;
• 1,0 ЕД/кг массы тела для больных СД типа 1 в пубертатном периоде или в III триместре беременности.
Как правило, суточная доза инсулина более 1 ЕД/кг в сутки свидетельствует о передозировке инсулина. При впервые выявленном сахарного диабета типа 1 потребность в суточной дозе инсулина составляет 0,5 ЕД на килограмм массы тела. В первый год после дебюта сахарного диабета может наступить временное снижение в суточной потребности инсулина — это так называемый «медовый месяц» диабета. В дальнейшем она немного увеличивается, составляя в среднем 0,6 ЕД. При декомпенсации и особенно при наличии кетоацидоза доза инсулина вследствие инсулинорезистентности (глюкозотоксичности) повышается и обычно составляет 0,7—0,8 ЕД инсулина на килограмм массы тела.
Введение инсулина продленного действия должно имитировать нормальную базальную секрецию инсулина организма здорового человека. Его вводят 2 раза в сутки (перед завтраком, перед ужином или на ночь) из расчета не более 50 % от общей суточной дозы инсулина. Введение инсулина короткого или ультракороткого действия перед основными приемами пищи (завтрак, обед, ужин) производится в дозировке, рассчитываемой по ХЕ.
Суточная потребность в углеводах определяется общим количеством калорий, необходимых конкретному пациенту, и может быть от 70 до 300 г углеводов, что составляет от 7 до 30 ХЕ: на завтрак — 4—8 ХЕ, на обед — 2—4 ХЕ, на ужин — 2—4 ХЕ; 3—4 ХЕ должны быть суммарно во 2-й завтрак, полдник и поздний ужин.
Инсулин во время дополнительных приемов пищи, как правило, не вводится. При этом суточная потребность в инсулине короткого или ультракороткого действия должна быть в пределах от 14 до 28 ЕД. Доза инсулина короткого или ультракороткого действия может и должна меняться в зависимости от ситуации и в соответствии с показателями глюкозы крови. Это должно обеспечиваться результатами самоконтроля. Следует отметить, что при коррекции гликемии нужно учитывать дозу инсулина короткого действия для снижения повышенных показателей, исходя из следующих данных:
• 1 ЕД инсулина короткого или ультракороткого действия снижает гликемию на 2,2 ммоль/л;
• 1 ХЕ (Юг углеводов) повышает уровень гликемии от 1,7 до 2,7 ммоль/л в зависимости от гликемического индекса продуктов.
РЕАЛЬНОЕ СООТНОШЕНИЕ БАЗАЛЬНОГО И БОЛЮСНОГО ИНСУЛИНОВ
В классических руководствах соотношение указывается как: 50/50. Но все люди и разные. Здесь приводится некоторая примерная коррекция:
30% базального инсулина:
— много углеводов в пище (больше 200 граммов в сутки);
— высокий уровень физической активности;
— 9 и более изменений уровня глюкозы в день;
— частое введение микроболюсов, в случае использования помпы;
— частые изменения установок в зависимости от того, как проходит день.
50% базального инсулина:
— 120-200 г углеводов в день;
— 3-6 болюсов в день;
— использование правил 350 (для углеводного коэффициента)/120 (для коэффициена чувствительности) — для расчета болюса.
Расчет инсулина по хлебным единицам таблица
Интенсивный режим инсулинотерапии
Инсулиносекреция подчиняется суточным ритмам и приурочена к приему пищи, это важно знать для выбора препарата и расчета единиц. Выделяют две фазы:
- базальная секреция на уровне одна ЕД в час (в сутки на килограмм веса 0,5-1 ЕД), поддерживающая обмен веществ и постоянство сахара крови. Итоговая цифра (от 24 ЕД и выше) используется для определения суточного количества препаратов длительного действия. При голоде, операциях, травмах, эмоционально-физических нагрузках уменьшается вдвое;
- болюсная секреция в количестве одна-две ЕД на каждые употребленные десять граммов углеводов. Показатель важен в определении доз «короткого» инсулина (в среднем 1-8 ЕД на каждый прием пищи).
Сколько единиц ставить перед едой?
Количество единиц «короткого» инсулина зависит от времени суток и содержания углеводов в принятой пище. Все углеводы измеряются в «хлебных единицах» – 1 ХЕ эквивалентна 10 граммам глюкозы.
По таблицам содержания ХЕ в продуктах ведется расчет дозы инсулина короткого согласно правила – для 1 ХЕ нужна 1 ЕД препарата. Не содержащая углеводов пища (белки, жиры) практически не приводит к нарастанию уровня гормона.
Более точно определяется количество «короткого» инсулина по сахару крови и углеводам съеденной пищи – каждая единица гормона снижает глюкозу на 2,0 ммоль/л, пища углеводистая – повышает на 2,2. На каждые 0,28 ммоль/л свыше 8,25 вводится дополнительная ЕД.
Хороша при нестабильном течении диабета, невозможности делать много инъекций. Используются готовые смеси «короткого» и суточного инсулина в отношении 30 и 70 соответственно. Плюсы: контроль гликемии трижды в неделю, легко дозировать и вводить (пожилые, дети, недисциплинированные пациенты). Минусы: жесткая дробная диета во избежание гипогликемии (резкого падения сахара крови).
Среднесуточная доза, рассчитанная по массе тела и стажу диабета (из таблицы), распределяется на две и одну треть по времени, «короткие» препараты составляют 30-40, действия длительного – 60-70%.
Например: пациент 86 кг, стаж диабета более 10 лет будет получать в сутки всего 77 ЕД (0,9 ЕД/кг/сут*86 кг). Из них 30% или 23 ЕД короткого инсулина (16 ЕД в первой половине дня и 7 – во второй), а 54 ЕД – суточного в две инъекции утром и вечером.
Плюсы: нежесткая диета, высокий уровень контроля диабета и качества жизни. Минусы: обязательный контроль гликемии до и после еды плюс измерение на ночь – 7 раз в сутки, высокая мотивация и обученность пациента.
Среднесуточная доза считается по массе и стажу диабета (по таблице), суточные инсулины составят 40-50%, 2/3 вводятся в первой половине дня, 1/3 – вечером. «Короткие» вводятся трижды по количеству ХЕ в пище или упрощенно – в пропорции 40% до завтрака, по 30% перед ужином и обедом.
Например: пациент 86 кг, болеет более 10 лет и будет получать 77 ЕД (0,9 ЕД/кг/сут*86 кг). Из них 40% или 31 ЕД короткого инсулина вводятся по ХЕ (возможны вариации дозы) либо по упрощенной схеме: 13 ЕД перед завтраком и по 9 ЕД перед ужином и обедом, а 46 ЕД суточного – в две инъекции утром и вечером.
Когда все нюансы дозировки учтены и произведен индивидуальный расчет дозы инсулина, то пациент получает от базис-болюсного режима следующие преимущества.
- Достигается максимально возможная компенсация сахарного диабета, при этом осложнения развиваются гораздо позже.
- Продолжительность и качество жизни при диабете растет.
- Не нужно придерживаться строжайшего режима приема пищи, как при режиме стандартных доз. С базис-болюсным режимом можно вести вполне активный образ жизни с гибким графиком приема пищи.
- Происходит имитация работы собственной поджелудочной железы, что более физиологично.
Но нельзя не сказать и о недостатках этого режима:
- постоянный и регулярно частый контроль сахара;
- нужно долго и кропотливо учиться «манипулировать» сахаром в крови;
- чаще бывают гипогликемические состояния.
Существует понятие посталиментарной и базальной инсулинемии. Первое означает выход инсулина в кровь в ответ на приём пищи.
Базальная же инсулинемия характеризует уровень гормона в ночные часы и в промежутках между приёмом пищи. В отличие от посталиментарной, базальная инсулинемия является сравнительно постоянной и незначительной величиной (у здорового человека за час в кровь поступает около 1 ЕД инсулина).
Оптимальный режим инсулинотерапии обязан имитировать как посталиментарную, так и базальную физиологическую инсулинемию. Именно поэтому данный режим получил название режима базисно-болюсной терапии.
Имитацию базальной инсулинемии у больных сахарным диабетом создают препараты инсулина пролонгированного действия (инсулин средней продолжительности действия Инсулотард, безпиковый аналог инсулина длительного действия Лантус, Тресиба и т.
д.). Желательно, чтобы применяемые в этих целях препараты не имели значительного пика действия, и обладали ровным действием на протяжении продолжительного периода времени.
Имитацию посталиментарной инсулинемии создают инсулины короткого или ультракороткого действия. Их вводят непосредственно перед каждым приёмом пищи (ультракороткие аналоги инсулина Новорапид, Хумалог, Апидра, короткий инсулин Актрапид и т.д.).
Режим базисно-болюсной терапии
Это наиболее оптимальный режим инсулинотерапии. В предыдущем пункте была информация о расчете средней суточной дозы инсулина. Теперь по этому значению мы должны узнать, сколько инсулина короткого действия необходимо вводить перед каждым приемом пищи, а также сколько пролонгированного инсулина нам требуется.
Инсулин длительного действия вводим перед завтраком по следующему расчету: 1/3 от суточной дозы. Т. е., предположим, суточная доза составляет 60 ЕД. 1/3 от этого значения — 20 ЕД.
перед завтраком — 3;
перед обедом — 2;
перед ужином — 1.
В нашем случае: 40 ЕД инсулина делим на 6. Получается 6,7.
6,7*3 = 20 (приблизительно) — перед завтраком;
6,7 * 2 = 13 (тоже приблизительно) — перед обедом;
6,7 * 1 = 7 (и здесь) — перед ужином.
Доза инсулина короткого действия меньше перед обедом, чем перед завтраком, потому что к обеду уже начнёт оказывать свое действие базисный инсулин пролонгированного действия (сказанное относится к ситуациям, когда пиковый инсулин средней продолжительности действия был введен утром).
В последующем коррекцию инсулинотерапии производят под контролем уровня сахара в крови.
ДИА-АРИФМЕТИКА. УГЛЕВОДНЫЙ КОЭФФИЦИЕНТ И ФАКТОР ЧУВСТВИТЕЛЬНОСТИ К ИНСУЛИНУ. ФОРМУЛЫ ДЛЯ РАСЧЕТА.
Многие диабетики знают, сколько приблизительно единиц инсулина необходимо ввести, что бы понизить сахар крови, но ошибка в дозе зачастую приводит к гипогликемии или недостаточно снижает сахар. Некоторое время назад в школах диабета рекомендовали использовать схему коррекции высокого сахара, но поверьте моему опыту, эта схема работала не всегда и не у всех. Кроме того, с течением диабета у каждого человека меняется чувствительность к инсулину. Поэтому каждый диабетик 1 типа и диабетик 2 типа на инсулинотерапии должен уметь рассчитать свою, индивидуальную дозу инсулина, необходимую для снижения высокого сахара крови. Коррекция сахара крови делают при его показателях 10,0 ммоль/л и выше, и чаще всего перед очередным приемом пищи. Инсулин, который мы делаем на еду, называется прандиальным или болюсным. Если сахар перед едой 10 ммоль/л и выше, необходимо ввести адекватную прандиальную дозу + дозу на коррекцию (снижение) сахара крови.
ДЛЯ ПРАВИЛЬНОГО РАСЧЕТА НУЖНЫ СЛЕДУЮЩИЕ ПАРАМЕТРЫ:
1. АКТУАЛЬНАЯ ГЛИКЕМИЯ (АГ) – сахар крови на данный момент.
2. ЦЕЛЕВАЯ ГЛИКЕМИЯ– уровень сахара крови, к которой должен стремиться каждый пациент. ЦГ должен рекомендовать врач с учетом стажа диабета, возраста, сопутствующих заболеваний и пр. Например, детям, беременным женщинам и диабетикам с маленьким сроком заболевания, рекомендуют ЦГ 6-7,5, из-за склонности к гипогликемии, которая опаснее повышенного сахара.
3. ФАКТОР ЧУВСТВИТЕЛЬНОСТИ К ИНСУЛИНУ – показывает, насколько понизит сахар крови (в ммолях) 1 ед. короткого или ультракороткого инсулина.
ФОРМУЛЫ ДЛЯ РАСЧЕТА ФЧИ:
УЛЬТРАКОРОТКИЕ (аналоги инсулина человека) ХУМАЛОГ, НОВОРАПИД, АПИДРА
100 : СДИ = Х ммоль/л
ИНСУЛИНЫ КОРОТКОГО ДЕЙСТВИЯ – АКТРАПИД НМ, ХУМУЛИН R, ИНСУМАН РАПИД
83 : СДИ = Х ммоль/л
100 И 83 – константы, выведенные производителями инсулина на основании многолетних исследований.
СДИ – суммарная суточная доза всего инсулина – и болюсного (на еду) и базального. Очевидно, что при гибкой инсулинотерапии, СДИ редко остается постоянной. Поэтому, для расчетов берут среднее арифметическое СДИ за несколько, 3-7 дней.
4. УГЛЕВОДНЫЙ КОЭФФИЦИЕНТ (УК) – количество углеводов, на усвоение которых необходима 1 ед. прандиального инсулина.
ФОРМУЛА РАСЧЕТА УГЛЕВОДНОГО КОЭФФИЦИЕНТА
(500 : СДИ) = Х грамм углеводов, на которое необходима 1 ед. инсулина. Чтобы рассчитать УК на 1 ХЕ, нужно число 12 разделить на полученное количество углеводов Х, т.к. в 1 ХЕ 12 грамм углеводов.
Например,
СДИ = 50, УК = 500 : 50 = 10г углеводов усвоит 1 ед. инсулина, 12 : 10 = 1,2 ед. инсулина нужна на 1 ХЕ, на 5 ХЕ введем 1,2х5=6 ед., на 3,5ХЕ нужно ввести 1,2х3,5=4 ед.
СДИ = 20, УК = 500 : 20 = 25г углеводов усвоит 1 ед. инсулина, 12 : 25 = 0,48 ед. инсулина нужно на 1ХЕ, на 6 ХЕ введем 0,48х6 = 3 ед., на 2,5 ХЕ введем 0,48х2,5= 1 ед. Следует отметить, что ввести дозу инсулина с точностью до десятых сможет только инсулиновая помпа, на шприц-ручках полученный результат необходимо округлить до целых значений. Если суточная доза инсулина не постоянна, меняется за счет болюсного инсулина, необходимо для расчета УК взять среднее арифметическое СДИ за несколько дней.
ВАЖНО! Чтобы правильно применять УК на практике, нужно знать, что потребность в инсулине меняется в течение дня. Самая высокая – в завтрак, средняя – в обед и самая низкая – в ужин. Ученые, на основании многолетних исследований, установили, что у большинства людей на планете УК приблизительно такие:
На завтрак 2,5 – 3 ед. инсулина на 1ХЕ
На обед 2 – 1,5 ед. на 1ХЕ
На ужин 1,5 – 1 ед. на 1ХЕ
Опираясь на свой УК, рассчитанный по формуле и учитывая потребность в инсулине в течение суток, можно эмпирически более точно подобрать свой показатель. Для этого необходимо контролировать сахар крови перед едой и через 2 часа после еды. Сахар крови должен повыситься после еды не более, чем на 2 ммоля, а перед едой равняться сахару крови, который был перед предыдущим приемом пищи. Если сахар крови перед следующим приемом пищи ниже, или между приемами была гипогликемия, значит доза инсулина была велика, т.е. УК выше, чем нужно и его нужно уменьшить. На примере выглядит это так:
1. Натощак сахар крови 6, через 2 часа сахар крови 7,5, перед обедом сахар крови 6,5, через 2 часа 8, перед ужином сахар крови 5,8, перед сном 6,5. В данном случае УК подобраны правильно.
2. Натощак сахар крови 6,2, через 2 часа 9, перед обедом 9,5, через 2 часа 7, перед ужином 4, перед сном 7. Очевидно, что УК на завтрак нужно повысить, на обед УК нужно снизить, на ужин УК адекватен.
5. ПЛАНИРУЕМОЕ КОЛИЧЕСТВО ХЕ. Для подсчета ХЕ можно, взвесив продукт, и используя таблицу хлебных единиц, рассчитать ХЕ на порцию. Например, хлеб, 20 г – 1 ХЕ, значит кусок весом в 30 г – 1,5 ХЕ. Можно рассчитать, посмотрев на состав продукта. Например, возьмем мороженое. На этикетке написано, что в 100 граммах продуктах содержится 49 грамм углеводов. Вес мороженого 90 грамм. Считаем: (49 : 100) х 90, и : 12 = 3,7 ХЕ.
6. КОЛИЧЕСТВО АКТИВНОГО ИНСУЛИНА (АИ). В течение каждого часа активность УЛЬТРАКОРОТКИХ инсулинов (АИ) снижается на 20-25% от первоначальной дозы. Например, в 8 утра ввели 10 ед. хумалога. Его активность будет снижаться следующим образом:
8.00 – 10 ед.
9.00 – 8 ед.
10.00 – 6 ед.
11.00 – 4 ед.
12.00 – 2 ед.
13.00 – 0 ед.
7. ВРЕМЯ ЭКСПОЗИЦИИ ИНЪЕКЦИИ ИНСУЛИНА. Что это такое? Это время от инъекции короткого человеческого КЧИ или ультракороткого УКИ инсулина до начала приема пищи. Необходимо четко знать время всасывания и пик действия инсулина, который Вы используете. В инструкции к применению инсулина всегда описывается его фармакинетика.
Фармакинетика коротких (человеческих инсулинов) начало действия через 30 минут – 1 час, пик действия через 2-4 часа, длительность действия – 6-8 часов.
Фармакинетика ультракоротких инсулинов: начало действия через 15-30 минут, пик действия 0,5-1,5 часа (у Новорапида 1-3 часа), максимум действия 3-5 часов.
Очевидно, что ультракороткие инсулины раньше всасываются и быстрее выводятся из организма. Это нужно учитывать при расчете времени экспозиции инъекции инсулина. Нужно понимать, что к моменту всасывания углеводов инсулин должен уже начать работать – снижать сахар крови. Иначе, высокие сахара через два часа после еды неизбежны. Как это сделать? Необходим контроль уровня сахара крови перед едой:
– Сахар крови нормальный – время экспозиции 10-20 мин. для УКИ и 30 мин для КЧИ (введение инсулина за 10-20 мин, за 30 мин. соответственно)
– Сахар крови высокий – время экспозиции УВЕЛИЧИТЬ
– Сахар крови низкий – время экспозиции 0, начать прием пищи с быстрых углеводов (введение инсулина непосредственно перед едой)
Увеличение времени экспозиции также возможно при употреблении в пищу продуктов с высоким гликемическим индексом (ГИ). Нужно помнить, что продукты этого ряда очень быстро всасываются и резко поднимают сахар крови. Употреблять такие продукты при сахарном диабете не рекомендуется.
Кроме того, очень важно знать:
ПРИ ГАСТРОПАТИИ – замедленном всасывании пищи, вводить инсулин необходимо ввести как можно позже ПОСЛЕ ЕДЫ.
ПРИ УСКОРЕННОЙ ЭВАКУАЦИИ пищи из желудка нужно как можно раньше сделать инсулин, т.е. увеличить экспозицию.
ФОРМУЛА РАСЧЕТА ДОЗЫ КОРРЕКЦИИ ВЫСОКОГО САХАРА КРОВИ:
(АГ – ЦГ) : ФЧИ = Х ед. инсулина на коррекцию, затем Х- АИ, если он есть = доза на коррекцию.
Взяв разницу актуальной и целевой гликемии и разделив ее на фактор чувствительности, получаем то количество инсулина, которое необходимо ввести. При сахаре крови выше целевого, всегда получается положительный результат, это означает, что нужно ПРИБАВИТЬ инсулин на снижение. Если есть активный инсулин, то его нужно вычесть из полученного числа.
ПРИМЕР: АГ 15, ЦГ 7, ФЧИ=2, АИ 1 ед., УК =1,5, планируем съесть 4 ХЕ.
УК х ХЕ = 1,5х4=6 ед. инсулина на еду.
(15-7):2 = 4 ед, 4-1ед. АИ = 3 ед. прибавить на снижение.
Итого: нужно ввести 6+3=9 ед. инсулина
При сахаре крови перед едой ниже целевого — получится отрицательное число, в этом случае мы должны дозу на еду УМЕНЬШИТЬ НА ПОЛУЧЕННОЕ ЧИСЛО.
ПРИМЕР: АГ 4, ЦГ 6, ФЧИ=2, АИ нет, УК 2, планируем съесть 5 ХЕ.
УК х ХЕ = 2х5 = 10 ед. инсулина на еду
(4-6):2= -1 ед. вычесть на повышение сахара
Итого: нужно ввести 10-1=9 ед. инсулина.
Конечно, введение единиц инсулина до 1/10 (0,9; 2,2; 1,5), которые получаются в результате данных подсчетов, возможно только на помпе. Шприц-ручки с шагом в 0,5 ед. позволят ввести дозу с точностью до 1/2 ед. При использовании шприц-ручек с шагом в 1 ед, мы вынуждены округлять полученное число единиц. Все приведенные выше подсчеты носят ориентировочный характер, а адекватность рассчитанных ФЧИ и УК необходимо подтверждать эмпирически.