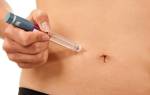
Для чего колят инсулин
Куда нужно колоть инсулин?
Инсулин – это гормон, который вырабатывает поджелудочная железа. Без этого гормона невозможен нормальный обмен глюкозы в организме. Если функция поджелудочной железы по какой-то причине нарушена, то у больного может возникнуть потребность в ежедневных инъекциях инсулина (иногда по несколько раз в день).
Практическое применение этого препарата началось более 85 лет назад. И до сих пор необходимость инъекций инсулина для определенной группы больных не оспаривалась специалистами современной медицины. Более того, количество людей, нуждающихся в ежедневных инъекциях инсулина, увеличивается. Рассмотрим, куда можно колоть инсулин и куда колоть инсулин ни в коем случае нельзя.
Зоны, рекомендуемые для введения инсулина
Можно колоть инсулин в такие части тела:
- слева и справа от позвоночника у основания лопаток;
- слева и справа от пупка;
- наружная часть рук (от локтя до плеча);
- передняя часть бедер (от колен до паха).
Инъекции этого препарата должны всегда осуществляться в кожный жир (а не внутримышечно или внутрикожно). Частое попадание инсулина в мышечную ткань способно вызвать непредсказуемое колебание уровня гликемии.
Эффективность всасывания инсулина
В зависимости от того, куда колют инсулин, различается эффективность действия этого лекарственного препарата:
- уколы инсулина в живот обеспечивает 90% всасывание, действие препарата начинается быстро;
- при уколах в руки и ноги всасывается 70% препарата, действие препарата медленнее, чем при уколе в живот;
- уколы в лопатку наименее эффективные – всасывание 30%, препарат действует медленнее всего.
Быстрота всасывания инсулина зависит еще и от температуры окружающей среды. Если сильно холодно, то инсулин будет действовать медленно, если жарко – то быстрее. Инсулин может накапливаться в тканях человеческого организма, если его часто делать в одно и то же место. В последствии действие накопленного инсулина проявится, и уровень глюкозы в крови может неожиданно упасть. Для того чтобы действие инсулина проявилось быстрее, место укола нужно слегка помассажировать.
Как делать инъекцию инсулина?
При инъекции кожу нужно стянуть большим и указательным пальцами в складку и ввести иглу в ее вершину (под углом 90º) или ее основание под острым углом (примерно 45º). Вводить лекарство следует плавно, затем необходимо подождать еще 5 секунд и только затем вытянуть шприц.
Если больной ежедневно нуждается в инъекциях инсулина, то следует помнить такие правила:
- инъекцию инсулина нельзя делать все время в одно и то же место: места уколов инсулина должны чередоваться, чтобы ранки от уколов успевали заживать (расстояние между местами инъекций должны быть несколько сантиметров, делать укол в то же самое место можно через 2-3 дня);
- место инъекции не стоит протирать спиртом, чтобы спирт не смешался с лекарством и не изменил его свойства (место инъекции рекомендуется дезинфицировать мыльной водой);
- уколы в живот – наиболее болезненные, а уколы инсулина в руку – самые безболезненные;
- чтобы укол был менее болезненным, использовать инсулиновый шприц нужно только один раз (в общем таким шприцом можно делать не более 4-х уколов – лучше 3 раза в живот и 1 раз в ногу или руку);
- перед инъекцией необходимо согреть флакон с инсулином при помощи тепла рук и покатать его между ладонями (так инсулин согреется и перемешается с пролонгатором, который добавляют в инсулин длительного и промежуточного действия);
- если инсулин для инъекций хранится в флаконах с резиновой пробкой, снимать ее не нужно – необходимо прокалывать ее шприцем и набирать лекарство (для того чтобы шприц не затупился, лучше всего проколоть крышку толстой иглой от медицинского шприца, затем вводить иглу инсулинового шприца уже в это отверстие);
- инъекции инсулина делаются при помощи инсулинового шприца – для этого приходится прибегать к посторонней помощи, шприц-ручка предназначен для уколов без посторонней помощи во все зоны;
- инсулин короткого действия рекомендуется вводить перед приемом пищи в живот, а инсулин пролонгированного действия можно колоть в бедра или ягодицы;
- для того чтобы научиться делать инъекции шприц-ручкой, нужно тщательно изучить инструкцию по его использованию и придерживаться всех изложенных в ней рекомендаций.
Для чего нужно колоть инсулин?
Пожизненные ежедневные инъекции инсулина нужны людям, страдающим диабетом 1-го типа. При диабете 2-го типа также применяется инсулин. Это улучшает качество жизни таких больных, замедляет необратимые патологические процессы и значительно увеличивает срок жизни.
Своевременная инъекция инсулина спасает от смерти при диабетической коме. Также колют инсулин при гестационном сахарном диабете, иначе возможны патологии развития плода или выкидыш.
Побочные эффекты при инъекциях инсулина: что нужно знать
Общие побочные эффекты инсулина
Имейте в виду, что большинство побочных эффектов инсулина на самом деле являются результатом неточных доз и неправильной практики инъекций. Если он используется с большой осторожностью и аккуратным обращением, человек с диабетом может сохранить отличное здоровье в течении всей жизни.
Гипогликемия
Если доза инсулина слишком высокая, последствием будет чрезмерное снижения уровня сахара в крови. Именно поэтому так важно знать свои коэффициенты, по которым считается доза болюса.
Симптомы низкого уровня сахара в крови включают в себя:
- головокружение
- чрезмерное беспокойство
- потливость (пот холодный и липкий), озноб
- Раздражительность или нетерпеливость
- спутанность сознания
- учащенное сердцебиение
- чрезмерный голод
- тошнота
- бледность
- сонливость
- слабость
- затуманенное / ослабленное зрение
- покалывание или онемение в губах, языке или щеках
- головная боль
- проблемы координации, неуклюжесть
- кошмары (если вы спите)
- апоплексический удар
Больше о гипогликемии читайте здесь.
Товары по теме
Жжение
Некоторый инсулин может жечь во время или сразу после инъекции. Это часто встречается в инсулинах длительного действия, например возможно при использовании Лантуса. Чувство жжения возникает потому что у такого инсулина высокий уровень кислотности.
Некоторые инсулины могут вызывать чувство покалывания или жжения, если вы попадаете в мышечную ткань, а не в жировые отложения. Также такое возможно при введении инсулина в часто используемую зону для инъекций, которые необходимо зажить.
Однако предотвратить ощущение жжения от “кислых” инсулинов сложно. При возникновении неприятных ощущений можно попробовать изпользовать холод для снижения боли. Для это прикладывайте пакет со льдом на область инъекции до введения инсулина. Это может помочь, но, вероятно, не устранит жжение полностью.
Сыпь и аллергическая реакция
Менее 4 процентов людей с диабетом имеют гиперчувствительность или аллергию на инсулин, но если вы один из этих 4 процентов, это серьезная проблема.
Считается, что аллергическая реакция человека является реакцией на добавки в промышленно выпускаемом инсулине.
Симптомы аллергии на инсулин включают в себя:
- Отек в месте инъекции
- Сильная сыпь, крапивница и зуд
- Низкое кровяное давление
- Отек в горле и во рту
- Затрудненное дыхание (анафилаксия)
«Аллергия на инсулин может быть местной или системной, а также безотлагательной или отсроченной», – объясняет исследование 2016 года. «Основные механизмы аллергии, связанной с инсулином, можно разделить на три типа: тип I (IgE-опосредованный), тип III (IgG-опосредованный иммунный комплекс) и тип IV (T-клеточно-опосредованный замедленный тип) гиперчувствительности. Гиперчувствительность типа I, которая проявляется в виде локального отека, зуда, одышки, является наиболее распространенной формой ».
На сегодняшний день не существует единого метода лечения, который оказался бы достаточно эффективным для широкого применения.
«Для лечения аллергических реакций на инсулин были предложены различные варианты лечения, начиная от облегчения симптомов с помощью простых антигистаминных препаратов и заканчивая более сложной терапией десенсибилизации инсулина», – объясняется в исследовании.
В то время как стероиды могут также значительно помочь с аллергической реакцией, они создают огромную резистентность к инсулину и очень затрудняют регулирование уровня сахара в крови, поэтому они не могут использоваться, как долгосрочное решение.
Рубцевание тканей
Ротация мест инъекции имеет решающее значение для предотвращения образования рубцовой ткани. Если вы будете делать инъекции в одну и ту же область вашего тела снова и снова каждый день, ваше тело будет накапливать более твердую волокнистую ткань каждый раз, когда оно заживет от повреждения этой инъекцией.
Со временем накопление соединительной ткани повлияет на способность вашего организма правильно впитывать введенный вами инсулин, что приводит к повышению уровня сахара в крови, поскольку инсулин плохо всасывается из таких мест.
Ротация инъекций между разными областями тела (бедра, живот, задняя часть рук, ягодицы и т. д.) может предотвратить быстрое образование соединительной ткани в месте инъекций.
К сожалению, образование липодистрофий неизбежно при необходимости делать множество инъекций каждый день. Однако, можно замедлить эти процессы.
Синяки и раздражения в местах инъекций
Иногда вы просто вводите иглу в неправильное место, и это приводит к образованию небольших синяков.
Решение довольно простое: ротации, ротации и еще раз ротации. Постоянное изменение участков инъекции может помочь предотвратить создание слишком большого ущерба в одной области.
Если вы заметили ушиб или раздраженный на месте инъекции, постарайтесь избегать этого конкретного участка (и вокруг него) в течение следующей недели или двух, чтобы он зажил.
Если раздражение не проходит или синяки распространяются, а не уменьшаются, немедленно обратитесь к врачу, чтобы убедиться, что в повреждении не развивается инфекция.
Инфекции
Потенциально инфекция может возникнуть в месте инъекции, хотя это довольно редкая ситуация. Чаще проблемы возникают у пользователей инсулиновых помп. Обычно это связано со слишком длительным ношением одного инфузионного. Чтобы предотвратить такие проблемы, следуйте рекомендации производителя: тефлоновые канюли меняем 1 раз в 3 дня, инфузионный набор с металлической канюлей – 1 раз в 2 дня.
Тип бактерий, который чаще всего вызывает инфекции в областях, где вводят инсулин, называется Mycobacterium chelonae. Чем выше уровень сахара в крови и гликированный гемоглобин, тем выше риск развития инфекции, поскольку это способствует росту бактерий и ослаблению иммунной системы.
Использование спиртовых салфеток на месте инъекции или месте размещения инфузионного набора поможет снизить риск попадания инфекций. Также важно использовать шприцы только один раз и менять инфузионный набор по правилам.
Набор веса
Чрезмерное количество инсулина может привести к тому, что ваш организм накопит излишний жир.
Подробнее о причинах и решении проблемы читайте в статье: Инсулин и набор веса: как справиться с проблемой
Инсулин является важным компонентом в жизни. Но следует подходить с ответственностью к его использованию, чтобы предотвратить большинство этих побочных эффектов. Работайте со своим врачом, чтобы убедиться, что подобранный инсулин и дозы улучшают ваше здоровье, а не наносят ему вред.
При каком уровне сахара в крови назначают инсулин
Уровень сахара (глюкозы) в крови является одним из главных показателей нормального состояния системы саморегуляции организма.
При диагнозе «сахарный диабет» 1-го типа (недостаток инсулина) необходимость инъекций не вызывает сомнения. Однако больных с диагнозом «диабет» 2-го типа гораздо больше (до 90% всех диабетиков), и их лечение возможно без использования инсулина.
Когда таким пациентам врач рекомендует провести даже временный курс инъекций, у них возникает вопрос: при каком уровне сахара в крови назначают инсулин?
Сахарный диабет и инсулин
Глюкоза, содержащаяся в продуктах, при расщеплении на молекулы в кишечном тракте поступает в кровь, откуда для обеспечения энергией клеток должно произойти ее проникновение через клеточную мембрану.
Чтобы последний процесс проходил беспрепятственно, необходимы:
- Достаточное количество инсулина в крови;
- Чувствительность рецепторов (мест проникновения в клетку) инсулина.
Для беспрепятственного проникновения глюкозы в клетку инсулин должен связаться со своими рецепторами. При достаточной их чувствительности этот процесс делает мембрану клетки проницаемой для глюкозы.
Когда чувствительность рецепторов нарушена, инсулин не может с ними связаться либо связка инсулин-рецептор не приводит к нужной проницаемости. В результате глюкоза не может поступать в клетку. Такое состояние характерно для сахарного диабета 2-го типа.
При каких показаниях сахара назначают инсулин
Важно! Восстановить чувствительность рецепторов инсулина можно диетой и использованием медикаментов. При некоторых состояниях, которые может определить только врач, нужна инсулинотерапия (временная или постоянная). Инъекции способны увеличить количество проникающего в клетки сахара даже при сниженной чувствительности за счет повышения на них нагрузки.
Инсулинотерапия может быть востребована при отсутствии или снижении эффекта от лечения медикаментозными препаратами, соблюдения диеты и здорового образа жизни. При выполнении пациентами рекомендаций врача такая необходимость возникает достаточно редко.
Показанием к инсулинотерапии может служить значение гликемии (показатель сахара в крови) натощак в капиллярной крови выше 7 ммоль/л или выше 11,1 ммоль/л спустя 2 часа после еды. Окончательное назначение в зависимости от индивидуальных показаний пациента может быть сделано только лечащим врачом.
Состояния, когда инъекции препарата способны сдвинуть уровень сахара в крови в сторону снижения, могут быть вызваны следующими причинами:
- Длительная декомпенсация. Длительное повышение сахара в крови для многих пациентов может оставаться незамеченным при отсутствии контроля, поскольку симптомы принимаются за признак другого заболевания;
При каком сахаре назначают инсулин при беременности
Наступившая беременность у пациентки с сахарным диабетом либо гестационный диабет (гормональный сбой, приводящий к инсулинорезистентности) может стать причиной ситуации, при которой коррекция питания и здоровый образ жизни не приносят желаемого результата. Уровень сахара остается повышенным, что грозит развитием осложнений у ребенка и матери.
Показанием к инсулинотерапии при беременности могут быть нарастающее многоводие и признаки фетопатии у ребенка, выявленные в ходе УЗИ, которое проводится в следующие сроки:
- 15-20 недель – для исключения грубых нарушений в развитии;
- 20-23 недели – для обследования сердца будущего ребенка;
- 28-32 недели – с целью выявления возможных отклонений в сроках внутриутробного развития.
При появлении симптомов гипергликемии эндокринолог назначает измерение уровня сахара беременной 8 раз в сутки с записью результатов. В зависимости от индивидуального состояния здоровья норма для беременных может составлять 3,3-6,6 ммоль/л.
В период беременности инсулин среди сахаропонижающих лекарств является единственным препаратом, разрешенным для использования.
Основанием к назначению инъекций инсулина могут быть полученные результаты уровня сахара:
- В венозной крови: выше 5,1 ед. (натощак), выше 6,7 ед. (через 2 ч. после еды);
- В плазме крови: выше 5,6 ед. (натощак), выше 7,3 ед. (через 2 ч. после еды).
Кроме уровня сахара, который рекомендуется проверять от 6 до 12 раз в неделю, беременным необходимо контролировать:
- Артериальное давление;
- Присутствие ацетона в моче;
- Дозы введенного вещества;
- Эпизоды гипогликемии.
Беременная должна до назначения инсулинотерапии:
- В условиях стационара получить навыки самообслуживания и необходимые знания для осуществления контроля своего состояния;
- Получить средства для самоконтроля либо делать необходимые измерения в условиях лаборатории.
Основная задача инсулинотерапии в этот период – предотвращение возможных осложнений. Независимо от вида заболевания оптимальный вариант терапии – введение короткого инсулина до приема пищи и препарата средней продолжительности действия перед сном (для стабилизации гликемии ночью).
Распределение суточной дозы инсулина происходит с учетом потребности в препарате: на ночные часы – 1/3, на дневное время –2/3 количества препарата.
Важно! По статистике при беременности чаще всего встречается диабет 1 типа, т. к. он развивается в детском и подростковом возрасте. Заболевание по 2 типу поражает женщин после 30 лет и протекает легче. В этом случае велика вероятность достижения нормальных показателей диетой, дробным питанием и умеренными физическими нагрузками. Гестационный диабет встречается очень редко.
При каком сахаре нужно колоть инсулин
Конкретного значения сахара в крови, при котором назначаются инъекции препарата, не существует, т. к. такое решение выносится на основании нескольких факторов. Учесть их может только эндокринолог.
Неизбежно введение инсулинотерапии при показаниях 12 ммоль/л после отсутствия эффекта от применения таблеток или строгой диеты. Без дополнительных исследований (только по уровню сахара) колют инсулин при состояниях, угрожающих здоровью или жизни больного.
Когда пациент стоит перед выбором (колоть инсулин и продолжать нормальную жизнь или отказаться и ждать осложнений), каждый может принять решение самостоятельно.
Почему и когда врачи назначают инсулин?
У многих слово «инсулин», произнесенное врачом, ассоциируется с безысходностью. «Это конец», проносится в Вашем мозгу. «Теперь не слезешь с иглы». И перед глазами встает безрадостная картинка болезненных и страшных уколов.
Я Вас понимаю. Но!
Если человек страдает сахарным диабетом 2 типа, рано или поздно ему будет назначен инсулин.
Все люди, страдающие сахарным диабетом, рано или поздно будут получать инсулин. Это нормально. К этому нужно быть готовым. И это ХОРОШО, так как позволяет продлить жизнь и улучшить ее качество.
Но как определить, кому нужен инсулин, когда и почему?
Почему нужно колоть инсулин при сахарном диабете 2 типа?
Инсулин назначается при отсутствии компенсации сахарного диабета. То есть при невозможности достичь целевых показателей сахара крови при помощи таблеток, правильного питания и изменения образа жизни.
Чаще всего назначение инсулина связано не столько с нарушением рекомендаций врачей, а с истощением поджелудочной железы. Все дело в ее резервах. Что же это значит?
В поджелудочной железе находятся бета-клетки, которые вырабатывают инсулин.
Под воздействием разных факторов количество этих клеток уменьшается с каждым годом — поджелудочная железа истощается. В среднем истощение поджелудочной железы наступает через 8 лет от постановки диагноза «Сахарный диабет 2 типа».
Факторы, способствующие истощению поджелудочной железы:
- Высокий сахар крови (больше 9 ммольл);
- Высокие дозы препаратов сульфонилмочевины;
- Нестандартные формы течения диабета.
Высокий сахар крови
Высокий сахар крови (больше 9 ммольл) токсически действует на бета-клетки поджелудочной железы, снижая их способность вырабатывать инсулин. Это называется глюкозотоксичность.
На этом этапе повышается сахар крови натощак, но все еще сохраняется способность поджелудочной железы вырабатывать большие количества инсулина в ответ на препараты сульфонилмочевины, стимулирующие ее работу (Амарил, Диабетон МВ, Манинил и т.д.).
Если сахар крови остается высоким долгое время, человек продолжает употреблять большое количество углеводов и пьет высокие дозы сахароснижающих препаратов, бета-клетки перестают справляться со своей работой. Поджелудочная железа истощается. На этом этапе сахар крови становится высоким постоянно, как натощак, так и после еды.
Снять феномен глюкозотоксичности как раз помогает введение инсулина. Он снижает уровень сахара крови, разгружает поджелудочную. Как бы позволяет ей перевести дух и с новыми силами начать вырабатывать инсулин.
В такой ситуации инсулин может быть назначен временно, с последующей отменой после нормализации сахара крови. Это может сделать как врач в больнице, так и врач поликлиники. Более того, разнообразие различных форм инсулина в настоящее время позволяет подобрать индивидуальный вид лечения для каждого конкретного человека. На начальном этапе это может быть 1, реже 2, инъекции инсулина в день.
Однако, здесь важно сработать быстро и вовремя. Это нужно затем, чтобы спасти бета-клетки до того, как они начнут погибать под действием высокого сахара крови.
Поэтому если врач рекомендует Вам начать лечение инсулином — не отказывайтесь. Так вы имеете шанс снова вернуться к лечению только таблетированными сахароснижающими препаратами, если сахар пойдет вниз и хотя бы пару месяцев останется в норме.
Высокие дозы препаратов сульфонилмочевины
Препараты сульфонилмочевины стимулируют работу бета-клеток поджелудочной железы, усиливают выработку инсулина и увеличивают его уровень в крови. Это позволяет справиться с нагрузкой углеводами, то есть снижать уровень сахара в крови после еды.
К препаратам сульфонилмочевины относятся:
- Диабетон МВ;
- Глимепирид (Амарил, Диамерид);
- Манинил.
Препараты это хорошие, эффективные. Мы широко используем их в клинической практике.
Однако, если используется максимальная доза этих лекарств, то поджелудочная железа начинает работать «на высоких оборотах».
Образно говоря, если без этих препаратов но на диете поджелудочная железа смогла бы продолжать вырабатывать инсулин 10 лет, то с ними будет способна это делать уже 8 лет, а при использовании максимальных доз — 5 лет. Срок ее службы уменьшается, зато Вы можете себе чаще позволять есть сладенькое.
Вопрос только в приоритетах.
Максимальные дозы препаратов сульфонилмочевины:
- Диабетон МВ — 120 мг;
- Глимепирид — 6 мг, хотя если 4 мг не работают, то повышать дозу уже не имеет смысла;
- Манинил — 14 мг.
Правильное питание позволит использовать меньшие дозы или вообще исключить препараты сульфонилмочевины из схемы Вашего лечения.
Поэтому следует соблюдать режим питания с ограничением углеводов, особенно сладостей. Ведь после них сахар крови повышается очень сильно.
Нестандартные формы течения диабета
В некоторых случаях у пациентов в возрасте старше 35-40 лет мы сталкиваемся с быстрым и стойким повышением уровня сахара крови, с которым не могут справиться ни диета, ни высокие дозы таблеток. Часто такие люди имеют нормальный или немного избыточный вес и могут худеть на высоких сахарах.
В этом случае первое, что должен сделать врач — заподозрить латентный аутоимунный диабет взрослых (LADA) или острый панкреатит.
Острый панкреатит
Тошнота, расстройство стула, боли в животе, повышенные уровни амилазы крови позволяют нам быстро диагностировать обострение хронического или остро развившийся панкреатит. В этом случае лечение лечение таблетками для снижения сахара не только не эффективно, но даже опасно. Поэтому в больнице таких людей обычно переводят на инсулин.
В некоторых случаях результатом такого панкреатита будет смерть большого количества бета-клеток поджелудочной железы. А значит, вырабатывать инсулин будет «не кому». И тогда человек будет пожизненно получать инсулин. Но это хорошая новость! Ведь раньше он просто умер бы от последствий постоянно-высокого уровня сахара крови.
Латентный аутоимунный диабет взрослых (LADA)
Если же мы говорим о латентном аутоимунном диабете взрослых (LADA или ADA, как его сейчас принято называть), то здесь все сложнее.
В данной ситуации мы имеем дело с вариантом сахарного диабета 1 типа, но текущим очень медленно. Что это значит?
Это значит, что в организме существуют специфические антитела, которые, как и в случае с сахарным диабетом 1 типа, приводят к смерти бета-клеток поджелудочной железы. Только при диабете 1 типа, смерть более 80% бета-клеток происходит в раннем детском или подростковом возрасте, а при LADA клетки умирают медленно на протяжении многих (30-40) лет.
Что же это за антитела?
- Антитела к бета-клеткам поджелудочной железы;
- Антитела к рецепторам инсулина;
- Антитела к самому инсулину (это бывает редко).
В результате организм теряет способность обеспечивать себя инсулином, и тогда жизненно необходимо вводить его извне.
В настоящий момент все мировое сообщество говорит о том, что врачи потакают желаниям пациентов и слишком долго откладывают старт инсулинотерапии. Поэтому прислушивайтесь к советам врача. Поверьте, Вы не одни боитесь. Но бояться не стоит. Просто попробуйте и поймете, что у страха глаза велики.
В подтверждение удобства и полезности использования инсулина приведу результат небольшого исследования.
Исследование проводилось на небольшой группе китайцев, у которых впервые выявили сахарный диабет. Средний уровень сахара крови был в районе 9 ммольл. Всем пациентам на 2 недели назначали инсулин пролонгированного действия гларгин (Лантус). За эти две недели достигались целевые уровни гликемии и снималась глюкозотоксичность. После отмены препарата, все пациенты еще год жили вообще без какой бы то ни было терапии, но старались соблюдать диету и рекомендованный режим физической активности.
Не бойтесь инсулина. Попросите доктора показать Вам чем и как его колоть, и Вы увидите, что иглы практически незаметны, а сами устройства для введения инсулина (шприц-ручки), довольно технологичны и удобны в использовании.
Помните, врачи никогда не рекомендуют приступить к лечению инсулином просто так, без должных на то показаний.
Напоминаю, что если у Вас есть вопросы или Вам необходима консультация, Вы всегда можете записаться на прием.
Инсулин при сахарном диабете: зачем нужны инъекции?
Если у пациента определен сахарный диабет 1-го типа, ему нужно использовать инсулин — инъекции гормона, который у здоровых людей вырабатывается в поджелудочной железе в ответ на пищевые стимулы. Но на фоне сахарного диабета организм пациента не синтезирует свой инсулин в силу гибели клеток, производящих гормон. Некоторые люди с диабетом 2-го типа также используют инсулин, одновременно с этим корректируя питание. Каким же образом работает это вещество?
Роль инсулина при болезни
По данным статистики, среди всех взрослых, страдающих сахарным диабетом, около 30% употребляют инсулин. Современные врачи осознают важность полноценного контроля за уровнем сахара в крови, поэтому они стали реже колебаться и чаще назначают инъекционный инсулин своим пациентам.
Инсулин помогает организму усваивать и использовать по прямому назначению глюкозу, полученную из углеводов, поступивших с продуктами питания. После того, как человек поел углеводистую пищу или выпил сладкий напиток, уровень сахара в крови начинает повышаться. В ответ к бета-клеткам в поджелудочной железе поступают сигналы о необходимости выделения инсулина в плазму крови.
Роль поджелудочной железы, синтез инсулина
Работу инсулина, вырабатываемого поджелудочной железой, можно описать как службу такси. Поскольку глюкоза не может напрямую попасть в клетки, ей нужен водитель (инсулин), чтобы доставить ее туда. Когда поджелудочная железа производит достаточное количество инсулина для доставки глюкозы, сахар в крови естественным образом снижается после еды, при этом клетки тела «заправляются» глюкозой и активно работают. По словам специалистов, есть другой способ объяснения работы инсулина: он — ключ, который открывает доступ глюкозе в клетки организма. Если поджелудочная железа в силу различных влияний не справляется с синтезом достаточного объема инсулина, либо клетки становятся резистентными к обычным его количествам, может потребоваться введение его извне, чтобы стабилизировать сахар в крови.
Лечение сахарного диабета: инъекционный инсулин
Сегодня сахарный диабет, который называют инсулинзависимым, лечится за счет инъекций инсулина. На данный момент в мире существует много разных типов инсулина. Они различаются тем, как быстро работают, когда достигают пика концентрации, и как долго длится их эффект. Вот несколько примеров:
- Быстродействующий препарат начинает работать в течение 15-30 минут, но его эффект длится не более 3-4-х часов;
- Обычный инсулин или препарат короткого действия начинает работу в течение от 30-60-ти минут, эффект может сохраняться до пяти-восьми часов.
- Препарат промежуточного действия начинает свою работу в пределах примерно двух часов, достигая пиковой активности спустя примерно четыре часа.
- Длительно действующий инсулин начинает работу на протяжении часа после введения, эффект сохранятся до 24-х часов.
- Инсулин сверхдлительного действия начинает работу на протяжении часа после введении, его эффект может длиться до двух суток.
Есть также комбинированные препараты, сочетающие между собой лекарство промежуточного действия с дозой обычного инсулина, либо это смесь промежуточного и быстродействующего инсулина.
Вы много читаете, и мы это ценим!
Оставьте свой email, чтобы всегда получать важную информацию и сервисы для сохранения вашего здоровья
Контроль сахара в крови за счет препаратов
Стандартная практика заключается в том, чтобы больные с сахарным диабетом использовали базальный инсулин один раз в сутки, причем, это может быть пролонгированный или сверхдлительный препарат. Инсулин быстрого действия обычно добавляется трижды в день во время приема пищи. Количество быстродействующего препарата может зависеть от уровня сахара в крови и количества углеводов в употребляющемся питании.
Тем не менее, применение инсулина для каждого пациента, у которого выявлен сахарный диабет, будет отличаться. Например, если сахар в крови высокий даже после длительного голодания, будет полезен препарат длительного действия. Если сахар в крови натощак вполне нормальный, но он резко повышается после приема пищи, тогда более подходящим станет препарат быстрого действия.
Пациент совместно с врачом должен проанализировать динамику изменения сахара в крови, чтобы определить время введения инсулина и его дозы, контролируя:
- когда он снижает уровень глюкозы в крови;
- его пиковое время (когда эффект препарата максимален);
- продолжительность эффекта (как долго препарат продолжает снижать уровень сахара в крови).
На основании этих данных подбирается правильный тип инсулина.
Сочетание инсулина с питанием, нюансы применения
Врачу также важно знать об образе жизни человека, оценить привычное питание, чтобы подобрать нужные препараты инсулина.
В отличие от других лекарств, которые часто бывают в форме таблеток, инсулин вводится в форме инъекций. Его нельзя принимать как таблетку, потому что гормон будет расщеплен ферментами во время пищеварения, как любое другое питание. Он должен быть введен в плазму, чтобы препарат работал примерно так же, как естественный инсулин, вырабатываемый в организме. Однако, не так давно был одобрен ингаляционный инсулин. У людей, имеющих сахарный диабет 1-го типа, эта новая форма должна использоваться с инсулином длительного действия и соотноситься с приемом питания. Кроме того, ингаляционный инсулин не может использоваться человеком с астмой или ХОБЛ.
Есть также люди, которые используют инсулиновую помпу, она может поставлять инсулин стабильно, непрерывно в базовой дозе, либо в повышенной разовой дозе, когда человек принимает питание. Некоторые люди, страдающие диабетом, предпочитают инсулиновые помпы, а не инъекции.
Инъекции и проблемы
Многим людям необходимо использовать инъекции инсулина, и это может вызывать страх перед иглами или самостоятельной инъекцией. Но современные инъекционные устройства достаточно малы, похожи на автоматические ручки, а иглы очень тонкие. Пациент быстро учится делать уколы.
Одним из важных компонентов использования инсулина является получение правильной дозы. Если она велика, может развиться низкий уровень сахара в крови или гипогликемия, Это вероятно, если доза инсулина превышает необходимую, принимается после пропуска приема пищи или если комбинируется с пероральными гипогликемическими лекарствами без коррекции доз.