Инсулинрезистентный метаболический синдром
Инсулинорезистентность ( Метаболический синдром )
Инсулинорезистентность – это снижение восприимчивости инсулин-чувствительных тканей к действию инсулина при достаточной его концентрации в крови. Специфических симптомов у инсулинорезистентности нет. Частыми сопутствующими признаками являются: висцеральное ожирение, артериальная гипертензия, жировой гепатоз, атеросклероз, черный акантоз (пигментированные морщинистые области кожи). Для диагностики используются лабораторные исследования: пероральный глюкозо-толерантный тест, внутривенный вариант теста глюкозной толерантности, расчет индекса HOMA-IR. Основные способы коррекции инсулинорезистентности – соблюдение правил сбалансированного питания, системные физические тренировки.
МКБ-10
Общие сведения
Термин «синдром инсулинорезистентности» был введен в медицину в 1992 году для обозначения фактора, обуславливающего комплекс обменных нарушений, которые включают гипертоническую болезнь, сахарный диабет, гипертриглицеридемию и висцеральное ожирение. С 1999 года в том же значении используется понятие «метаболический синдром». Согласно исследованиям 2001 года, распространенность патологической резистентности к инсулину среди здоровых женщин составляет 10%, среди мужчин – 15%. У лиц с нарушением толерантности к глюкозе показатели составляют 42% и 64%, у больных СД – 78% и 84% соответственно. Высокие эпидемиологические данные указывают на необходимость разработки экспресс-методов диагностики и внедрения их в клиническую эндокринологию.
Причины инсулинорезистентности
Сниженная инсулиновая реактивность тканей может быть спровоцирована многими факторами – возрастными изменениями, беременностью, гиподинамией, пубертатным периодом, набором веса, инфекционным процессом, стрессом, голоданием, уремией, циррозом печени, кетоацидозом, эндокринными заболеваниями. К наиболее частым причинам инсулинорезистентности относят:
- Избыточное поступление сахара. При употреблении продуктов, содержащих большое количество рафинированного сахара, организм начинает активнее вырабатывать инсулин. Чувствительность клеток к его воздействию снижается, и количество глюкозы остается повышенным.
- Ожирение. Жировая ткань обладает эндокринной и паракринной функцией – производит вещества, которые влияют на инсулиновую восприимчивость клеток. При ожирении нарушается взаимодействие гормона с рецепторами и внутриклеточный транспорт глюкозы.
- Генетическую отягощенность. Фактором предрасположенности к инсулиновой резистентности является наследственность. Нарушения углеводного обмена обнаруживаются у людей, чьи прямые родственники имеют диагноз сахарного диабета, ожирения или артериальной гипертонии.
Патогенез
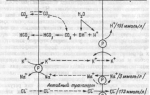
Инсулинорезистентность развивается тогда, когда наиболее инсулин-чувствительные ткани – печень, жировая и мышечная ткань – утрачивают способность воспринимать действие этого гормона. Выделено несколько ведущих патологических механизмов: повышение уровня свободных жирных кислот, хроническая гипергликемия, хроническое воспаление жировых тканей, окислительный метаболический стресс, изменение экспрессии генов и митохондриальная дисфункция.
Свободные жирные кислоты (СЖК) – субстрат для синтеза триглицеридов, которые являются антагонистами инсулина. Когда увеличивается концентрация СЖК и изменяется метаболизм триглицеридов в миоцитах, количество глюкозных транспортеров уменьшается, глюкоза расщепляется медленнее. В печени чрезмерное поступление СЖК тормозит процессы переноса и фосфорилирования глюкозы. Инсулин не ингибирует глюконеогенез, производство глюкозы гепатоцитами повышается. При инсулинорезистентности усиливается синтез и секреция ЛПОНП, снижается концентрация ЛПВП. Из-за высокого уровня СЖК липиды аккумулируются в клетках поджелудочной железы, нарушая их гормональную функцию. В жировой ткани редуцируется антилиполитическое действие инсулина. Ожирение характеризуется асептическим воспалительным процессом в адипоцитах, формируется оксидантный стресс, гипергликемия.
Классификация
Чувствительность тканей организма к воздействию инсулина определяется разнообразными факторами – возрастом, массой тела, тренированностью организма, наличием вредных привычек и болезней. Инсулинорезистентность выявляется при СД 2 типа и целом ряде других заболеваний и функциональных состояний, в основе которых лежат нарушения обмена веществ. В зависимости от этого фактора в эндокринологии выделяют четыре вида инсулиновой резистентности:
- Физиологическая. Является механизмом адаптации к периодам изменяющегося поступления и высвобождения энергии. Возникает во время ночного сна, беременности, пубертата, в пожилом возрасте, при частом употреблении жирной пищи.
- Метаболическая. Диагностируется при дисметаболических нарушениях. Свойственна для СД второго типа, декомпенсированного СД первого типа, диабетического кетоацидоза, продолжительного дефицита питания, алкогольной интоксикации, ожирения.
- Эндокринная. Обусловлена патологиями желез внутренней секреции. Определяется при тиреотоксикозе, гипотиреозе, синдроме Кушинга, акромегалии, феохромоцитоме.
- Патологическая неэндокринная. Нацелена на сохранение гомеостаза при заболеваниях и некоторых экстренных состояниях. Сопровождает артериальную гипертонию, ХПН, цирроз печени, онкологическую кахексию, ожоговую болезнь, заражение крови, хирургические операции.
Симптомы инсулинорезистентности
Инсулиновая резистентность клинически не проявляется, но она развивается на базе определенных особенностей организма, провоцирует нарушения метаболизма, изменяет работу внутренних органов. Поэтому в отношении инсулиновой резистентности стоит говорить не о симптомах, а о сопутствующих ей признаках. Наблюдается избыточное отложение жира, особенно часто – в области талии. Такой тип ожирения называется абдоминальным. Висцеральный жир накапливается вокруг органов, влияет на их функции. Другой распространенный признак – повышенное артериальное давление, проявляющееся головной болью в затылочной части, головокружениями, помрачением сознания, учащенным сердцебиением, потливостью, покраснением лица.
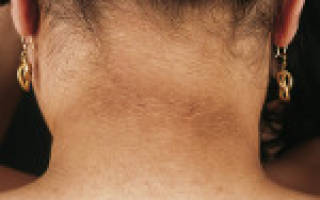
Колебания уровня сахара в кровотоке приводят к тому, что больные ощущают усталость, слабость, депрессию, раздражительность, испытывают усиленную жажду и голод. Кожные покровы могут иметь специфическую пигментацию – черный кератоз (акантоз). Участки кожи на шее, боках, в подмышечных впадинах, под молочными железами темнеют, становятся шершавыми и морщинистыми, иногда шелушатся. У женщин инсулинорезистентность нередко сопровождается симптомами гиперандрогении, возникшими на основе синдрома поликистозных яичников. Характерные признаки – жирная себорея, вульгарные угри, нарушение менструального цикла, появление на руках, ногах и лице избыточного оволосения.
Осложнения
Наиболее распространенные последствия инсулинорезистентности – сердечно-сосудистые заболевания и диабет. При инсулиновой резистентности и ожирении снижается функция инсулина вызывать вазодилатацию, а неспособность артерий к дилатации является начальным этапом развития ангиопатий (нарушений циркуляции). Также инсулинорезистентность способствует формированию атеросклероза, так как изменяет активность факторов свертываемости крови и процесс фибринолиза. Механизм развития СД II типа как осложнения инсулиновой резистентности – длительное компенсаторное поддержание гиперинсулинемии и последующее истощение бета-клеток, сокращение синтеза инсулина, формирование стойкой гипергликемии.
Диагностика
Выявление инсулинорезистентности является сложной диагностической задачей ввиду того, что данное состояние не имеет специфических клинических проявлений, не побуждает пациентов обращаться за медицинской помощью. Как правило, она обнаруживается при обследовании врачом-эндокринологом по поводу сахарного диабета или ожирения. Самыми распространенными методами диагностики являются:
- Инсулиновый супрессивный тест. Метод основан на пролонгированном введении глюкозы, одновременном подавлением реакции β-клеток и продукции эндогенной глюкозы. Инсулиновая чувствительность определяется по уровню глюкозы в равновесном состоянии. При значении показателя МИ≥7,0 подтверждается инсулинорезистентность.
- Пероральный глюкозотолерантный тест. Широко применяется в рамках скрининга, определяет наличие и выраженность гиперинсулинемии. В сыворотке крови измеряется уровень глюкозы, C-пептида, инсулина натощак и после приема углеводов. Спустя два часа после углеводной нагрузки при гиперинсулинемии показатель инсулина – более 28,5 мкМЕ/мл, при метаболическом синдроме показатель С-пептида – более 1,4 нмоль/л, при сахарном диабете показатель глюкозы – более 11,1 ммоль/л.
- Внутривенный тест глюкозотолерантности. Позволяет оценить фазы секреции инсулина, воспроизвести физиологическую модель его действия. В процессе процедуры внутривенно по схеме вводится глюкоза и инсулин, результаты отражают изменения глюкозы независимо от инсулина и под его действием. Инсулинорезистентность определяет индекс SI -4 min –1 .
- Индекс HOMA-IR. Перед расчетом коэффициента выполняется анализ крови, используются показатели количества инсулина, сахара (глюкозы) в плазме крови натощак. На наличие инсулиновой резистентности указывает индекс выше 2,7.
Лечение инсулинорезистентности
Медицинская помощь пациентам оказывается комплексно. Она нацелена не только на усиление инсулинового ответа тканей, но и на нормализацию концентрации глюкозы, холестерина, инсулина крови, устранение лишнего веса, профилактику ожирения, диабета, заболеваний сердца и сосудов. Лечение проводит врач-эндокринолог, диетолог, инструктор ЛФК. Больным показаны:
- Медикаментозная терапия. Лекарственные препараты назначаются пациентам с индексом массы тела более 30, имеющим высокий риск сердечно-сосудистых заболеваний. Для снижения веса и повышения инсулиновой чувствительности используются бигуаниды, блокаторы альфа-глюкозидаз, тиазолидиндионы.
- Низкоуглеводная диета. Людям с инсулинорезистентностью показано питание с низким содержанием углеводов, но без периодов голодания. Режим питания дробный – от 5 до 7 приемов пищи в день небольшими порциями. Такая схема позволяет поддерживать стабильный уровень сахара, относительно равномерную активность инсулина.
- Регулярные физические нагрузки. Выполнение физических упражнений активирует транспортировку глюкозы и способность инсулина стимулировать синтез гликогена. Режим тренировок подбирается для больных индивидуально: от спортивной ходьбы и легкой гимнастики до силовых и аэробных тренировок. Основное условие – регулярность занятий.
Прогноз и профилактика
Состояние инсулинорезистентности поддается коррекции при комплексном подходе, включающем соблюдение диеты и режима физической активности. При выполнении всех назначений врачей прогноз часто благоприятный. С целью профилактики необходимо контролировать поступление углеводов, особенно промышленно обработанного сахара, избегать гиподинамии, при малоподвижном образе жизни – целенаправленно вводить в режим дня спортивные тренировки. Лицам с ожирением важно направить усилия на снижение веса. При наличии наследственной отягощенности по сахарному диабету, атеросклерозу рекомендуется периодический контроль глюкозы, инсулина, холестерина крови.
Метаболический синдром
МЕТАБОЛИЧЕСКИЙ СИНДРОМ
Несмотря на то, что обнаружена некоторая генетическая подверженность к метаболическим нарушениям, нарушение образа жизни играет не малую роль в развитии метаболического синдрома. Снижение физической активности и высокоуглеводный характер питания являются главными причинами того, что заболеваемость метаболическим синдромом возрастает. Метаболическим синдромом страдает около 25% населения западных стран. Это заболевание чаще встречается у мужчин, у женщин его частота возрастает в менопаузальном периоде.
Причины заболевания
При метаболическом синдроме гормональные нарушения способствуют отложению жира в области живота, выше пояса. Возникает абдоминальный тип ожирения. По результатам последних исследований сама жировая ткань способствует развитию инсулинорезистентности. Однако не все составляющие метаболического синдрома можно четко связать и объяснить инсулинорезистентностью, не изучены все возможные причины и механизмы развития инсулинорезистентности при абдоминальном ожирении.
Симптомы метаболического синдрома
Таблица 1. Основные нарушения, входящие в состав метаболического синдрома, и методы их диагностики
Нарушения, объединенные рамками метаболического синдрома, длительное время протекают бессимптомно, нередко начинают формироваться в подростковом и юношеском возрасте, задолго до клинической манифестации в виде сахарного диабета, артериальной гипертонии и атеросклеротических поражений сосудов. Наиболее ранними проявлениями метаболического синдрома являются дислипидемия и артериальная гипертензия. Разумеется, не все компоненты метаболического синдрома встречаются одновременно.
- абдоминально-висцеральное ожирение (окружность талии более 102 см у мужчин и более 88 см у женщин);
- инсулинорезистентность при высоком уровне инсулина;
- дислипидемия (сочетание гипертриглицеридемии, низкого уровня ХЛ ЛВП и повышения фракции мелких ХЛ ЛНП);
- артериальная гипертензия (артериальное давление выше 130/85 мм рт. ст.);
- ранний атеросклероз и ишемическая болезнь сердца.
Возможные жалобы: на повышенную утомляемость, апатию, одышку, повышенный аппетит, жажду, учащенное мочеиспускание, головную боль, сухость кожи, потливость.
Диагностика
Таблица 2. Наиболее широко применяемые критерии установления диагноза «метаболический синдром»
NCEP ATP III, 2001, 2005
Диагностикой метаболического синдрома занимается врач терапевт или эндокринолог. На приеме врач проведет тщательный осмотр с измерением веса и окружности талии, измерением артериального давления, соберет анамнез заболевания. Далее назначают ряд лабораторных анализов: развернутый биохимический анализ крови с определением показателей углеводного и липидного обмена, определение инсулина, половых гормонов и в крови и др.
Выделяют заболевания, которые могут сопутствовать метаболическому синдрому и являться его осложнениями.
– сахарный диабет 2 типа;
– избыточный вес, особенно абдоминальный тип ожирения;
– артериальная гипертензия;
– ишемическая болезнь сердца, заболевания периферических сосудов;
– подагра;
– синдром поликистозных яичников;
– эректильная дисфункция;
– жировой гепатоз печени.
Если вы обнаружили у себя симптомы метаболического синдрома или вы страдаете одним из перечисленных заболеваний, следует пройти обследование для исключения метаболического синдрома и при необходимости пройти лечение. Ранняя диагностика метаболического синдрома это в первую очередь профилактика, предупреждение или отсрочка манифестации сахарного диабета II типа и атеросклеротических сосудистых заболеваний.
Лечение метаболического синдрома
Лечение назначают в зависимости от степени обменных нарушений и тех заболеваний, которые выявлены у пациента. Лечение направлено на коррекцию углеводного обмена, снижение массы тела, купирование артериальной гипертонии и симптомов сахарного диабета.
- Что можете сделать вы
При лечении метаболического синдрома необыкновенно важно в точности выполнять все назначения врача. Только в таком случае коррекция метаболизма будет адекватной.
Мероприятия, направленные на уменьшение массы абдоминально-висцерального жира – это второе не менее важное условие терапии. Мероприятия можно разделить на рациональное питание и умеренные физические нагрузки. Рацион составляется с учетом массы тела, возраста, пола, уровня физической активности и пищевых пристрастий больных. Ограничивается потребление жира и быстроусвояемых углеводов. В рацион вводят большое количества пищевых волокон. Снижение массы тела приводит к повышению чувствительности к инсулину, уменьшению системной гиперинсулинемии, нормализации показателей липидного и углеводного обменов, снижению артериального давления.
См. также:
Будьте здоровы!
ССЫЛКИ К РАЗДЕЛУ О ПРЕПАРАТАХ ПРОБИОТИКАХ
Метаболический синдром и инсулинорезистентность: взаимосвязь, причины, последствия
Комплекс обменных, гормональных и клинических нарушений в организме вследствие ожирения называется метаболическим синдромом. Иными словами, это не заболевание, как таковое, а состояние, в которое входят различные факторы риска. Они провоцируют развитие сердечно-сосудистых заболеваний, приводят к диабету, инсульту и прочим проблемам.
А что тогда такое инсулинорезистентность (ИР)? Нет, это не синоним метаболического синдрома, а его «спусковой крючок». Невосприимчивость организма к инсулину словно открывает двери вашего организма тому негативу, который способствует ожирению и развитию заболеваний.
То есть, при отсутствии метаболической реакции организма на инсулин, последний начинает скапливаться в плазме крови. Как говорится – со всеми вытекающими последствиями. И что самое опасное – точно установить у себя этот процесс в большинстве случаев очень трудно и только метаболические нарушения в организме могут об этом сказать.
Но как же сделать так, чтобы не нарушения стали признаком ИР, а определенные симптомы? Рекомендации довольно просты. О вероятной инсулинорезистентности вам сообщают следующие симптомы:
- Повышение массы тела.
- Снижение жизненного тонуса (вялость, сонливость).
- Подавленное эмоциональное настроение.
Иначе говоря, если вы генетически склонны к лишнему весу и/или артериальной гипертензии, то вы потенциальный член группы риска. Все просто – жировая ткань имеет очень высокую метаболическую активность, соответственно чувствительность тканей к инсулину падает на целых 40%, если оптимальная масса тела превышена на 35-40%.
Причины ожирения
Проблемы лишнего веса знакомы многим. Причины его появления можно поделить на 2 категории:
К внешним относятся:
- Cтресс (заедание).
- Малоподвижный образ жизни.
- Избыток углеводов в рационе.
В категорию внутренних причин входят:
- Нечувствительность клеток организма к инсулину.
- Завышенный процент эндогенного инсулина.
- Гиперинсулинемия – обостренное чувство голода.
Также важно отметить генетические факторы. Иными словами, это банальная наследственность.
Все вместе это формирует замкнутый порочный круг. Но его, при желании, вполне можно разорвать. А для этого достаточно для начала знать, как именно и отчего возникает резистентность к инсулину.
Откуда это появляется?
Скажи мне, что ты ешь и я скажу, кто ты. Вернее – «и я скажу, грозит ли тебе инсулинорезистентность». Поэтому первым делом пересмотрите свой рацион. Сахар, фруктоза, белый рис, макароны и многие другие блюда повышают уровень сахара в крови, который спустя полчаса (максимум) падает.
Далее организм словно спрашивает «что это было?» и пытается вернуть бодрость, подключая гормоны стресса – кортизол и адреналин. Они вырабатываются надпочечниками, но это, в свою очередь, быстро изнашивает их. В итоге упадок сил после приема «высокоэнергичной» пищи становятся все чаще и дольше. А там начинают страдать и другие железы, так как все взаимосвязано, плюс утрачиваются ресурсы в организме, нужные для выработки других важных гормонов – эстрогена, прогестерона, тестостерона и т.д.
Далее – при резистентности к инсулину мышцы и печень перестают реагировать на сахар, а поджелудочная железа начинает интенсивно производить инсулин. Результат известен – избыток инсулина является прямой дорогой к избыточному весу.
Подобная ситуация опасна для здоровья как мужчин, так и женщин, поэтому разделять пациентов с метаболическим синдромом по полу нет смысла. По статистике сегодня этот синдром у 1 из 4-х взрослых людей точно есть. Поэтому речь стоит вести не о степени опасности (с этим и так все ясно), а о том, как распознать метаболический синдром.
Как проводится диагностика метаболического синдрома?
- Сбор анамнеза.
- Клинический и биохимический анализ крови.
- Клинический и биохимический анализ мочи.
- Анализ на гемоглобин.
- Анализ на с-пептид.
Выделяют базовые диагностические критерии, говорящие о наличии резистентности к инсулину:
- Анализ крови на сахар натощак 4,1-6,1 ммольл.
- Инсулин 2,6-24,9 мкЕд/мл.
- Тест толерантности к глюкозе индекс HOMA-IR отношение между инсулином и глюкозой натощак.
- Снижение уровня кортизола, ближе к нижней границе нормы, утром и вечером.
- Большой размер талии (висцеральное ожирение) – у женщин свыше 80 см и свыше 90 см у мужчин.
Перед диагностикой от пациентов требуется соблюдать следующие рекомендации:
- Не употреблять алкогольные напитки за 10-15 часов до похода к врачу.
- Не есть за 12 часов до визита в клинику.
- Если вы принимаете какие-либо препараты, то важно знать, не повышают ли они сахар и инсулин в организме.
Способы лечения
Что касается лечения, то наиболее эффективным и клинически обоснованным способом избавиться от инсулинорезистентности является уменьшение объемов жировой ткани с помощью простой нормализации массы тела, либо хирургическими способами. Также может назначаться прием препаратов, повышающих инсулиновую чувствительность, однако без коррекции избытка массы тела она будет малоэффективна.
Однако сброс веса сбросу рознь. При борьбе с метаболическим синдромом не нужно скидывать вес до «ультраидеальных» показателей любой ценой, то есть, уходить в иную крайность. Особенно это не стоит делать при артериальной гипертензии. И чтобы избежать печальных последствий, лучше сбрасывать вес по чуть-чуть. Оптимальные показатели – 2-4 кг за 1 месяц. Главное – в рационе не должно быть свыше 30% жиров (10% животных и 20% растительных), а количество углеводов должно быть около 50%. На получение белков должно приходиться 20% калорий в сутки.
Если рассматривать лечебные процедуры, то мы назовем следующие:
Миостимуляция
Процедура, при которой на мышцы, внутренние органы и нервную систему воздействуют путем импульсных токов называется миостимуляцией. Метод относится к аппаратной косметологии и позволяет сбросить лишний вес, а также способствует увеличению мышечной массы.
Электрические импульсы заставляют мышцы активнее сокращаться, за счет чего улучшается кровообращение, повышается отток лимфы, активизируются обменные процессы. Все это в совокупности заставляет исчезать жировые клетки.
Мы выполняем электромиостимуляцию с помощью аппарата «Транзион». Отметим, что с его помощью можно воздействовать на любые группы мышц, обходясь, тем самым, без длительного посещения спортзала для сгона лишних килограммов.
Прессотерапия
В нашей клинике прессотерапия является составной частью большой программы коррекции фигуры. Если кратко, то при этой процедуре на пациента надевается специальный многосекционный костюм, в каждый из отделов которого последовательно поступает сжатый воздух, формирующий давление. Показатели давления контролируется компьютером.
Сжатия тела позволяют очистить межклеточную жидкость, содержащую продукты жизнедеятельности клеток. Также прессотерапия способствует эффективному лимфодренажу.
Наряду с инъекциями препаратов, прессотерапия проводится на первом этапе программы, вместе с другими аппаратными процедурами – это Лимфоджей и ВГТ по проекции магистральных сосудов. Совместные процедуры позволяют избавить организм от лишней жидкости и нормализовать кровообращение в коже.
В завершение скажем, что если вы столкнулись с инсулинорезистентностью на относительно ранних этапах, то у вас есть все возможности, чтобы не пополнить ряды людей с метаболическим синдромом. И помимо своевременного обращения к врачу не забывайте и о таких мерах, как пересмотр рациона питания в сторону более низкоуглеводных блюд, физическая активность и восстановление натриево-калиевого баланса. Помните, все в ваших силах!