Диабетическая ретинопатия лечение препараты
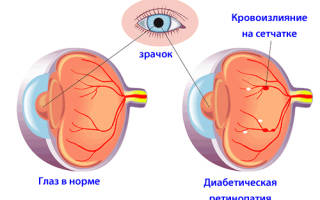
Диабетическая ретинопатия
Среди осложнений, встречающихся у людей, страдающих сахарным диабетом как первого, так и второго типа, наиболее серьёзным и опасным считается диабетическая ретинопатия. Под названием «диабетическая ретинопатия» подразумевается нарушение зрительного восприятия, вследствие поражения сосудов глаз, приводящее к снижению, а иногда и к полной потере зрения . При диабете I типа, со стажем заболевания около 20 лет и более, осложнения со стороны зрения отмечаются у 85% пациентов. При выявлении сахарного диабета II типа приблизительно 50% уже имеют такие нарушения.
Классификация
В зависимости от стадии протекания заболевания, характера патологических изменений в сосудах, а также тканях глаза принята следующая классификация:
- непролиферативная диабетическая ретинопатия;
- препролиферативная диабетическая ретинопатия;
- пролиферативная диабетическая ретинопатия.
Механизм развития
Основным источником энергии для полноценной работы организма является глюкоза. Под воздействием инсулина, гормона поджелудочной железы, глюкоза проникает в клетки, где идёт её переработка. При сахарном диабете по каким-либо причинам возникает нарушение выделения инсулина. Не переработанный сахар накапливается в крови, как следствие происходит нарушение обменных процессов в организме. Оно ведет к закупорке, повреждению сосудов различных органов, в том числе органов зрения. Если вовремя не начать корректировку повышенного содержания глюкозы у больных сахарным диабетом, со временем начинает развиваться диабетическая ретинопатия.
Причины возникновения
Основная причина возникновения патологии – повышение сахара (глюкозы) в крови на протяжении довольно длительного времени.
В норме уровень сахара в крови не должен подниматься выше 5,5 ммоль/л натощак и 8,9 ммоль/л после приёма пищи.
Кроме этого на возникновение ретинопатии влияет наличие сопутствующих факторов у пациентов с сахарным диабетом. Они могут не только спровоцировать образование такого осложнения, но и ускорить его течение.
- повышение уровня сахара в крови;
- стойкая гипертония (повышение артериального давления);
- беременность;
- различного рода патологии и заболевания почек;
- излишний вес;
- курение;
- алкоголь;
- возрастные изменения сердечно-сосудистой системы;
- генетически обусловленная предрасположенность.
Стадии ретинопатии
Течение заболевания на сегодняшний день принято разделять на четыре стадии, каждая из которых длится довольно длительное время. Есть исключение – при юношеском (ювенильном) диабете потеря зрения может развиться в течение нескольких месяцев.
Стадии ретинопатии при сахарном диабете:
- I ст. непролиферативная – характеризуется возникновением незначительных локальных расширений капилляров сетчатки, а также возникновением твёрдых экссудативных очагов (скоплений липидов). В центральной области глазного дна появляются точечные кровоизлияния. Такие изменения могут наблюдаться и в глубоких слоях сетчатки, локализуясь по ходу более крупных сосудов, вен. Сетчатка отекает.
- II ст. препролиферативная – изменения приобретают чёткий характер. Сосуды закупориваются, становятся более извитыми, удваиваются, их толщина заметно изменена и может колебаться. Увеличивается количество твёрдых экссудативных очагов и кровоизлияний, в нервных волокнах возникают необратимые процессы, которые могут привести к их некрозу, добавляя новые «ватные» экссудаты. Сетчатка, испытывающая нехватку питательных веществ и кислорода в результате нарушения кровотока, посылает сигналы для образования новых (аномальных) сосудов.
- III ст. пролиферативная – в местах кровоизлияний образуется фиброзная ткань, кровь попадает в стекловидное тело. По сетчатке и стекловидному телу разрастаются аномальные тонкие сосуды с непрочными, хрупкими стенками. Новообразованные сосуды часто разрываются, что приводит к повторным кровоизлияниям, в результате которых сетчатка отслаивается. Локализация таких новообразований в радужной оболочке глаза, может привести к возникновению вторичной глаукомы.
- IV ст. терминальная – частые и обильные кровоизлияния в стекловидное тело блокируют зрение. Увеличившееся количество сгустков крови растягивает ткани сетчатки и может привести к её отслаиванию. Потеря зрения наступает, когда хрусталик перестаёт фокусировать свет на макуле.
Симптомы
Ранние стадии заболевания протекают бессимптомно. Постепенно возникающие нарушения:
- мелькание «мушек» перед глазами,
- появление «звёздочек» и лёгкое затуманивание,
Это — первые симптомы, не причиняющие больному неудобств и дискомфорта. Такие симптоматические проявления принимаются за усталость, им не придают внимания.
Глазная боль, снижение остроты зрения, а также его потеря — поздние симптомы, появляются при прогрессировании патологии на более поздних стадиях, когда процесс зашёл слишком далеко или перешёл в стадию необратимости.
Такие симптомы говорят о том, что любому здоровому человеку просто необходимо прийти на приём к врачу-офтальмологу хотя бы один раз в год, а больным сахарным диабетом каждые шесть месяцев, для обследования органов зрения. Это позволит обнаружить симптомы нарушения на ранних стадиях болезни, не дожидаясь возникновения явных симптомов, когда лечение медикаментозными препаратами может уже быть неэффективным.
Диагностика
При посещении офтальмолога, врач проведёт осмотр органов зрения с использованием всех методик, позволяющих выявить самые ранние признаки болезни, протекающие без проявления ранних симптомов.
- визометрия – проверка остроты зрения при помощи таблицы;
- гониоскопия – определение угла обзора каждого глаза, при поражении роговицы, он изменяется;
- офтальмоскопия в прямом, а также обратном виде – проверка хрусталика, стекловидного тела на прозрачность;
- исследование проходящим светом – оценка состояния хороидеи, диска зрительного нерва, сетчатки;
- офтальмохромоскопия – помогает выявить ранние изменения глазного дна;
- биомикроскопия – исследование всех структур глаза с их увеличением до 50–60 раз с помощью щелевой лампы;
- тонометрия – измерение внутриглазного давления.
Лечение
Так как диабетическая ретинопатия развивается на фоне нарушения обменных процессов в организме, обусловленных наличием сахарного диабета, пациенту назначают комплексное лечение диабетической ретинопатии под контролем окулиста и эндокринолога. Б ольшую роль при лечении патологии имеют правильно подобранные специалистами диета и инсулинотерапия.
Инсулинотерапия направлена на возмещение нарушений углеводного обмена, подбирается строго индивидуально. Правильно подобранная методика инсулинотерапии и своевременное её применение значительно снижает риск возникновения и прогрессирование патологического процесса. Выбрать подходящую методику, вид инсулина и его дозировку может только врач-эндокринолог, опираясь на результаты специально проведённых анализов. Для корректировки инсулинотерапии, скорее всего, потребуется помещение больного в стационар.
Лечебная диета
Люди с таким заболеванием должны придерживаться правильного питания, являющегося одним из основных методов применяемой комплексной терапии
Из рациона исключают:
- сахар, заменяя его заменителями (ксилит, сорбит);
- сдобу и изделия из слоёного теста;
- хлеб высшего и первого сортов;
- жирное мясо, рыбу;
- сладкие творожные десерты и сырки, сливки;
- копчёности;
- макаронные изделия, манную крупу, рис;
- жирные концентрированные бульоны, супы, сваренные на молоке с крупами, лапшой;
- острые приправы, соусы, специи;
- сладкие газированные и негазированные напитки, соки, в том числе и виноградный;
- мёд, мороженое, варенье
- серый, лучше всего ржаной, а также отрубной хлеб;
- нежирные виды мяса, птицы, рыбы – отварные и заливные;
- гречневая, овсяная, либо перловая крупа (за счёт ограничения хлеба);
- в день нужно съедать не более двух яиц всмятку или в омлете;
- сыр, сметана только в ограниченных количествах;
- ягоды, такие как клюква, чёрная смородина или компоты из них, несладкие яблоки, но не более 200 грамм в день;
- томатный и другие несладкие фруктовые и ягодные соки;
- кофе нужно заменить цикорием.
Особое значение имеет фитодиета. У больных при сахарном диабете в организме происходит закисление, именно поэтому рекомендуется употребление овощей, обладающих ощелачивающим действием:
Пить берёзовый сок по половине стакана до трёх раз в день, за пятнадцать минут до еды.
Медикаментозное лечение
В медикаментозном лечении основное место занимают:
- препараты, понижающие уровень холестерина в крови;
- анаболические стероиды;
- антиоксиданты;
- витамины;
- ангиопротекторы;
- иммуностимуляторы;
- биогенные стимуляторы;
- ферменты;
- десенсибилизирующие лекарственные средства;
- коферменты и прочие.
- Препараты гипохолестеринемического действия:
- трибуспонин;
- мисклерон.
Эти лекарственные средства рекомендуется принимать при диабетической ретинопатии, протекающей в сочетании с общим атеросклерозом.
- Ангиопротекторы:
- ангинин;
- пармидин;
- доксиум;
- дицинон» или «Этамзилат;
- трентал;
- пентоксифиллин.
- Для лечения препролиферативной стадии патологии применяют препарат «Фосфаден», улучшающий гемодинамику глаз, общее состояние глазного дна и стимулирующий метаболические процессы
- Иммуномоделирующий эффект на ранних стадиях заболевания достигается применением таблетированного препарата «Левомезил», в инъекциях препараты «Тактивин», «Продигиозан».
- Витамины группы В, С, Е, Р.
- Восстанавливающие и улучшающие обмен веществ в глазных тканях: препараты «Тауфон», «Эмоксипин».
- Внутриглазное введение ферментных препаратов «Лидаза», «Гемаза» применяется при наличии ярко выраженных кровоизлияний.
Добиться высокого результата в лечении можно при помощи удобного в применении дома физиотерапевтического аппарата «Очки Сидоренко», улучшающего кровоснабжение.
К сожалению, медикаментозное лечение может быть эффективным только в начальных стадиях такого вида ретинопатии. В более поздние периоды её развития применяется лазерная терапия.
Лазерная коагуляция позволяет замедлить или даже остановить процесс разрастания новообразующихся сосудов, укрепляет их стенки и снижает до минимума проницаемость. Вероятность отторжения сетчатки снижается.
При запущенной форме диабетической ретинопатии требуется хирургическое вмешательство – витрэктомия.
Исключение факторов риска: стабилизация массы тела, лечение гипертонической болезни, отказ от алкоголя и курения помогает восстановить обменные процессы, повышает результат лечения.
Народные методы лечения
Начальные стадии ретинопатии могут достаточно хорошо поддаваться лечению лекарственными травами, можно воспользоваться народными средствами и на более поздних стадиях в комплексе с медикаментозным лечением.
Если вместо чая пить настой липового цвета, можно снизить уровень глюкозы. Готовится настой очень просто: две столовые ложки липового цвета требуется залить 0,5 л кипятка. Настоять около получаса.
Сбор «Гений» улучшает кровоток в сосудах сетчатки, снижает риск возникновения ретинопатии. Две столовые ложки сбора залить половиной литра кипятка, настоять 3 часа, процедить. Принимать по 1/2 стакана за десять минут до еды 3–4 раза в день. Курс лечения до 4 месяцев.
Хорошо восстанавливает остроту зрения черника. Ежедневно по 3 раза в день, независимо от приёма пищи, следует принимать по одной столовой ложке ягод. В любое время года замороженная черника продаётся в магазинах. Также рекомендуется принимать настои из сборов трав, в состав которых входит эта сушёная ягода.
Диабетическая ретинопатия
Ретинопатия – это заболевание, при котором поражаются кровеносные сосуды сетчатки. Из-за этого могут возникать серьезные проблемы с ее кровоснабжением. Диабетическая форма данного заболевания относится к наиболее распространенным осложнениям нарушений углеводного обмена в организме.
При диабете эта патология – основная причина слепоты и отслойки сетчатки. Лечение диабетической ретинопатии может быть как консервативным, так и хирургическим. Выбор способа зависит от степени заболевания и выраженности проблем со зрением.
Причины
Как и многие другие осложнения диабета, ретинопатия возникает из-за повышенного уровня сахара в крови на протяжении длительного отрезка времени. Особенно высок риск развития этой патологии у больных, которые пренебрегают диетой и назначенным лечением, поскольку сахарный диабет у них плохо скомпенсирован.
Степень поражения сетчатки во многом зависит от «стажа» первичной болезни. Так, например, у больных, которые болеют сахарным диабетом более 2 лет, диабетическая ретинопатия наблюдается лишь в 2-10 % случаев. В группе пациентов, которые болеют более 10 лет, эта патология встречается у каждого второго. У больных, страдающих от диабета более 20 лет, ретинопатия отмечается в 95-100% случаев.
К сожалению, полностью избежать возникновения проблем с сосудами глаз невозможно, потому что даже при хорошо скомпенсированном сахарном диабете нарушения в обмене веществ отрицательно влияют на капилляры, вены и артерии во всем организме. В первую очередь это касается мелких сосудов, что проявляется возникновением различного рода ангиопатий. Глаза не исключение, это один из органов-мишеней, которые страдают в первую очередь от диабета.
Помимо высокого сахара в крови, есть некоторые факторы, которые увеличивают риск развития ретинопатии и ухудшают ее течение. К ним относятся:
- повышенный уровень холестерина в крови;
- высокое артериальное давление;
- хронические воспалительные и дегенеративные заболевания почек
- лишний вес;
- злоупотребление алкоголем и курение;
- повышенная нагрузка на глаза в течение дня.
Механизм развития патологии
При ретинопатии нарушается кровообращение тканей глазного яблока. Они недополучают кислород и питательные вещества, поэтому патологический процесс, к сожалению, со временем неизбежно отрицательно влияет на зрение человека. Как правило, этот недуг затрагивает оба глаза, но иногда на каком-то из них он может быть менее выраженным.
Повышенный уровень глюкозы приводит к тому, что этот углевод не попадает в нужном количестве внутрь клеток. Из-за этого на сетчатке замедляется кровообращение, и организм в попытке улучшить его начинает образовывать новые кровеносные сосуды. Они разрастаются из уже существующих капилляров, но ни к чему хорошему такой процесс не приводит. Новые сосуды являются неполноценными, они ломкие и слабые, поэтому часто у больного в глазах можно обнаружить кровоизлияния. Отечность и кровь в сетчатке или стекловидном теле приводят к значительному ухудшению зрения.
Риск ослепнуть у диабетика в 25 раз выше, чем у здорового человека . И именно диабетическая ретинопатия зачастую приводит к таким последствиям. Для сохранения возможности нормально видеть важно не только вовремя обнаружить недуг, но и начать правильно лечиться, ведь без поддерживающей терапии практически у 80% больных ретинопатия прогрессирует и приводит к полной или частичной утрате зрения.
Стадии ретинопатии
Заболевание не развивается молниеносно, как правило, с начала образования патологических изменений до появления первых симптомов проходит несколько лет. Именно поэтому обнаружение болезни на ранних этапах дает возможность замедлить процесс и сохранить зрение. Диабетическая ретинопатия развивается в 3 стадии:
- непролиферативная;
- препролиферативная;
- пролиферативная.
На первой стадии капилляры становятся более хрупкими, из-за чего иногда они ломаются и кровоточат. Этот этап называется непролиферативным, потому что процесс пролиферации (разрастания сосудов) пока что отсутствует. Укрепить сосуды и замедлить их разрушение на первой стадии можно с помощью специальных глазных капель и физиотерапии. Помимо изменений сетчатки, на этом этапе отмечается выраженный отек сетчатки, который максимально сконцентрирован в ее центральной части.
На препролиферативной стадии недуга имеющиеся изменения капилляров усугубляются втягиванием в этот процесс вен и венул (более мелких венозных сосудов). Кровоизлияния увеличиваются по объему, они случаются гораздо чаще, чем на первой стадии. И хотя пролиферации еще не наблюдается, зрение пациента значительно падает. Кровеносные сосуды начинают менять свою нормальную форму, они становятся более витиеватыми, могут сдваиваться и менять диаметр просвета. Из-за этого их функциональность нарушается, что отражается на состоянии глаз и самочувствии больного.
Последняя стадия ретинопатии – пролиферативная . Это самый запущенный вариант болезни, при котором в области сетчатки образуются новые несостоятельные кровеносные сосуды. Участки, на которых раньше обнаруживались кровоизлияния, постепенно зарастают плотной белковой тканью. Сами же гематомы образуются очень часто и могут возникать не только на сетчатке, но и на стекловидном теле (анатомическая область глаза между сетчаткой и хрусталиком). Аномальные сосуды мешают нормальному обмену жидкостей в тканях глаза, что приводит к сильному отеку. Опасность третьей стадии в том, что такие патологические изменения могут привести к глаукоме (повышению внутриглазного давления), отслойке сетчатки и слепоте.
Симптомы
Симптомы диабетической ретинопатии зависят от стадии болезни. В начале ее развития больного обычно ничего не беспокоит. Изредка человек может отмечать повышенную утомляемость глаз или другой временный дискомфорт. Первая стадия ретинопатии может быть диагностирована при осмотре глазного дна с расширенным зрачком (исследование проводится на специальном офтальмологическом оборудовании). Помимо этого, врач должен определить остроту зрения, измерить внутриглазное давление и, при необходимости, назначить дополнительные исследования.
Если выявить нарушения в самом начале, у пациента сохранятся высокие шансы сохранить нормальное зрение на долгие годы.
На второй стадии заболевания пациента могут беспокоить такие симптомы:
- снижение остроты зрения;
- боль в глазном яблоке;
- появление световых линий и точек перед глазами;
- ухудшение ночного зрения.
На стадии пролиферации зрение падает настолько стремительно, что не заметить этого невозможно. Иногда при нормализации уровня сахара в крови оно может на время улучшаться, но такая положительная динамика, к сожалению, не отменяет факта наличия болезненных изменений на сетчатке. По мере прогрессирования ретинопатии вся симптоматика ухудшается.
Лечение
Лечить ретинопатию как самостоятельное заболевание, не приводя в норму сахар в крови, нецелесообразно, ведь она является осложнением диабета. Поэтому основные методы лечения направлены именно на коррекцию нарушений углеводного обмена в организме. Нормализация артериального давления, борьба с ожирением и поддержание здоровья почек – важные элементы комплексного подхода при избавлении от любых вторичных проявлений диабета.
Для улучшения состояния глаз применяют как консервативные, так и хирургические варианты лечения. Выбор оптимального способа зависит от стадии ретинопатии и общего течения сахарного диабета.
Консервативное лечение
Консервативные способы для лечения диабетической ретинопатии, к сожалению, не могут полностью восстановить нормальное состояние сетчатки глаза. Но им под силу притормозить развитие патологии и немного улучшить функциональность сосудистой оболочки. Все местные средства направлены на восстановление обменных процессов, кровообращения и газообмена. Лучше всего они помогают на начальных стадиях болезни, пока болезненные изменения еще не очень значительны.
Препараты для лечения ретинопатии должен подбирать только врач. Перед их использованием больному, помимо окулиста, желательно проконсультироваться и с эндокринологом, ведь не все подобные лекарства можно использовать при сахарном диабете. Для местного лечения офтальмолог может порекомендовать такие средства:
- капли, содержащие витамины и микроэлементы для улучшения обменных процессов;
- увлажняющие препараты для борьбы с сухостью глаза;
- глазные капли для предотвращения катаракты (они содержат в себе полезные витамины и другие биологически активные вещества, улучшающие кровообращение).
Помимо местного лечения, больным важно соблюдать диету. Все быстрые углеводы должны быть полностью исключены из меню, а жир животного происхождения нужно по максимуму заменить полезным растительным маслом (оливковым, льняным и т.д.). Белый хлеб, любые сладости и другие продукты с высоким гликемическим индексом также попадают под запрет, ведь их употребление усугубляет течение диабета, а значит, и состояние сетчатки глаз. В меню больного должны преобладать продукты, которые расщепляют жиры и понижают уровень холестерина в крови. К ним относятся речная и морская нежирная рыба, овсяная каша, брокколи, топинамбур, чеснок и другие, разрешенные при диабете овощи.
Хирургическое лечение
Лазерное лечение патологий сетчатки – современный и безболезненный способ помощи пациентам с выраженными проблемами глаз. Существует 3 вида такого лечения:
- коагуляция кровеносных сосудов;
- операции по введению специальных медикаментов в полость глаза;
- удаление стекловидного тела (витрэктомия).
Коагуляция сосудов сетчатки – это операция по прижиганию отдельных участков, которая выполняется под местной анестезией. Благодаря точечному воздействию, здоровые области не затрагиваются, а в необходимых местах кровь сворачивается и прекращается процесс разрастания. Операция позволяет сохранить зрение пациентам на второй и третьей стадии болезни, но иногда она не помогает, и офтальмолог может порекомендовать более радикальные методы.
С помощью оперативных методов в стекловидное тело можно вводить специальный препарат, который называется «Луцентис» (действующее вещество – ранибизумаб). Это лекарство препятствует прогрессированию пролиферации и улучшает кровообращение, уменьшает отек сетчатки. Острота зрения у многих пациентов, которые лечились этим препаратом, возрастала в течение года. Иногда для повышения эффективности средства его назначают параллельно с лазерным прижиганием сосудов.
Если вышеперечисленные методы не помогают, обычно заходит речь об витрэктомии. Эта операция проводится под общей анестезией, поскольку во время нее полностью удаляется стекловидное тело. На его место имплантируется искусственный заменитель в виде стерильного солевого раствора. Во время хирургического вмешательства врач также прижигает необходимые сосуды на сетчатке для остановки процесса их разрастания. В реабилитационном периоде больному некоторое время необходимо удерживать специальное положение головы, о чем обязательно должен предупредить офтальмолог. Оно зависит от вида заменителя стекловидного тела (иногда вместо солевого раствора в полость глаза вводят масляные или газовые имплантаты).
Профилактика
Контроль рациона и регулярный контроль уровня глюкозы в крови – это обязательные условия поддержания хорошего самочувствия для всех диабетиков.
Специфические способы предотвращения проблем с глазами заключаются в проведении гимнастики для глаз, самомассажа век и в соблюдении рекомендаций офтальмолога. При отсутствии серьезных проблем посещать окулиста больному необходимо раз в полгода, но при необходимости врач может порекомендовать более частые осмотры. С ретинопатией рано или поздно сталкиваются практически все диабетики. Но при условии своевременной диагностики патологический процесс можно притормозить и сдерживать долгие годы, сохраняя человеку нормальное зрение.
Диабетическая ретинопатия
Общие сведения
Сахарный диабет является одним из самых распространенных заболеваний, им страдают более 5% населения земного шара. При сахарном диабете в крови у больного повышается уровень сахара, что влияет на состояние всех кровеносных сосудов в организме, а также и на сосуды сетчатки. Поражение сетчатки при сахарном диабете называется диабетической ретинопатией, которая является главной причиной слепоты и потери работоспособности.
В развитии заболевания важную роль играет возраст больного. Если сахарный диабет был диагностирован до 30 лет, то частота заболевания ретинопатией возрастает: через 10 лет — на 50%, через 20 лет — на 75%. Если же диабет начался после 30 лет, то ретинопатия развивается быстрее и может проявиться через 5-7 лет у 80% заболевших. Заболевание поражает больных как инсулинозависимым, так и инсулиннезависимым типом диабета.
Стадии диабетической ретинопатии
Диабетическая ретинопатия состоит из нескольких стадий. Начальная стадия ретинопатии называется неепролиферативной, и характеризуется появлениями микроаневризмов, которые расширяют артерии, точечными кровоизлияниями в глазу в виде темных пятен округлой формы или штрихообразных полос, появления ишемических зон сетчатки, отека сетчатки в макулярной области, а также повышенной проницаемостью и хрупкостью стенок сосудов. В этом случае через истонченные сосуды в сетчатку попадает жидкая часть крови, приводящая к образованию отека. А если в этот процесс вовлечена и центральная часть сетчатки, то наблюдается снижение зрения.
Нужно заметить, что эта форма диабета может возникнуть на любом сроке заболевания, и представляет собой начальный этап ретинопатии. Если ее не лечить, то происходит переход во вторую стадию заболевания.
Вторая стадия ретинопатии — пролиферативная, которая сопровождается нарушением кровообращения в сетчатке глаза, что приводит к дефициту кислорода в сетчатке (кислородное голодание, ишемия). Для восстановления уровня кислорода организм создает новые сосуды (этот процесс называется неоваскуляризация). Вновь образованные сосуды повреждены, и начинают кровоточить, в результате чего кровь попадает в Стекловидное тело, слои сетчатки. Вследствие этого появляется плавающие помутнения в глазах на фоне снижения зрения.
На поздних стадиях ретинопатии при продолжении роста новых сосудов и рубцовой ткани, может приводить к отслойке сетчатки и развитию глаукомы.
Основной причиной развития диабетической ретинопатии является недостаточное количество инсулина, что приводит к накоплению фруктозы и сорбитола, способствующих повышению давления, утолщению стенок капилляров и сужению их просветов.
Симптомы диабетической ретинопатии
Основные симптомы ретинопатии зависят от стадии заболевания. Обычно больные жалуются на размытость зрения, появление плавающих темных помутнений в глазу (мошек), и резкую потерю зрения. Важно отметить, что резкость зрения зависит от уровня сахара в крови. Однако на начальных стадиях ретинопатии зрительных расстройств практически не наблюдается, поэтому больные диабетом должны регулярно проходить офтальмологический осмотр для выявления первых признаков заболевания.
Диагностика диабетической ретинопатии
Диагноз диабетическая ретинопатия ставится на основании жалоб больного на снижение зрения и на осмотре глазного дна с помощью офтальмоскопа. Офтальмоскопия позволяет выявить патологические изменения глазного дна. К офтальмологическим исследованиям относятся определение уровня внутриглазного давления, биомикроскопия переднего отдела глаза.
Кроме этого проводят фотографирование глазного дна с помощью фундускамеры, которые позволяют документировать изменения на сетчатке глаза, а также флуоресцентную ангиографию для определения локализации сосудов, из которых выделяется жидкость и вызывается макулярный отек. Биомикроскопия хрусталика проводится с помощью щелевой лампы.
Лечение диабетической ретинопатии
Лечение ретинопатии зависит от степени тяжести заболевания и состоит из целого ряда лечебных процедур.
На начальных этапах заболевания рекомендуется терапевтическое лечение. В этом случае назначается длительный прием препаратов, уменьшающих хрупкость капилляров — ангиопротекторов (дицинон, пармидин, предиан, доксиум), а также наблюдение за поддержанием уровня сахара в крови. Для профилактики и лечения сосудистых осложнений при ретинопатии назначается также сулодексид. Кроме этого, используется витамин Р, Е, аскорбиновая кислота, и антиоксиданты, например, Стрикс, в состав которого входит экстракт черники и бета-каротин. Этот препарат укрепляет сосудистую сетку, защищает их от действия свободных радикалов, и улучшает зрение.
Если диагностика диабетической ретинопатии показывает серьезные изменения, такие как образование новых сосудов, отек центральной зоны сетчатки, кровоизлияния в сетчатку, то необходимо оперативно приступать к лазерному лечению, а в запущенных случая — к полостной хирургии.
В случае отека центральной зоны сетчатки (макулы) и образования новых кровоточащих сосудов, требует проведения лазерной коагуляции сетчатки. Во время данной процедуры лазерная энергия доставляется прямо к поврежденным местам сетчатки через роговицу, влагу передней камеры, стекловидное тело и хрусталик без разрезов.
Лазер также может использоваться для прижигания областей сетчатки вне зоны центрального зрения, которые испытывают кислородное голодание. В этом случае лазером разрушается ишемический процесс в сетчатке, в результате чего новые сосуды не образовываются. Также применения лазера убирает уже образованные патологические сосуда, что приводит к уменьшению отека.
Таким образом, основная задача лазерной коагуляции сетчатки — это препятствовать прогрессированию заболевания, и для достижения этого обычно проводится несколько (в среднем 3-4) сеансов коагуляции, которые выполняются с интервалом в несколько дней и длятся 30-40 минут. Во время сеанса лазерной коагуляции могут возникать болезненные ощущения, при котором может использоваться местное обезболивание в окружающие глаз ткани.
Через несколько месяцев после окончания лечения назначается проведение флуоресцентной ангиографии для определения состояния сетчатки.
Криокоагуляция сетчатки проводится, если у больного наблюдаются сильные изменения глазного дна, много свежих кровоизлияний, новообразованных сосудов, и в случае, если лазерная коагуляция или витрэктомия невозможна.
Если у больного непролиферативной диабетической ретинопатией развивается кровоизлияние в стекловидное тело, которое не рассасывается (гемофтальм), тогда назначается витрэктомия. Желательно проводить эту операцию на ранних стадиях, что значительно уменьшает риск получить осложнения диабетической ретинопатии.
Во время витрэктомии доктор удаляет стекловидное тело и скопившуюся здесь кровь, и заменяет его на солевой раствор (или силиконовое масло). Одновременно рубцы, которые вызывают разрывы и отслоение сетчатки, рассекаются и лазером (диатермокоагулятор) прижигаются кровоточащие сосуды.
В терапии такого заболевания как диабетическая ретинопатия особое место занимают нормализация углеводного обмена, т.к. гипергликемия способствует прогрессированию заболевания. Это происходит путем назначения сахароснижающих препаратов. Также важную роль играет и нормализация режима питания больного.
Лечение диабетической ретинопатии должно проводиться совместными усилиями офтальмолога и эндокринолога. При своевременной диагностике и комплексном лечении есть все шансы сохранить зрение и полноценную общественную и личную жизнь.
Диабетическая ретинопатия: лечение, симптомы, стадии
В этой статье вы узнаете:
Одной из главных причин слепоты в мире в настоящее время является сахарный диабет, а если быть точнее, вызванная этим заболеванием диабетическая ретинопатия.
Диабетическая ретинопатия, или диабетическая ангиоретинопатия – это поражение сетчатки глаза при сахарном диабете. Она может возникнуть при любом типе диабета.
Для более полного понимания этого состояния остановимся на строении глаза.
Глазное яблоко состоит из трёх оболочек:
- Наружная оболочка, включающая склеру («белок» глаза) и роговицу (прозрачная оболочка вокруг радужки).
- Средняя, или сосудистая, оболочка. Состоит из:
- Радужки, цветного диска, определяющего цвет глаз. В центре радужки есть отверстие – зрачок, пропускающий свет внутрь глаза.
- Ресничного тела, удерживающего хрусталик.
- Хориоидеи – сосудистая оболочка, содержащая артерии, вены и капилляры, по которым течет кровь.
- Внутренняя оболочка — сетчатка — состоит из множества нервных клеток, воспринимающих зрительную информацию. От нее эта информация по зрительному нерву передаётся в головной мозг.
Спереди за роговицей расположен хрусталик. Это маленькая линза, уменьшающая и переворачивающая изображение. Изнутри глаз заполнен желеобразным стекловидным телом, проводящим свет к сетчатке и поддерживающим тонус глазного яблока.
При сахарном диабете прежде всего поражаются сосуды, питающие сетчатку, вызывая изменения в ней. Так же возможны изменения в других отделах глаза: катаракта (помутнение хрусталика), гемофтальм (кровоизлияние в стекловидное тело), помутнение стекловидного тела.
Развитие и стадии заболевания
При повышении уровня глюкозы в крови происходит утолщение стенок сосудов. В результате повышается давление в них, сосуды повреждаются, расширяются (микроаневризмы), образуются мелкие кровоизлияния.
Также происходит сгущение крови. Образуются микротромбы, перекрывающие просвет сосудов. Наступает кислородное голодание сетчатки (гипоксия).
Чтобы избежать гипоксии, образуются шунты, сосуды в обход пораженных участков. Шунты связывают артерии и вены, но нарушают кровоток в более мелких капиллярах и тем самым усиливают гипоксию.
В дальнейшем в сетчатку прорастают новые сосуды, взамен повреждённых. Но они слишком тонкие и хрупкие, поэтому быстро повреждаются, происходит кровоизлияние. Эти же сосуды могут прорастать в зрительный нерв, стекловидное тело, вызывать глаукому, мешая правильному оттоку жидкости из глаза.
Все эти изменения могут вызвать осложнения, приводящие к слепоте.
Клинически выделяют 3 стадии диабетической ретинопатии (ДР):
- Непролиферативная ретинопатия (ДР I).
- Препролиферативная ретинопатия (ДР II).
- Пролиферативная ретинопатия (ДР III).
Стадия ретинопатии устанавливается врачом-офтальмологом при осмотре глазного дна через расширенный зрачок, либо с помощью специальных методов исследования.
При непролиферативной ретинопатии образуются микроаневризмы, мелкие кровоизлияния вдоль вен сетчатки, очаги экссудации (пропотевания жидкой части крови), шунты между артериями и венами. Возможен даже отёк.
В препролиферативной стадии увеличивается количество кровоизлияний, экссудатов, они становятся более обширными. Расширяются вены сетчатки. Может возникнуть отёк зрительного нерва.
На пролиферативной стадии происходит разрастание (пролиферация) сосудов в сетчатку, зрительный нерв, обширные кровоизлияния в сетчатку и стекловидное тело. Образуется рубцовая ткань, усиливающая кислородное голодание и приводящая к отслойке тканей.
У кого чаще развивается?
Существуют факторы, увеличивающие вероятность развития диабетической ретинопатии. К ним относятся:
- Длительность сахарного диабета (через 15 лет после начала диабета у половины больных, не получающих инсулин, и у 80–90% получающих его уже имеется ретинопатия).
- Высокие уровни глюкозы в крови и частые их скачки от очень высоких до очень низких цифр.
- Артериальная гипертензия.
- Повышенный уровень холестерина в крови.
- Беременность.
- Диабетическая нефропатия (поражение почек).
Какие симптомы говорят о развитии болезни?
В дальнейшем беспокоит ощущение размытости, нечёткости зрения, мелькание мушек или молний перед глазами, а при наличии кровоизлияний появляются плавающие темные пятна. На поздних стадиях снижается острота зрения, вплоть до полной слепоты.
Диагностика
Поскольку на начальных стадиях диабетической ретинопатии нет симптомов, ее диагностику осуществляет врач-офтальмолог при плановых осмотрах. В кабинете поликлиники вам смогут выполнить следующие исследования:
- Осмотр глаза и его структур.
- Определение остроты зрения.
- Исследование полей зрения, роговицы, радужки, передней камеры глаза щелевой лампой.
- Измерение внутриглазного давления.
- Осмотр глазного дна с расширенным зрачком.
Этих методов будет достаточно для выявления изменений сетчатки и питающих её сосудов. В сложных ситуациях для уточнения состояния глаза возможно использовать и дополнительные методы:
- осмотр глазного дна с фундус-линзой;
- УЗИ глаза;
- флуоресцентная ангиография сетчатки, когда специальное контрастное вещество, введённое в вену, окрашивает сосуды глаза, после чего делаются снимки;
- оптическая когерентная томография сетчатки, позволяющая получить точное послойное изображение всех структур глаза.
Каковы осложнения?
При отсутствии должного лечения сахарного диабета и диабетической ретинопатии, возникают серьёзные их осложнения, приводящие к слепоте.
- Тракционная отслойка сетчатки. Возникает из-за рубцов в стекловидном теле, прикреплённых к сетчатке и натягивающих ее при движении глаза. В результате образуются надрывы и происходит потеря зрения.
- Рубеоз радужки – прорастание сосудов в радужку. Часто эти сосуды рвутся, вызывая кровоизлияния в переднюю камеру глаза.
Лечение
Лечение диабетической ретинопатии, как и остальных осложнений сахарного диабета, должно начинаться с нормализации гликемии, артериального давления и уровня холестерина в крови. При значительно повышенном уровне глюкозы в крови снижать его следует постепенно, чтобы избежать ишемии сетчатки.
При невозможности выполнить лазерную коагуляцию используют витрэктомию – удаление стекловидного тела вместе со сгустками крови и рубцами.
Для предотвращения новообразования сосудов эффективны лекарственные средства, блокирующие этот процесс, например, ранибизумаб. Его вводят в стекловидное тело несколько раз в год в течение примерно двух лет. Проведенные научные исследования показали высокий процент улучшения зрения при использовании этой группы препаратов.
Также для лечения диабетической ретинопатии используют лекарственные средства, уменьшающие гипоксию, снижающие уровень холестерина в крови (особенно фибраты), гормональные препараты для введения в стекловидное тело.
Лечится ли диабетическая ретинопатия народными средствами?
Некоторые глазные заболевания категорически нельзя лечить с помощью примочек, компрессов и настоев. Иногда врачи сами назначают различные отвары из трав, которые можно использовать в качестве дополнения к основной терапии. Узнаем, как происходит лечение диабетической ретинопатии и помогают ли при ней народные средства.
В этой статье
Так называемая «народная медицина» сегодня достаточно популярна. Многие люди отказываются пить таблетки, принимать антибиотики и другие лекарства в пользу различных отваров и настоев из трав, так как считают лекарственные препараты вредными. Народные средства, по их мнению, напротив, никакого вреда причинить здоровью не способны. Официальная медицина против подобных утверждений, хотя врачи иногда и назначают пациентам ромашку аптечную, календулу и прочие полезные травы, которые не являются медицинскими препаратами.
При некоторых заболеваниях использовать народные средства опасно, особенно когда они становятся альтернативой лекарственной терапии. Относится ли к этим болезням диабетическая ретинопатия? Сначала узнаем, что это за патология, почему она возникает и как проявляется.
После этого рассмотрим способы ее лечения.
Что такое диабетическая ретинопатия и почему она развивается?
Осложнение, возникающее при сахарном диабете и характеризующееся поражением сосудов сетчатки, называется диабетической ретинопатией. Это заболевание является достаточно распространенным среди диабетиков и опасным, так как может привести к полной утрате зрения.
При сахарном диабете, от которого в разной степени страдает 5% населения Земли, в крови у больного повышается уровень сахара, что сказывается на состоянии всех сосудов организма. Капилляры глазных яблок — не исключение. Высокий показатель глюкозы в крови приводит к повреждению сосудистых стенок, в том числе во внутренней оболочке глаза. Это может стать причиной ее отслоения и других тяжелых последствий.
Симптомы поражения глазного дна наблюдаются у всех пациентов, которые на протяжении нескольких лет проводят лечение сахарного диабета. Уже через 2 года после постановки этого диагноза у 15% больных выявляются первые признаки ретинопатии, через 5 лет — у 28%, через 10-15 лет — у 44-50%, а спустя 20-30 лет — у 90-100% пациентов. При этом болезнь поражает органы зрения как инсулинзависимых, так и инсулиннезависимых больных.
Факторы риска ретинопатии диабетической
При сахарном диабете необходимо чаще посещать офтальмолога — не менее 2-х раз в год. В пожилом возрасте можно обследоваться и чаще, особенно при появлении офтальмологических симптомов. При этом возраст — не единственный фактор, который повышает риск развития диабетической ретинопатии. Есть и другие:
- неконтролируемый подъем уровня сахара в крови;
- отсутствие лечения, игнорирование рекомендаций врача;
- курение и употребление алкоголя;
- артериальная гипертензия;
- заболевания печени и почек;
- беременность и период лактации.
Лечение ретинопатии при сахарном диабете определяется стадией развития патологии.
Развитие ретинопатии диабетической по стадиям
Заболевание может пройти в своем развитии 3 стадии. Они называются следующим образом:
- непролиферативная, или начальная;
- препролиферативная;
- пролиферативная.
Также выделяется 4-я стадия, терминальная, при которой наблюдаются необратимые изменения во внутренней оболочке глаза. Для каждой степени заболевания характерны свои симптомы. Непролиферативное поражение сетчатки, что наблюдается в самом начале диабетической ретинопатии, проявляется в точечных внутриглазных кровоизлияниях. Они возникают вследствие повышения уровня сахара в крови, что делает сосуды хрупкими и ломкими. Возле роговицы появляется покраснение, развивается ретинальный или макулярный отек. При этом на протяжении нескольких лет зрение может оставаться стабильным.
На второй стадии, которая чаще встречается у пациентов с близорукостью, симптоматика поражения внутренней оболочки глаза более выраженная. Наблюдается снижение остроты зрения, но пока умеренное. Могут быть и более серьезные изменения. Из-за кислородного голодания сетчатки есть риск ее геморрагического инфаркта.
На третьей стадии, пролиферативной, в результате нарушения кровоснабжения сетчатой оболочки развивается обширное ее поражение с распространением патологического процесса на роговицу. Голодающие от недостатка кислорода клетки способны спровоцировать еще одну патологию — неоваскуляризацию. В глазу вырабатываются вещества, которые запускают рост новых сосудов. Макулярный отек становится выраженным. Слепоту он не вызывает, но способен привести к частичной потере зрения. Больному трудно читать, мелкие предметы он почти не видит, очертания объектов становятся нечеткими. Перечислим основные офтальмологические симптомы диабетической ретинопатии.
Как отражается на зрении диабетическая ретинопатия?
Сетчатка — очень тонкая и чувствительная оболочка глазного яблока. При этом она выполняет важнейшие функции в обеспечении зрения. На ней собираются световые лучи после преломления их в роговице и хрусталике. Далее информация о видимом поступает в кору головного мозга по зрительному нерву. Любое поражение сетчатой оболочки сказывается на качестве зрения. При сахарном диабете зрительные функции начинают страдать только через несколько лет, когда ретинопатия переходит во вторую или третью стадию. Наблюдаются следующие симптомы:
- «мушки» в глазах — плавающие помутнения, которые особенно заметны на светлом фоне;
- размытость изображения, диплопия;
- искривление прямых линий, неправильное восприятие формы и размеров объектов, их цвета, то есть метаморфопсия;
- появление «молний» в глазах;
- скотомы, или слепые участки в поле зрения.
Некоторые из этих признаков могут свидетельствовать об отслойке сетчатки, при которой зрительные функции ухудшаются еще быстрее. Рассмотрим, как происходят диагностика и лечение ретинопатии при диабете.
Как выявляется диабетическая ретинопатия?
Пациенты с сахарным диабетом должны бывать у офтальмолога намного чаще, чем люди здоровые, так как риск развития ретинопатии очень высокий. При этом выявить офтальмопатологию достаточно просто, основываясь на одних жалобах пациента. Но придется все равно проходить тщательное обследование, чтобы определить характер повреждений глазных структур. Пациенту назначаются:
Могут быть использованы и другие диагностические методы. Лечение диабетической ретинопатии осуществляется офтальмологом, но так как сахарный диабет входит в группу эндокринных заболеваний, то пациент обследуется и у эндокринолога.
Лечение ретинопатии при сахарном диабете
Используются ли при этой патологии средства народной медицины? Об этом чуть позже. Сначала расскажем о традиционных методах лечения диабетической ретинопатии. Тяжесть заболевания определяет характер лечебных процедур. На первой стадии принимаются препараты, которые уменьшают ломкость сосудов. Они называются ангиопротекторами. Также очень важно следить за уровнем сахара в крови. В качестве профилактики сосудистых осложнений назначаются витамины Р, Е, а также аскорбиновая кислота и антиоксиданты. Они могут приниматься и в виде капель.
При обнаружении кровоизлияний, новых сосудов, отека макулы и других тяжелых поражений сетчатки делается лазерная коагуляция. Эта процедура позволяет провести лечение без разреза глазного яблока. Удается остановить новообразование сосудов, убрать уже патологически разросшиеся капилляры, уменьшить отек центральной области внутренней оболочки. Кроме того, с помощью лазера можно вылечить отслоение сетчатки. В некоторых случаях требуется проведение нескольких сеансов лазерной коагуляции, что определяется стадией заболевания.
Во время процедуры пациент не ощущает дискомфорта, так как используются местные обезболивающие средства.
При сильном поражении глазных структур назначается витрэктомия — удаление стекловидного тела, вместо которого в глаз имплантируется какой-нибудь полимер или другое вещество. Эта операция безопасная и позволяет сохранить зрительные функции, избавить пациента от «мушек» и остановить прогрессирование ретинопатии.
Сахарный диабет и народные средства
Народные средства — достаточно широкое понятие. В него входят не только различные примочки, компрессы, отвары и настои из трав. В интернете можно найти множество рецептов «лекарств», которые помогают вылечить диабет или диабетическую ретинопатию. Лучше относиться ко всем этим средствам скептически и не использовать их без одобрения лечащего врача. Однако любой из них скажет, что консервативная терапия и хирургические операции не будут максимально эффективными, если пациент не придерживается здорового образа жизни и не соблюдает диету. Больному необходимо нормализовать углеводный обмен. Гипергликемия — увеличение содержания в крови глюкозы — способствует развитию диабета и ретинопатии. Без диетического рациона предотвратить осложнения этих патологий практически невозможно.
Сначала перечислим продукты, которые нельзя употреблять при диабете:
- Соль. Она задерживает в организме жидкость, что вызывает отеки, повышение артериального и внутриглазного давления.
- Сладкое. С этим все понятно. Диабетикам в первую очередь приходится отказываться от быстрых углеводов.
- Алкоголь. Он ослабляет иммунную систему, негативно сказывается на состоянии сосудов, повышает давление.
В рацион следует обязательно включить продукты, в которых есть витамины А, В, С, Е, РР, фолиевая кислота, селен, хром, цинк, медь и др. Они улучшают обмен веществ и способствуют восстановлению тканей. Нужно есть морскую капусту, брокколи, перец, черную смородину, чернику, рыбий жир, печень. Рекомендуется употреблять молочные продукты. Мясо не противопоказано, но оно должно быть включено в меню в небольших количествах, иначе повышается уровень холестерина, что приводит к закупорке сосудов. Есть 2 основных типа сахарного диабета. Для каждого из них подбирается соответствующее питание.
Лечение ретинопатии народными средствами
Сразу стоит отметить, что закапывать в глаза отвары и настои из трав нельзя. Если и возникнет потребность в лекарственных растворах, врач выпишет рецепт и назначит дозировку. Но при этом можно использовать другие народные средства, которые если и не помогают, то вреда не принесут:
- Крапива. Она фигурирует почти во всех народных рецептах, посвященных лечению диабетической ретинопатии. Из этого растения делаются супы, отвары, соки, салаты.
- Алоэ. Из него готовится настой, который впоследствии принимается по одной ложке 3 раза в день.
- Цветочная пыльца. Ее специалисты народной медицины предлагают есть, но только при отсутствии аллергии.
- Календула. Настой из нее принимается трижды в день.
Есть и другие средства. Часто их советуют закапывать в глаза или делать с помощью отваров промывания, примочки или компрессы. Но делать этого нельзя. Кроме того, это бесполезно, так как диабетическая ретинопатия поражает внутренние структуры глаза.
Лечение народными средствами должно быть одобрено офтальмологом. Более того, оно не должно заменить собой основную терапию. Диабетики слепнут в 25 раз чаще, чем другие люди. Рисковать и заниматься самолечением крайне опасно. Сахарный диабет — это сложная болезнь, но если подойти ответственно к своему здоровью, соблюдать все рекомендации врача, придерживаться диеты, отказаться от курения и алкогольных напитков, то можно жить полноценной жизнь даже при наличии такой серьезной патологии.