Возрастные изменения поджелудочной железы
Диффузные изменения поджелудочной железы: смертельно или нет
Любого пациента, увидевшего эту запись в карточке или заключении диагностики, интересует, что это обозначает? Под этим термином понимают замещение здоровых структур жировой или соединительной тканью. Выявляют диффузные изменения поджелудочной железы посредством инструментальной диагностики. Чаще это УЗИ. Эта патология не конкретный диагноз, а только термин, обобщающий целую группу патологий.
Понятие и причины
При выявлении диффузных изменений специалисту нужно проверить эхопризнаки других элементов брюшной полости – это покажет, произошли перемены только в железе или же патология распространилась из других органов. Нередко проблема переходит на поджелудочную железу из желчного пузыря, селезенки и печени. Изменения в этом случае называют реактивными.
Диффузные изменения возникают по многим причинам:
- Неправильное питание. Злоупотребление вредной пищей, несоблюдение баланса.
- Хронический стресс.
- Генетическая предрасположенность.
- Вредные привычки (алкоголь, наркотики, сигареты).
- Патологии в желудочно-кишечном тракте.
- Неправильный прием лекарственных средств (не по назначению, превышение дозировки, игнорирование противопоказаний).
- Нарушение кровоснабжения поджелудочной железы.
- Проблемы с обменными и эндокринными процессами.
- Пожилой возраст.
Диффузные изменения у ребенка проявляются только вместе с патологией других органов. Обычно это хронические воспалительные процессы. Причиной таких изменений может стать также:
- детская инфекция;
- врожденная патология;
- травма;
- прием сильных антибиотиков;
- отравление.
Выяснить точную причину изменений можно с помощью дополнительных исследований. Это анализы крови, эндоскопия 12-перстной кишки, томография.
Симптомы и виды
О диффузных изменениях обычно говорят определенные признаки:
- постоянная тяжесть в животе;
- чередование плотного и жидкого стула;
- отсутствие аппетита.
Эти симптомы являются общими, но для каждого заболевания есть характерные ему черты:
- При остром панкреатите нарушается целостность тканей железы, поэтому процесс вывода пищеварительных соков меняется, вызывая общую интоксикацию организма. Пациента тошнит, возникают порывы к рвоте, в левом подреберье возникает острая боль, иногда увеличивается тахикардия.
- Хронические проявления панкреатита начинаются с отечности и небольших кровоизлияний из-за повреждения тканей. Поджелудочная железа уменьшается, боли при обострении усиливаются.
- Фиброз может протекать бессимптомно. Выработка ферментов снижается, нарушая пищеварительный процесс. Проявиться такая патология может тошнотой, рвотными позывами, жидким стулом и снижением веса.
- Симптоматика при липоматозе зависит от количества очагов. Если он один, то заболевание выражается слабо либо протекает бессимптомно. При распространении патологии по всему органу происходят нарушения в его работе, проявляющиеся болезненными ощущениями.
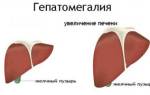
- Если диффузные изменения затрагивают и поджелудочную железу, и печень, то такое явление называется гепатомегалия. Это не заболевание, а следствие конкретных патологических изменений. Начальная стадия гепатомегалии часто протекает бессимптомно, но после печень увеличивается, выступая над ребрами. После этого возникает болезненность, усиливающаяся при пальпации. Пациент страдает от тошноты со рвотой, изжоги и неприятного привкуса. Аппетит снижается, кожа приобретает желтоватый оттенок, возможна зудящая сыпь.
- Неоднородные диффузные изменения могут быть признаком кисты, опухоли или склерозирования.
Различают также УЗ-признаки таких нарушений, разделяющие их на виды. Характер диффузных изменений может проявляться на диагностике по-разному:
- Уменьшение эхоплотности (структура уплотняется), неоднородность эхоструктуры, размеры железы умеренные, но увеличены. Такие особенности характерны для острых воспалений, вызванных нарушением вывода пищеварительных ферментов. Диффузным изменениям подвергается паренхима (особая ткань) железы.
- Эхогенность и эхоплотность повышены, но размеры органа в норме. Жировые ткани замещают стенки железы, а в тяжелых случаях перекрывают паренхиму. В этом случае диагностируют липоматоз.
- Эхогенность и эхоплотность повышены, размеры органа в норме либо незначительно меньше нее. Ткани железа замещаются соединительными структурами. Эти характеристики свойственны фиброзу.
- Паренхима железы изменилась эхоскопически, эхоплотность отклонена от нормы, часть тканей замещена жировой структурой. Диагноз – сахарный диабет.
- Эхоплотность и эхогенность понижены, размеры железы в норме. Проход оттока соков может быть закручен. Это признаки хронического панкреатита, возникшего из-за нарушения жирового обмена.
Для постановки диагноза мало получить информацию по типу УЗ-признаков. Важно сделать дополнительные анализы, чтобы диагностировать определенное заболевание.
Важно! Диффузные изменения не являются диагнозом конкретного заболевания, поэтому не стоит пренебрегать дополнительными исследованиями для выявления первопричины патологии. Болезнь нужно выявить своевременно, чтобы повысить шансы на успешное излечение.
Лечение
После обнаружения диффузных изменений лечение назначают только после дополнительных исследований. Это необходимо для постановки точного диагноза – каждое заболевание требует особого подхода.
Лечение панкреатита
Если причиной диффузных изменений является панкреатит, то вопрос, как лечить патологию зависит от ее формы. При остром заболевании пациента нужно госпитализировать. Обязательно надо принять следующие меры:
- Снять боль. Для этого прибегают к нестероидным противовоспалительным препаратам. В некоторых случаях не обойтись без наркотических средств – морфина или промедола.
- Расслабить гладкую мускулатуру. Обычно применяют Но-Шпу. Она снимает спазм и улучшает отток панкреатического сока.
- Подавить секрецию поджелудочной железы. Выполняют прикладыванием холода к животу и назначением Атропина.
- Голодание. Его нужно придерживаться пока острая боль не пойдет на спад. Затем разрешают понемногу есть йогурт. Остальные продукты вводят постепенно и небольшими порциями.
При хроническом панкреатите возможно острое проявление либо состояние ремиссии. Обострение в таком случае лечат аналогично острому заболеванию. При ремиссии терапия отличается:
- Ферментные препараты для борьбы с диареей, тошнотой и вздутием живота. Обычно прибегают к Мезиму или Креону.
- Инъекции смеси аминокислот. Такая мера нужна при снижении функции органа, когда отсутствуют ферменты для переваривания белковой пищи. Дополнительно прибегают к анаболическим гормонам и витамину C. Детальная статья о препаратах для лечения панкреатита — здесь.
- Частое и дробное питание.
- Диета. Назначают стол №5п. Тут можно прочитать подробнее о диете при остром панкреатите.
О лечении панкреатита в домашних условиях подробнее читайте в этой статье.
Фиброз
Лечение фиброза обязательно включают диету. Назначают стол №5п, как при хроническом панкреатите. Простые углеводы ограничивают. Если организм сильно истощен, то пищу вводят парентерально.
При фиброзе назначают ферментные препараты. Прибегают обычно к Панкреатину или Липазе. Нарушенный углеводный обмен корректируют сахароснижающими препаратами, иногда требуется инсулинотерапия.
Если пациент резко теряет вес, страдает от выраженного болевого синдрома или частых обострений панкреатита, то необходимо хирургическое вмешательство. В периоды ремиссии стоит обратиться к санаторно-курортному лечению.
Липоматоз
Терапевтические меры при липоматозе направлены в основном на коррекцию питания. Пациенту необходимо нормализовать свой вес, приобщиться к здоровому образу жизни, избавиться от вредных привычек.
Произошедшие изменения при липоматозе необратимы, но предотвратить их развитие можно с помощью диеты. Основной ее принцип – дробное питание и небольшие порции. Вредную пищу из рациона надо исключить. Продукты лучше варить или готовить на пару, не используя растительное масло. Потребление калорий за сутки надо ограничить – максимальный показатель рассчитывается индивидуально.
Липоматоз может сопровождаться гепатитом, заболеваниями щитовидной железы, сахарным диабетом. В этом случае их обязательно лечат.
Гепатомегалия
Бороться с гепатомегалией надо начинать с устранения ее первопричины. В лечебный комплекс обязательно включают диету, чтобы снизить нагрузку на печень и активировать регенерацию ее тканей.
Медикаментозная терапия заключается в приеме гепатопротекторов. Эти препараты необходимы для защиты клеток печени.
Незначительные проявления гепатомегалии не нуждаются в специфическом лечении. Терапия заключается в специальной диете. Поддержать работу печени можно достаточным количеством сахара, который содержится во фруктах, например, в 0,2 кг винограда (норма в сутки).
Важно! Нельзя самостоятельно назначать лечение, даже если диагноз точно известен. У каждого заболевания есть свои особенности, от которых зависят и нюансы терапии.
Профилактика
Диффузных изменений можно избежать, соблюдая некоторые профилактические меры. Они заключаются в несложных правилах:
- отказ от курения и алкоголя;
- рациональное и регулярное питание;
- минимум жирной пищи;
- дробное питание и небольшие порции;
- травяные чаи вместо крепкого кофе;
- при патологиях желудочно-кишечного тракта нужны регулярные обследования.
И обязательно прочитайте, какие продукты вредны для поджелудочной, чтобы изменить свой рацион.
Обнаружить диффузные изменения несложно, но необходимо определить первопричину их появления. Именно от нее зависят конкретные особенности лечения. В любом случае терапия включает диету.
Стаж работы более 7 лет.
Профессиональные навыки: диагностика и лечение заболеваний ЖКТ и билиарной системы.
Как влияют и проявляются возрастные изменения поджелудочной железы
С возрастом организм изнашивается, активность всех процессов снижается, метаболизм постепенно замедляется. Все это происходит на фоне изменений во внутренних органах и системах, что обусловлено снижением продукции молодых клеток.
Изменения в работе любого органа отражаются на самочувствии и внешнем виде человека. Рассмотрим на примере возрастные изменения поджелудочной железы, которые сразу сказываются на здоровье.
Этот орган эндокринной системы принимает активное участие в выработке инсулина и ферментов, расщепляющих углеводы и жиры. От здоровья поджелудочной железы зависит то, насколько хорошо усваиваются питательные вещества из пищи, как быстро перевариваются жиры, а углеводы превращаются в энергию.
Почему происходят возрастные изменения с органом
Поскольку факторов, влияющих на старение организма, достаточно много, привязываться к возрасту и связывать изменения с этой цифрой, не совсем правильно. Например, диффузные изменения могут наблюдаться и у молодых людей в возрасте 25-40 лет, при этом у лиц около 50 лет орган работает без изменений. Но это больше исключение.
Таким образом, основными причинами изменения структуры и работы органа можно назвать следующие:
- нерациональный образ жизни (нарушение режима сна и бодрствования, отсутствие режима дня, недостаток физической активности);
- несбалансированное и нерегулярное питание (злоупотребление рафинированными продуктами и фастфудом, переедания и голодовки, употребление большого количества продуктов с содержанием добавленного сахара);
- употребление алкоголя, курение;
- длительный прием витаминов, активных добавок к пище, медикаментов;
- сахарный диабет;
- генетическая предрасположенность к болезням поджелудочной железы и эндокринной системы в целом, а также других органов брюшной полости;
- травмы и пережитые операции;
- возраст старше 50 лет, когда происходит существенное замедление всех функций организма;
- частые стрессы, психологические травмы, депрессии.
Интересно! Продукты с содержанием добавленного сахара — это те, которые подслащенные искусственно. Например, натуральный виноградный сок не содержит добавленного сахара, в то время как виноградный лимонад – содержит. Соответственно, первый, несмотря на то, что содержит простые углеводы, более полезен для здоровья, чем лимонад, который не имеет пищевой ценности, а только много сахара.
Вполне справедливо отметить, что лица, ведущие здоровый образ жизни, отодвигают старение организма и изменения в работе его органов. Но неоспорим тот факт, что изменения все же происходят.
Какие изменения в поджелудочной железе происходят с возрастом
В первую очередь, с возрастом у людей постепенно снижается выработка гормонов, отвечающих за переваривание жиров и углеводов. Поэтому пожилым людям рекомендуется снижать калорийность пищи в целом и количество потребляемого сахара в частности.
На фоне замедления всех процессов, организм перестает нуждаться в том объеме энергии, который нужен молодым людям. Поэтому так важно пересмотреть свое меню и постепенно снижать количество калорий. Например, суточная потребность в калориях для мужчины 30-50 лет, ведущего обычный образ жизни, составляет 2500 ккал, а такому же мужчине, но старше 60 лет, достаточно 2300 ккал.
Говоря о поджелудочной, с возрастом она снижает свою способность перерабатывать большое количество сахара. В медицине это известно, как снижение толерантности к углеводам. Поэтому те, кто по-прежнему злоупотребляет сахаром, как в более молодом возрасте, рискуют заболеть диабетом. По статистике, из общего числа лиц старше 50 лет с повышенным уровнем сахара в крови, у 8% развивается сахарный диабет. Кроме того, именно этот возраст относят к группе риска по данному заболеванию.
Помимо снижения работоспособности поджелудочной, с возрастом ее изменения могут быть связаны с образованием камней в полости органа, развития фиброзных образований, а также злокачественных опухолей.
Симптомы возрастных изменений в поджелудочной железе
Первичные изменения протекают бессимптомно. С их развитием человек может ощущать повышение утомляемости без видимых причин, периодические приступы тошноты в утреннее время, сухость во рту.
С развитием изменений структуры и функционирования органа, человек отмечает изменения стула, прибавку в весе, либо наоборот, без видимых причин, дискомфорт в области поджелудочной железы, который распространяется книзу брюшной полости. Особенно ярко симптомы проявляются после приема пищи и физической активности.
Диагностика и лечение заболеваний поджелудочной железы
Во избежание серьезных проблем с органом, людям старше 50 лет следует регулярно проходить обследование. Для тех, у кого есть врожденные пороки органа, осмотр должен быть регулярным на протяжении всей жизни, а после 35-40 лет – особенно.
Для первичного осмотра органа достаточно ультразвукового исследования и лабораторных анализов крови, мочи и кала. Этот диагностический метод высокоэффективен и показывает даже небольшие изменения в структуре органа.
При наличии подозрений на заболевания, доктор может назначить дополнительно пройти компьютерную томографию, сделать эхографию и другие рентгенологические обследования.
В обязательном порядке доктор собирает и анализирует анамнез пациента, изучает его жалобы. Только после составления полной картины, назначается лечение.
Если наблюдаются незначительные диффузные изменения, как правило, достаточно соблюдения диеты, режима дня и регулярной физической нагрузки. При более существенных изменениях назначается медикаментозная терапия и диета. Что касается профилактики, лицам старше 50 лет важно придерживаться дробного питания, богатого растительным белком (бобовые), медленными углеводами (блюда из злаков), омега-3 жирами (льняное масло, орехи, семечки), клетчаткой (огурцы, отруби). Обязательно нужно проводить достаточно времени на свежем воздухе, получать положительные эмоции, заниматься физкультурой.
Панкреатит у пожилых людей: особенности течения заболевания
Всемирная организация здравоохранения относит к пожилому возрасту лиц, которым более 65 лет.
К этому времени в большинстве органов происходят изменения, связанные с процессом старения организма. Но у многих людей перестройка органов ЖКТ начинается раньше – уже с 40 лет.
Этот процесс индивидуален и зависит не только от генетической предрасположенности каждого человека, но и от его образа жизни и способа питания. Поджелудочная железа занимает ведущее место во всей пищеварительной системе.
Именно в ней образуются ферменты, расщепляющие основные компоненты пищи. Изменения, наступающие в этом органе с возрастом, часто приводят к возникновению панкреатита
Виды заболевания
Изменения в поджелудочной железе как сосудистого, так и деструктивного характера, заболевания желудка, кишечника и желчного пузыря, особенно наличие в нем камней, часто провоцируют появление у пожилых людей острого панкреатита.
Летальность при этом заболевании достаточно высока и составляет до 20%.
Но при и благоприятном исходе и адекватном лечении острый панкреатит часто принимает хроническое течение, так как компенсаторные функции поджелудочной железы нарушены в силу возраста.
Острый
Чаще всего острый панкреатит возникает у людей в возрасте от 61- 70 лет. Наиболее подвержены этому заболеванию женщины.
Причины возникновения острого панкреатита:
- возрастное снижение компенсаторных и функциональных возможностей поджелудочной железы, а также изменения в ее сосудах;
- сопутствующие заболевания органов ЖКТ, особенно желчного пузыря;
- систематический прием некоторых лекарств и гормональное лечение у женщин;
- стресс;
- травмы;
- некоторые вирусные и бактериальные заболевания;
- употребление острой, жирной пищи, алкоголя, особенно если оно происходит непосредственно перед сном.
Острый панкреатит у пожилых людей может принимать разную форму. В здоровом состоянии выработанные железой предшественники ферментов поступают в двенадцатиперстную кишку, где и активируются.
Если отток этих веществ нарушен, возможна их активация непосредственно в поджелудочной железе, что приводит к воспалению. Из-за действия ферментов происходит растворение ее клеток.
Сосудистое русло железы расширяется, а проницаемость стенок сосудов повышается, развивается отек поджелудочной железы, т.е. отечная форма острого панкреатита. Если к ней добавляются нарушения свертываемости крови, развивается геморрагическая форма болезни.
Отек становится геморрагическим, появляется некроз некоторых участков поджелудочной железы. Некроз вызывает нагноение, что приводит к гнойному панкреатиту, который протекает тяжело и может вызвать гибель больного.
Но так заболевание протекает не всегда. Если панкреатит не лечат совсем или лечение подобрано неправильно, болезнь часто переходит в хроническую форму.
Хронический
Если воспалительный процесс в поджелудочной железе принимает затяжной характер, можно говорить о развитии хронического заболевания.
Хронический панкреатит у пожилых людей встречается значительно реже, чем острый, болеют им чаще женщины. Он может быть первичным и вторичным. В первом случае заболевание начинается без внешних причин.
Во втором его могут спровоцировать следующие факторы:
- болезни желчного пузыря, желудка и кишечника;
- прием алкоголя и неправильное питание;
- атеросклероз брюшной аорты;
- инфекционные болезни;
- гельминты;
- прием ряда лекарств;
- хроническая интоксикация свинцом, мышьяком, ртутью, фосфором.
Течение хронического панкреатита длительное и прогрессирующее. Каждый приступ вызывает отмирание части клеток поджелудочной железы, которые заменяются соединительной тканью, что ослабляет этот важный орган и способствует дальнейшему прогрессированию заболевания.
Симптомы панкреатита
Самым первым симптомом острого панкреатита у пожилых людей является боль, имеющая разную интенсивность и локализацию.
Она появляется внезапно и имеет такую силу, что может вызвать болевой шок.
Боль может быть опоясывающей или сжимающей, имитировать приступ печеночной или почечной колики, носит приступообразный или постоянный характер.
Наблюдаются так же следующие симптомы:
- неукротимая рвота малыми порциями, иногда с желчью или кровью;
- парез кишечника, что затрудняет постановку диагноза, так как, несмотря на сильную боль, живот остается мягким и не дает соответствующего напряжения мышц;
- обложенный язык;
- бледность и синюшность кожных покровов;
- желтушность склер;
- учащение пульса и понижение артериального давления;
- появляется интоксикация;
- может повыситься температура тела, но у ослабленных больных она может оставаться нормальной;
- наблюдается синдром Воскресенского – нет пульсации брюшной аорты.
У некоторых лиц все симптомы, в том числе и болевой, могут быть не ярко выражены. Боли могут быть не сильными и не иррадиировать в спину или поясницу, а тошнота и рвота может совсем отсутствовать.
Приступ панкреатита, протекающего в хронической форме, так же начинается с болевого синдрома.
Сильные болевые ощущения во время приступа панкреатита
Панкреатит, симптомы которого во время обострения не сильно отличаются от острого заболевания, чаще всего бывает спровоцирован погрешностями в диете или сильной физической нагрузкой.
Вне приступа обращают на себя внимание следующие симптомы:
- из-за плохого переваривания пищи вследствие недостатка ферментов у больных отмечается дефицит питательных веществ, и они сильно худеют;
- тошнота, изжога;
- плохой аппетит;
- вздутие живота;
- неустойчивый стул – запор сменяется поносом.
Эндокринная функция железы нарушается, она вырабатывает недостаточно гормонов, в частности инсулина. Это может вызвать диабет.
Иногда у пожилых людей панкреатит протекает латентно, основная симптоматика выражена слабо, поэтому больные не обращаются за лечением. Но изменения в поджелудочной железе прогрессируют, вместе с ними и уменьшается ее способность вырабатывать ферменты и гормоны.
Возрастные изменения поджелудочной железы
Этот орган участвует как во внешней, так и во внутренней секреции. По мере старения человека в железе происходят необратимые процессы, связанные с недостатком у пожилых людей кислорода в организме, т. е ишемией.
Это сказывается на активности органа – уменьшается количество выделяемых ферментов и гормонов.
Из-за возрастных изменений поджелудочной железы происходит замещение железистой ткани — ацинусов, которые и выделяют ферменты, на соединительную ткань. Так формируется ферментная недостаточность.
Ослабляется функция островков Лангергаса, продуцирующих инсулин, что ведет к нарушению углеводного обмена и появлению панкреатического диабета.
Все эти возрастные нарушения часто провоцируют возникновение панкреатита, диагностика которого затруднена симптомами сопутствующих заболеваний.
Диагностика и лечение панкреатита
Диагностикой панкреатита занимается врач-гастроэнтеролог. Симптомы многих заболеваний желудочно-кишечного тракта часто похожи, поэтому внешнего осмотра будет недостаточно.
Для углубленного обследования назначают: анализ крови, как общий, так и биохимический, анализы мочи и кала.
При панкреатите в биохимическом анализе крови выявляется дефицит белка, а в кале находят повышенное количество жира.
Диагностика панкреатита у пожилых людей
Большую помощь в диагностике окажет ультразвуковое исследование, которое покажет основные признаки панкреатита: неравномерность долей органа, камни и кисты, повышенную эхогенность, расширение протока.
Чтобы выявить наличие камней в желчном пузыре и поджелудочной железе назначают рентгенографию. А компьютерная томография выявит некроз тканей, возможные кисты и опухоли. Очень информативной является цифровая эндоскопия. Когда панкреатит выявлен и диагноз поставлен, начинают лечение заболевания.
Лечение заболевания
Медикаментозное
Обычно его проводят в хирургическом стационаре. Начинается оно с назначения строгого постельного режима.
Для борьбы с обезвоживанием и интоксикацией применяют внутривенное капельное введение раствора глюкозы и хлорида натрия.
Но Шпа — для устранения болевого синдрома при панкреатите
Болевой приступ снимают с помощью введения растворов новокаина и Но-шпы. Помогает и пузырь со льдом на область железы.
Проводят антибактериальную терапию. Необходимо применение препаратов, блокирующих выделение ферментов. Если нужно, проводят противошоковую терапию.
Диета
Диета при остром панкреатите у пожилых людей очень важна. Вначале назначается от 3 до 5 голодных дней. В это время не рекомендуется даже пить.
С улучшением состояния постепенно вводят блюда, приготовленные щадящими для органов пищеварения способами: приготовление на пару, отваривание.
Первые семь дней разрешается:
- белковый омлет, приготовленный на пару;
- картофельное пюре;
- слизистые супы на основе овсянки;
- мясное суфле;
- мясное паровое пюре;
- минеральная вода «Боржоми» не более 400 мл;
- отвар шиповника.
Постепенно калорийность дневного объема пищи повышается. Вводится немолотое мясо кур, говядина, рыба.
Питание при панкреатите должно быть дробным, состоять из небольших порций. Блюда должны быть теплыми. Принимают пищу не реже 5 раз в день и желательно в одно и то же время.
Диетическое питание строго необходимо при панкреатите
Набор продуктов должен соответствовать столу № 1. Запрещены острые, жирные, жареные блюда, алкоголь и курение.
Витамины при панкреатите в пожилом возрасте – одна из важных составляющих правильного питания. Необходимо принимать назначенные врачом медикаментозные средства.
Большим подспорьем в борьбе с воспалением поджелудочной железы могут стать народные методы лечения.
Народные методы
Овсяный кисель
Хорошо поможет при панкреатите овсяный кисель. Для него промытый овес заливают водой. После настаивания в течение суток его высушивают и размалывают на кофемолке, чтобы получилась мука.
Ее заваривают кипятком, проваривают пару минут и после 20 минут настаивания процеживают. Пьют в теплом виде. Хранить продукт нельзя.
Картофельный сок
Пьют до еды по стакану свежевыжатого сока 2-3 раза в день.
Есть другой рецепт, применяя который нужно пить по ½ стакана сока раз в день за пару часов до приема пищи. Через 5 мин после приема сока следует выпить стакан кефира.
Картофельный сок для лечения панкреатита
Из трав для лечения подойдут желчегонные, спазмолитические, иммуностимулирующие сборы.
- По ст. ложке сушеных ноготков, лекарственной ромашки и тысячелистника заваривают стаканом кипятка. Дают настояться полчаса. Процеженный настой нужно пить за 40 мин до приема пищи по 100 мл.
- Ст. ложку хорошо измельченной коры барбариса заливают стаканом кипятка и дают постоять около получаса. Норма приема – ст. ложка. Время приема – до еды.
- Ст. ложку травы укропа заливают стаканом кипятка. Настаивают час, процеживают и пьют за 4 раза в течение дня.
- Ст. ложку семян тмина заливают стаканом кипятка. Дают настояться 2 часа. Делят настой на 3 части и выпивают в течение дня перед приемом пищи.
Прежде чем начинать лечение народными методами следует проконсультироваться с врачом.
Заключение
Панкреатит в пожилом возрасте – грозное заболевание, которое может привести к летальному исходу.
При первых симптомах болезни следует обратиться к врачу и неукоснительно выполнять все его рекомендации.
Что такое диффузные изменения поджелудочной железы
Когда в поджелудочной железе начинаются патологические процессы, её ткани претерпевают изменения. Они видны врачу во время обследования пациента и являются важным диагностическим критерием.
Что такое диффузные изменения
Диффузные изменения — это процесс взаимопроникновения разных типов клеток в одной ткани, при перемешивании здоровых и патологических участков. При этом, если в процесс вовлечена не вся паренхима, он будет называться очаговыми, а не диффузным.
Поджелудочная железа напрямую влияет на процесс пищеварения. В ней выделяют три основные части – головку, тело и хвост. Клетки, из которых она состоит, свойственны только этому органу и имеют определённую структуру. По разным причинам, в том числе с возрастными изменениями, может начаться процесс отмирания тканей, а на их месте происходит жировая инфильтрация или образование соединительного слоя.
Из-за структурных особенностей разного типа клеток при ультразвуковом исследовании получается картинка смешанной эхогенности и это притом, что общие размеры поджелудочной железы не нарушены. К таким патологическим преобразованиям приводят заболевания гепатобилиарной системы, эндокринные сбои, недостаточность кровоснабжения.
Опасность перерождения клеток состоит в том, что процесс затрагивает железистую часть, которая выполняет главные функции органа. Таким образом, диффузные изменения – не диагноз, а проявление патологии, которую можно увидеть по результатам ультразвукового обследования.
Видео: Узи поджелудочной железы
Незначительные изменения
Когда степень преобразования тканей выражена не сильно, симптомы отсутствуют, а дисфункция органа не проявляется. К такому состоянию могут привести:
- Неправильное питание.
- Недавнее воспалительное заболевание.
- Повышение или понижение секреторной функции, которые провоцируют стрессовые ситуации и депрессии.
- Некоторые лекарственные препараты.
Часто это временные изменения, которые не являются поводом для беспокойства и не влекут за собой последствий.
Умеренные диффузные изменения
При средней выраженности изменений в паренхиме симптомы могут также отсутствовать. Однако при ультразвуковом исследовании дополнительно обнаруживается отёчность, которая свидетельствует о более серьёзных причинах патологии. Подобное состояние могут вызвать:
- Воспаление.
- Острый панкреатит.
- Проблемы с жёлчным пузырём.
- Нарушения в работе двенадцатипёрстной кишки.
- Гепатомегалия.
Когда диагностируется умеренная степень преобразования паренхимы поджелудочной, необходимы дополнительные обследования, чтобы определить первопричину патологии.
Невыраженные изменения
Чаще проблема обнаруживается случайно или когда пациент проходит комплексное обследование всей пищеварительной системы. Специфические симптомы дисфункции поджелудочной железы отсутствуют, но у пациента могут быть другие жалобы. Появляются они из-за того, что причиной диффузных изменений выступают сбои в работе печени, жёлчного пузыря или других органов.
Такое состояние также может быть следствием перенесённого инфекционного заболевания или результатом генетической предрасположенности. Как правило, невыраженные изменения не влияют на работу самого органа.
Выраженные диффузные изменения
Довольно сильная степень поражения паренхимы наблюдается при воспалительном заболевании поджелудочной железы – панкреатите. При остром течении они выражены сильнее, чем при хроническом. Замена большой области другими клетками приводит к сбоям в работе органа и появлению симптомов дискомфорта у пациента. Как правило, это настолько неприятные боли, что человек вынужден обратиться к врачу.
Видео: Диффузные изменения поджелудочной железы: что это, признаки, лечение
Диагностика
Принцип диагностики структуры органа основан на измерении эхогенности клеток. Высокой точностью и простотой в применении обладает ультразвуковое исследование, которое и используется в таких случаях. Волны, которые посылает датчик прибора, проникают внутрь организма и поглощаются тканями различного типа в результате чего на экране монитора появляется картинка с участками разного цвета.
В норме поджелудочная железа должна иметь однородную структуру паренхимы, если же обнаруживается разная степень поглощения волн, можно говорить об очаговых или диффузных изменениях. Особое внимание следует обратить на размеры органа, чёткость контуров, протоковый просвет.
УЗИ является основным методом диагностики, который используется для определения эхоструктуры органа. Однако для постановки диагноза необходимы дополнительные результаты:
- Биохимический анализ крови.
- Пальпация.
- Эндоскопическое исследование.
- Компьютерная томография.
- ЭРПХГ.
Симптомы
Проявления диффузных изменений зависит от степени их выраженности и этиологии, которая к ним привела. Из специфических симптомов, свойственных всем пациентам, можно выделить:
- Ухудшение аппетита.
- Запоры.
- Понос.
- Тяжесть в желудке и чувство дискомфорта.
Кроме этого, патология может проявляться и другими признаками:
- Сильные боли, интоксикация, рвота. Это происходит из-за того, что пищеварительные ферменты проникают сквозь ткани за пределы органа. Часто такое состояние сопровождается сильной тахикардией и снижением артериального давления. Причиной выступает острый панкреатит, улучшить самочувствие пациента помогает только интенсивная терапия или хирургическое вмешательство.
- Выраженные, но не критические болевые ощущения. Такое наблюдается при затяжном характере панкреатита. При этом повреждение железы приводит к нарушению выработки пищеварительных ферментов. На органе также могут обнаруживаться участи с отёком и небольшими кровоизлияниями.
- Малозаметные и постепенные изменения в организме. При фиброзном поражении специфическая симптоматика выражена не сильно, однако, со временем учащается. Снижение функциональной способности поджелудочной приводит к гормональному и метаболическому сбою в организме, которые заметны по нарушению пищеварения, резкому похудению, диарее. Хронические дистрофические процессы провоцируют дефицит белка и активизацию аутоиммунных и аллергических реакций. Серьёзным осложнением патологии является сахарный диабет.
Если клетки поджелудочной сменились жировой тканью, восстановить структуру органа невозможно. Необратимый процесс со временем приводит к поражению новых здоровых участков. Пищеварительных желёз становится всё меньше, функции поджелудочной нарушаются, что влияет на работу целого организма. Симптоматика липоматоза зависит от площади патологии. При её бесконтрольном прогрессировании у человека появляются боли и жалобы на работу пищеварительной системы.
Лечение
Лечение диффузного изменения необходимо только при патологическом характере процесса. Постановка точного диагноза и назначение правильной схемы терапии – задача лечащего врача.
При подозрении на опасную этиологию врач смотрит результаты дополнительных обследований. Скрытая форма хронического панкреатита требует соблюдения взрослым диеты и проведения физиотерапевтических процедур.
Если диффузные изменения в поджелудочной железе вызвал сахарный диабет, пациенту также потребуется коррекция питания и лечение. Для поддержания здоровья допускается использование лекарственных трав вместо медикаментов.
Неспецифическое перерождение клеток в преклонном возрасте не требует врачебного вмешательства. Больному рекомендуется придерживаться правильного образа жизни и исключить из рациона вредную пищу.
На этом видео Елена Малышева рассказывает как ухаживать за здоровьем поджелудочной железы:
Диета
Запреты и рекомендации в питании зависят от причины, которая вызвала эхографические уплотнения. На правильный диетический стол можно посадить даже ребёнка, однако все решения должен принимать доктор, чтобы повысить благоприятность прогноза. Категорически исключаются:
Рекомендованы для увеличения в рационе:
- Каши.
- Растительная пища.
- Молочные продукты.
Если у вас обнаружили эхопризнаки неоднородной структуры поджелудочной, это не всегда означает стеатоз. Строение паренхимы может быть нарушено временно и поддаваться коррекции народными средствами. Важное значение имеют результаты дополнительных обследований, которые и определяют, нужно ли пациента лечить. Реактивные изменения и повышенные биохимические показатели других органов свидетельствуют о необходимости выяснения истинной причины патологии.
Если признаки панкреатита появились во время беременности, следует немедленно сообщать об этом вашему врачу. Из-за повышенной нагрузки на внутренние органы большое значение имеет правильное питание женщины, которое поможет скорректировать здоровье без таблеток.
Диета при диффузных изменениях поджелудочной железы
- Эффективность: лечебный эффект через 14-21 день
- Сроки: 1-6 месяцев/постоянно
- Стоимость продуктов: 1600-1700 руб. в неделю
Общие правила
Диффузные изменения поджелудочной железы (ПЖ) выявляются на ультразвуковом исследовании и представляют собой трансформацию структуры ткани органа. Наличие диффузных изменений/их тип означает наличие заболеваний или возрастных изменений в ПЖ. В норме ткань железы имеет однородную структуру. При наличии воспалительного процесса ткань воспаляется, подвергается фиброзному/жировому перерождению, в ней образуются участки кальцификатов и петрификатов. К эхо-признакам диффузных изменений ткани ПЖ относятся: повышенная/пониженная эхогенность (изображение более светлое/темное), повышенная эхогенность с гиперэхогенными очагами, неровность контуров, увеличение/уменьшение размеров ПЖ на фоне фиброза.
Основными формами диффузных изменений в ПЖ являются:
- Липоматоз (жировое перерождение), при котором происходит замещение паренхимы поджелудочной железы (панкреатоцитов) на жировую ткань (адипоциты). Чаще встречается у лиц пожилого возраста и зрелых людей при сахарном диабете.
- Фиброз — диффузное замещение ткани пж соединительными структурами.
Диффузные изменения могут быть выраженными и умеренными. Умеренные диффузные изменения поджелудочной железы характерны для начальных стадий процесса фиброза/липоматоза, при которых ферментная недостаточность еще не наблюдается. Сопровождаются жалобами на тошноту после приема пищи, чувство дискомфорта, периодические боли в эпигастральной области, периодические расстройства стула. На УЗИ выявляется неравномерность эхо-плотности ПЖ, (сочетание участков повышения и понижения). Основной причиной умеренных диффузных изменений является панкреатит в лёгкой форме/отёк поджелудочной железы. Для предотвращения прогрессирования изменений назначается диета со стандартной консервативной терапией.
Выраженные диффузные изменения наблюдаются при более запущенных состояниях (чаще хронических заболеваниях) органа, протекающих с ферментативной недостаточность и сопровождаются расстройством пищеварения, белковой недостаточностью, снижением веса, нарушением общего состояния. Диффузные изменения, как правило, уже не обратимы. Лечение, кроме стандартной консервативной терапии предусматривает назначение заместительной ферментной терапии.
Принято считать, что диффузные изменения являются признаком наличия воспалительных заболеваний железы (острого/хронического панкреатита). На УЗИ обнаруживается диффузное/локальное увеличение размеров ПЖ, она имеет нечеткие неровные контуры, сниженную хогенность за счет развития выраженного отека, эхоструктура ткани неоднородна за счет появления гипоэхогенных участков, представляющих собой зоны некроза, имеет место расширение протока ПЖ, в некоторых случаях — псевдокисты. У пациентов пожилого возраста диффузные изменения могут быть признаком возрастного замещения нормальной ткани железы жировыми включениями с соединительной тканью.
Диета при диффузных изменения поджелудочной железы является важнейшим компонентом лечения во всех периодах различных заболеваний ПЖ. Лечебное питание строится на базе классической Диеты №5П и позволяет уменьшить стаз в протоках, подавить гиперферментацию в остром периоде и улучшить обменные процессы в ПЖ, восстановить ее функцию при хронической форме. При острых формах основными задачами диетотерапии являются: прекращение продуцирования панкреатического сока, что достигается голодом и строгим постельным режимом.
В первые дни больному показано только питье: отвар шиповника, чай некрепкий, минеральная щелочная вода (Боржоми, Ессентуки №17), кипяченая вода комнатной температуры небольшими порциями. Голод, как правило, в зависимости от состояния больного назначается на 1-3 дня. Далее, начинается расширение рациона питания с постепенным включением новых продуктов, увеличение объема пищи и ее калорийности при тщательном соблюдении механического/химического щажения железы.
Диета 5П имеет два варианта: первый вариант назначается после голодного периода при остром панкреатите или обострении хронического. Такой вариант диеты устраняет болевой синдром и обеспечивает максимальное щажение ПЖ. Питание в этом периоде низкокалорийное, не соответствующее физиологическим нормам (80 г белков, 40-60 г жиров и 200 г углеводов, калорийность на уровне 1500-1600 ккал/сутки) и может назначаться на период не более 4-6 дней. Приемы пищи до 6 раз в сутки, очень маленькими порциями (до 100 г).
Количество свободной жидкости — до 1,5-2,0 л, хлорида натрия 8-10 г. В рационе должны быть продукты полужидкой консистенции и лишь к 6-7 дню разрешается вводить полувязкие блюда. Панкреатическую секрецию меньше всего стимулирует углеводная пища, поэтому ее и включают в рацион сразу после голода — жидкие протертые каши, овощные отвары, слизистые несоленые супы, белый черствый хлеб/сухари, протертые компоты, некрепкий чай с сахаром, кисели из фруктового сока с ксилитом. Со 2-3 суток в рацион вводят в белковые продукты: паровой омлет из куриных яиц, творожную пасту, каши на разбавленном молоке, крем-суп из отварного мяса, суфле мясное/рыбное, паровые котлеты индейки, курицы, сливочное масло.
При улучшении пищеварительного процесса и уменьшении боли назначается второй вариант, который представляет собой физиологически полноценное питание (100-120 г белка,70 г жира и 350 г углеводов) на котором пациент с выраженными диффузными изменениями поджелудочной железы должен находится длительный период (6-12 месяцев). Пища готовится в отварном/паровом виде, блюда протираются, а позже — просто измельчаются. Питание дробное, небольшими порциями. В случаях недостаточного переваривания белкового компонента содержание белков на время уменьшают, при этом, увеличивают содержание углеводов. Полностью исключаются экстрактивные вещества/клетчатка (грибные рыбные, мясокостные бульоны, алкогольсодержащие напитки, жареные блюда, овощи/фрукты в сыром виде). Соль — до 6 г. Показано включение в рацион питания продуктов, ингибирующих протеолитические ферменты: яичный белок, картофель, овсяная крупа, соевые бобы.
В период ремиссии перечень продуктов расширяется, включаются уже в сыром виде овощи, как самостоятельные блюда, так в составе винегретов, салатов, гарниров. Супы готовят не протертыми, для улучшения вкуса используют соусы, приготовленные самостоятельно. В стадии ремиссии необходим прием минеральных вод средней минерализации курсом по 3 недели. При хроническом панкреатите диета соблюдается пожизненно.
Диета при диффузных изменениях поджелудочной железы предусматривает и разгрузочные дни один раз в неделю на продуктах, которые не противопоказаны (овсяный, творожный, творожно-фруктовый, рисово-компотный, арбузный, тыквенный). Для устранения нарушений пищеварения больным назначается Креон. В процесс лечения можно включать народные средства (напиток из цикория, отвар из лопуха, напиток из овса). При сочетанной патологии (холецистопанкреатит, гастрит, гастродуоденит) диетическое питание корректируется в соответствии с диетическим питанием при конкретном заболевании.
Разрешенные продукты
Диета при диффузных изменениях поджелудочной железы включает:
- Супы на бульонах из овощей с перетертыми и хорошо разваренными разрешёнными крупами, заправленные сливочным маслом, сметаной, сливками.
- Крупы (гречневая, манная, овсяная, рис), приготовленные на воде и доведенные до полу вязкой консистенции.
- Отварные/перетертые до состояния пюре кабачки, морковь, картофель, тыкву, цветную капусту, зеленый горошек, свеклу. Позже — сырую морковь/тыкву и огурцы в тертом виде, очищенные помидоры.
- Нежирную рыбу (сазан, судак, хек, треска, окунь, щука, минтай), приготовленную на пару/отварную куском или в виде котлет.
- Тощее красное мясо (говядину, телятину), мясо кролика, курицы в виде рубленных изделий (фрикадельки, котлеты, суфле, тефтели), приготовленных на пару. Отварную курицу/кролика можно готовить куском.
- Кисломолочные продукты низкой жирности. Молоко разрешается только добавлять в блюда. Сметану — в качестве приправы к блюдам, неострый сыр в тертом виде.
- Белковые омлеты (1 яйцо в день).
- Несвежий пшеничный хлеб, галетное печенье.
- Домашние соусы на овощном отваре с добавлением сметаны/молока.
- Фрукты — в остром периоде сладкие яблоки в печеном виде. Сухофрукты протертые. Позже — кисели, муссы, пастилу. В стадии ремиссии допускаются ограничено сырые фрукты/ягоды в протертом виде.
- После обострения жиры вводят очень осторожно, вначале — масло сливочное, а позже — подсолнечное рафинированное.