Кистозный фиброз поджелудочной железы
Причины фиброза поджелудочной железы и методы его лечения
При панкреатитах в поджелудочной железе появляются изменения, которые носят название фиброз поджелудочной железы.
Что такое фиброз
Поджелудочная железа состоит из тканей, разных по своему типу: стромы и паренхимы. Строма – это соединительнотканный каркас, она выполняет опорную функцию.
Паренхима представляет собой совокупность клеток, секретирующих панкреатический сок и гормоны поджелудочной железы. Воздействие неблагоприятных факторов на железу приводит к развитию воспаления и гибели клеток.
Отмершие участки паренхимы замещаются соединительной тканью. Если на месте железистой ткани появляется рубцовая, то речь идет о фиброзе, а если погибшие клетки замещает жировая ткань, то процесс носит название липоматоз.
Часто на месте некротизированных участков паренхимы появляется и рубцовая, и жировая ткань – такое состояние называется фибролипоматоз поджелудочной железы, оно больше характерно для людей с сахарным диабетом, поскольку это заболевание приводит к нарушению обмена веществ и развитию жировой инфильтрации органа.
Казалось бы, что в этом плохого? Проблема в том, что соединительная ткань не может секретировать гормоны и ферменты, поэтому образование на железе неизменно приводит к снижению функции органа. Кроме того, липоматоз и фиброз являются необратимыми процессами, то есть восстановить погибшую железистую ткань невозможно. В некоторых случаях разрастание соединительной ткани становится бесконтрольным, и это приводит к формированию опухоли – фибромы или липомы.
Если на месте железистой ткани появляется рубцовая, то речь идет о фиброзе, а если погибшие клетки замещает жировая ткань, то процесс носит название липоматоз.
Каковы причины фиброза
Обычно замещение железистой ткани соединительной наблюдается при воспалении поджелудочной железы – остром или хроническом панкреатите. Поэтому причины этих изменений практически те же, что и причины, приводящие к развитию панкреатита:
- Регулярное употребление большого количества алкоголя.
- Курение.
- Отравление (суррогатами алкоголя, низкокачественной алкогольной продукцией, химическими веществами).
- Заболевания желчевыводящих путей (желчнокаменная болезнь, холецистит) и 12-перстной кишки.
- Погрешности в питании.
- Инфекционные заболевания.
- Ожирение.
- Долгий прием некоторых медикаментозных препаратов.
- Постоянные стрессы.
- Наследственное заболевание муковисцидоз (наблюдается кистозный фиброз поджелудочной железы).
- Гиперактивность щитовидной железы.
В случае острого панкреатита возникает некроз больших участков органа, поэтому фиброз развивается быстро. При хроническом панкреатите воспалительные процессы в железе протекают вяло, из-за этого замещение железистой ткани соединительной происходит медленно, так что долгое время признаки патологического процесса отсутствуют.
Симптомы при фиброзе
Не все из перечисленных жалоб обязательно возникают при нарушении работы поджелудочной железы. Многое зависит от тяжести патологического процесса.
Симптомы могут быть следующие:
- боль в эпигастрии и левом подреберье либо опоясывающая боль в верхней половине живота, возникающая через 30 минут после еды (особенно жареной и жирной), через 3 – 4 часа после приема пищи или натощак;
- чувство тяжести после еды;
- отрыжка;
- тошнота;
- ухудшение аппетита;
- метеоризм и диарея;
- присутствие непереваренных остатков пищи в кале;
- снижение веса.
Стресс является одной из причин возникновения проблем с поджелудочной железой.
Если разрастание соединительной ткани носит очаговый характер и перерастает в фиброму, то наличие жалоб будет зависеть от размеров опухоли. Крупная фиброма сдавливает соседние органы и тем самым может вызывать, помимо болей, тошноту, рвоту или желтуху.
Диагностика фиброза
Пожалуй, самым доступным, легким, быстрым и безопасным методом диагностировать фиброзные патологические нарушения в поджелудочной железе является УЗИ. Железа имеет определенную плотность или эхогенность. Повышение эхогенности говорит об уплотнении железы за счет отека или разрастания соединительной ткани.
Если в заключении написано «диффузные нарушения», это значит, что маленькие участки образования равномерно расположены по всей поджелудочной железе. Словосочетание «очаговые изменения» означает, что в органе имеется только один участок, подвергшийся патологическим изменениям. Если очаг фиброза значительных размеров, то возникает подозрение на наличие доброкачественной опухоли – фибромы или липомы.
Регулярные боли в верхней половине живота – один из основных признаков фиброза поджелудочной железы.
Чтобы определить, как сильно данная болезнь сказалась на функции поджелудочной железы, врач может назначить анализ кала на копрологию. Наличие непереваренных мышечных волокон, крахмала и жиров говорит о недостаточности ферментов поджелудочной железы. При необходимости проводятся и другие анализы, позволяющие дать оценку работе этого органа:
- определение концентрации ферментов в дуоденальном содержимом;
- проба Ласуса и другие.
Терапия заболевания
Строго говоря, фиброз, липоматоз и фибролипоматоз не являются самостоятельными заболеваниями. Эти термины описывают патологические процессы в железе, которые лежат в основе хронического панкреатита. Если УЗИ выявило образование, но при этом никаких жалоб нет, то прогноз очень хороший. Это говорит о том, что утрачена лишь маленькая часть железистой ткани, остальные клетки взяли функцию на себя и компенсировали эту потерю. Поэтому обычно не требуется никакого медикаментозного лечения, необходимо просто внести изменения в свой образ жизни:
- отказаться от алкоголя и курения;
- соблюдать режим дня;
- заниматься умеренной физической активностью;
- сократить употребление бульонов, консервов, жирной, жареной, копченой и острой пищи;
- питаться часто, но небольшими порциями;
- избавиться от лишнего веса, если таковой имеется.
Появление жалоб говорит о том, что оставшиеся клетки поджелудочной железы не справляются с нагрузкой, или же о том, что причина возникновения фиброза не устранена и он прогрессирует.
При отсутствии жалоб при фиброзе медикаментозного лечения не требуется, достаточно просто изменить образ жизни.
Поэтому необходимо максимально снизить нагрузку на орган. Щадящие диеты, разработанные специально с этой целью, назначает лечащий врач. Однако коррекции питания недостаточно, лечение также подразумевает устранение других возможных причин, например вирусной инфекции, заболеваний желчевыводящих путей или 12-перстной кишки. Для этого применяются соответствующие лекарственные средства (противовоспалительные, спазмолитики, противовирусные, антибактериальные, антациды и другие).
Чтобы снять часть нагрузки с поджелудочной железы и улучшить пищеварение используются ферментные препараты. В более тяжелых случаях проводится хирургическое вмешательство.
В случае наличия фибромы маленьких и средних размеров проводится консервативное лечение и динамическое наблюдение, поскольку эта опухоль доброкачественная и не дает метастазов. Удаление фибромы осуществляется при слишком активном росте и достижении больших размеров.
Конечно же, болезнь лучше предотвратить, чем лечить. Обнаружить такую патологию на начальных этапах удается редко лишь потому, что многие не проходят плановых обследований и не обращаются за помощью до тех пор, пока не появятся первые симптомы.
Фиброз поджелудочной железы: симптомы, диагностика, лечение, прогноз
Постепенное превращение нормальных клеток поджелудочной железы в соединительную ткань именуется фиброзом. Это состояние не является отдельной патологией. Оно возникает в результате прогрессирования других заболеваний. Например, изменения в паренхиме органа часто происходят по причине хронического воспалительного процесса (панкреатита). Фиброз поджелудочной железы может поражать разные ее участки.
Особенности патологии
Это заболевание диагностируется довольно часто. Оно является следствием осложнения длительно протекающего хронического нарушения функций органа. Замена здоровых тканей соединительными при фиброзе поджелудочной железы отрицательно сказывается на ее деятельности. Происходит постепенное угнетение производства панкреатических ферментов – веществ, принимающих активное участие в процессе пищеварения.
Данная патология относится к необратимым состояниям. Однако при соблюдении всех советов доктора и грамотной терапии пациент может замедлить прогрессирование недуга. Игнорирование рекомендаций и нерегулярный прием медикаментов ухудшают ситуацию. За последние несколько лет количество больных, страдающих фиброзом поджелудочной железы, значительно увеличилось. Эта тенденция связана с учащением случаев хронической и острой формы панкреатита, который приводит к развитию осложнения.
Проводилось немало медицинских исследований, которые показали, что у индивидов, систематически употребляющих спиртное, примерно через 15 лет возникают сбои в работе данного органа. У людей, склонных к алкоголизму, происходит замещение здоровых тканей на соединительные. При неправильном образе жизни патология способна привести к смертельному исходу.
Типы заболевания
Существует несколько разновидностей недуга:
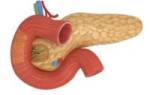
- Кистозный фиброз. Характеризуется формированием доброкачественной опухоли в протоках органа. На первом этапе заболевание не имеет ярко выраженных симптомов. По мере развития патологии у человека проявляются ее признаки. Поврежденный орган производит густой панкреатический сок, содержащий огромное количество ферментов. Киста не дает этому секрету проникать в кишечник, в результате чего пищеварение нарушается.
- При диффузном фиброзе патологический процесс распространяется по всем участкам органа. При отсутствии терапии поджелудочная железа поражается полностью. Недуг сопровождается снижением производства ферментов. Такое заболевание характеризуется яркой клинической картиной, протекает тяжело.
Кроме того, существуют и другие типы недуга. Например, при наличии соединительной ткани в одной области органа диагностируется фиброма. Это опухоль имеет доброкачественный характер. Она не склонна к быстрому росту и формированию метастаз. Как правило, новообразование не ухудшает качество жизни пациента (за исключением тех случаев, когда фиброма становится крупной и давит на близко расположенные сосуды, органы). У некоторых больных здоровые ткани заменяются фиброзными и жировыми. Тогда специалисты ставят диагноз «фибролипоматоз».
Причины, способствующие развитию патологии
Данный недуг обычно не возникает на фоне полного здоровья. Ему предшествует длительный процесс хронического воспаления или острый панкреатит, приводящий к омертвению тканей. Такое состояние может развиваться вод воздействием следующих факторов:
- Наличие ожирения.
- Курение.
- Употребление большого количества алкоголя.
Основные признаки недуга
Даже при наличии больших участков поражения и замещения здоровых тканей соединительными симптомы фиброза поджелудочной железы у пациента отсутствуют. Специфических проявлений этой патологии нет. Однако на вероятность ее развития указывают признаки воспалительного процесса, например:
- Частые приступы отрыжки воздухом.
- Повышенная температура.
- Чувство тошноты.
- Приступы рвоты и икоты.
- Метеоризм.
- Дискомфорт в области брюшины, который не имеет четкой локализации.
- Чувство сухости в ротовой полости.
- Утрата аппетита и сильное похудание.
- Частый, водянистый стул до восьми раз за день. При проведении лабораторных анализов каловых масс в них обнаруживается значительное количество непереваренных липидов.
Дополнительные признаки патологии
У большинства пациентов, страдающих этим недугом, наблюдаются проявления, указывающие на сбои в процессе углеводного обмена. Около тридцати процентов больных со временем обнаруживают у себя симптоматику, характерную для диабета. Фиброз головки поджелудочной железы приводит к развитию склеротических изменений на этом участке органа, результатом которых является нарушение оттока желчи и желтуха механического типа.
Диагностические мероприятия
При подозрении на наличие недуга пациенту необходимо обратиться к специалисту – гастроэнтерологу. Сначала проводится осмотр больного. Симптомы фиброза поджелудочной железы, которые можно заменить внешне, – это выраженный дефицит массы тела, сухость поверхности языка и кожных покровов, красный оттенок лица, синюшные пятна в области брюшины. Кроме того, врач осуществляет пальпацию органа, лабораторные анализы биологического материала. О наличии заболевания свидетельствует понижение активности ферментов, недостаточное содержание белка в крови. Необходимо также провести ультразвуковое исследование.
В процессе такой диагностики обнаруживается повышенная эхогенность органа, увеличение Вирсунгова протока, неоднородность структуры тканей, уменьшение их объема. Если удалось заметить признаки фиброза поджелудочной железы на УЗИ, для подтверждения диагноза рекомендуется компьютерная томография. Бывают случаи, когда эта методика не дает специалисту нужной информации. Тогда доктор выполняет биопсию органа.
Медикаментозная терапия
Пациентам с фиброзом ткани поджелудочной железы назначаются следующие группы препаратов:
- Средства, устраняющие спазм («Дротаверин»).
- Медикаменты, останавливающие рвотные позывы («Метоклопрамид»).
- Нестероидные лекарства, обладающие противовоспалительным действием («Диклофенак»).
- Ферменты для улучшения процесса пищеварения («Креон», «Пангрол»).
Разумеется, все указанные медикаменты следует употреблять только по назначению специалиста.
Хирургического вмешательства данное заболевание, как правило, не требует. В исключительных случаях (когда ткань, пораженная фиброзом, трансформируется в опухоль) доктор ведет регулярное наблюдение за пациентом, и, если новообразование стало стремительно расти, проводится его удаление.
Рекомендации по питанию
Диета – важное условие для поддержания хорошего самочувствия человека с фиброзом поджелудочной железы. При хроническом воспалении органа его функции нарушаются. Возникают сбои в процессе пищеварения. Употребление тяжелой, жирной еды вызывает дискомфорт в области брюшины, тошноту, приступы рвоты, отрыжку и газообразование. Пациенту следует изменить свой рацион. Нужно отказаться от продуктов, содержащих большое количество липидов, блюд, стимулирующих выделение панкреатического сока (солений, маринадов и приправ, мясного бульона, копченостей, жареного). Больному рекомендуется есть до 5 раз в день, малыми порциями, чтобы снизить нагрузку на пораженный орган.
Кроме того, человеку, страдающему этой патологией, следует исключить:
- Жирную молочную продукцию (сметану, сливки, сгущенку).
- Консервы, полуфабрикаты и фастфуд.
- Липиды животного происхождения (сало, бекон).
- Сдобу, десерты (пирожные, торты, шоколад, пирожки, мороженое).
- Алкогольные напитки.
- Крепко заваренный чай, кофе, газированную воду, какао.
- Ягоды и фрукты с кислым вкусом.
- Чеснок, лук.
Диета при фиброзе поджелудочной железы должна включать в себя такие продукты:
- Овощи (тыкву, баклажаны, репу, морковку, огурцы, картошку, цветную капусту).
- Плоды (клубнику, киви, сладкие яблоки, манго, дыни и арбузы).
- Рисовую, гречневую и манную крупу, овсяные хлопья.
- Постные разновидности мяса (крольчатину, говядину, курятину, индейку).
- Тощую рыбу.
- Некислые молочные продукты с пониженным содержанием липидов.
Пациентам не рекомендуется употреблять слишком горячие или чересчур холодные блюда. Пищу лучше запекать, готовить на пару, варить, измельчать при помощи блендера. Сладости допустимы в минимальных количествах 1 раз в день.
Нетрадиционные способы терапии
При фиброзе поджелудочной железы лечение народными средствами предполагает использование следующих целебных растений:
- Корни девясила.
- Овес.
- Фенхель.
- Мята перечная.
Народные средства не должны использоваться в качестве основного метода терапии. Перед их применением необходимо проконсультироваться со специалистом.
Как предотвратить развитие патологии?
Основным способом профилактики фиброза поджелудочной железы является регулярное наблюдение за состоянием органа. Кроме того, необходимо исключить факторы, которые могут привести к ухудшению ее функций. Это курение, употребление алкогольной продукции и пищи, содержащей большое количество липидов. Воспалительный процесс в поджелудочной железе, как известно, возникает из-за пагубных привычек. Кроме того, необходимо проводить своевременную и грамотную терапию патологий, которые могут провоцировать развитие фиброза (например, нарушений работы желчного пузыря).
Прогноз
К сожалению, методов лечения, которые способны полностью восстановить поврежденный орган, не существует. Медикаментозные средства и народные способы терапии не трансформируют соединительную ткань в паренхиму. Этот процесс невозможен. Пациенты часто задают специалистам вопрос о перспективах при таком заболевании, как фиброз поджелудочной железы, прогнозе. Сколько живут с подобной патологией? Однозначно ответить в данном случае нельзя. Прогноз определяется такими факторами, как особенности функционирования поврежденного органа, распространение очагов поражения, индивидуальные характеристики пациента (например, наличие или отсутствие пагубных привычек). Строгое соблюдение всех рекомендаций доктора дает больному шанс на нормальную и долгую жизнь.
Чтобы избежать рецидива хронического воспаления в поджелудочной железе (панкреатита), следует полностью исключить курение и употребление спиртосодержащей продукции. При обострениях недуга необходимо принимать прописанные врачом медикаменты (средства для устранения спазмов, препараты для улучшения процесса пищеварения и так далее).
Изменения в структуре органа сами по себе не приводят к летальному исходу. Однако чтобы избежать осложнений, необходимо регулярно проходить осмотры, ультразвуковую диагностику поджелудочной железы, соблюдать рекомендации гастроэнтерологов.
Кистозный фиброз поджелудочной железы (муковисцидоз)
Аутосомно-рециссивное заболевание, вызванное мутацией гена в 7-й хромосоме, основная функция которого регулирование транспорта воды и солеи, особенно хлоридов, через клеточные оболочки посредством особого белка — муковисцидозного трансмембранного регулятора (CFTR).
Должен присутствовать хотя бы один характерный клинический симптом (респираторный, повышенная потливость, гастроинтестинальный), или сиблинги с кистозным фиброзом, или положительный неонатальный скрининг и хлориды в потовой жидкости ^ 60 мэкв/л, или присутствие 2 МВТР-генов, или
положительная разница назального трансмембранного потенциала.
Тест количественного пилокарпинового ионофореза пота (правильно выполненный)
Значительная концентрация хлоридов в поте (> 60 мэкв/л) постоянно наблюдается при кистозном фиброзе. Увеличенное содержание натрия (> 60 мэкв/л) или повышенное в меньшей степени; калий определяется практически у всех гомозиготов, в 3-5 раз выше, чем у здоровых лиц или пациентов с другими заболеваниями. Определяются с момента рождения до смерти, и степень нарушения не зависит от выраженности заболевания или вовлечения в патологический процесс органа. Ч/С составляет 98% / 83%; ПЦПР — 93%. Объем пота не увеличен.
Хлориды пота: 40-59 мэкв/л, этот уровень считается пограничным и требует дальнейшего исследования. Показатель 50 мэкв/л — количественный показатель хлоридов в поте. Электропроводность составляет примерно 15 мэкв/л, что выше, чем концентрация в поте.
Концентрация хлоридов в поте
> 60 мэкв/л при 2-кратном измерении имеет чувствительность 90% с характерными клиническими проявлениями или в семейном анамнезе и подтверждает диагноз кистозного фиброза.
Интерпретация результатов
Тестирование пота чревато многочисленными техническими и лабораторными ошибками, поэтому тесты следует дублировать хотя бы дважды и в разные дни, для исследования беря > 100 мг пота.
Показатели у здоровых лиц могут быть повышены, как у больных фиброзным кистозом, и повышение это быстрое (например, при выполнении физических упражнений, высокой температуре), но пилокарпиновая стимуляция не вызывает увеличения потоотделения.
Минералокортикоиды уменьшают концентрацию натрия в поте примерно на 50% у здоровых и на 10- 20% — при кистозном фиброзе, в последнем случае конечная концентрация натрия значительно превышает норму.
Повышение
Эндокринные нарушения (например, нелеченная надпочечниковая недостаточность, гипо- тиреоидизм, резистентность к вазопрессину, диабет, семейный гипопаратиреоидизм, псевдогипоальдостеронизм).
Метаболические нарушения (например, нарушения питания, болезнь накопления гликогена I типа, мукополисахаридоз IH или IS, фукосидоз).
Мочеполовые нарушения (например, синдром Клинефельтера, нефроз).
Аллерго-иммунологические заболевания (например, гипогаммаглобулинемия, продолжительные
инфузии простагландина Е1, атопический дерматит).
Нейропсихические заболевания (например, анорексия).
Другие (например, эктодермальная дисплазия, дефицит Г-6-ФДГ).
- Лабораторные изменения, вторичные по отношению к осложнениям, которые также предполагают диагноз кистозного фиброза.
- Хронические заболевания легких (особенно верхних долей) со снижением р02, повышением С02, метаболический алкалоз, тяжелая рецидивирующая инфекция, легочное сердце, также назальные полипы, пансинусит; отсутствие изменений при рентгенологическом исследовании синуса в значительной степени исключает кистозный фиброз.
- При бронхопульмональном лаваже обычно обнаруживают повышенное содержание полиморфноядерных лейкоцитов (для сравнения: >50% при кистозном фиброзе и 3% у здоровых) со значительным увеличением абсолютного количества нейтрофилов, что достоверно указывает на кистозный фиброз даже при отсутствии патогенов.
- Бактериологическое исследование предполагает специальные техники. У 25% детей до 1 года выявляют Staphylococcus aureus и pseudomonas в 20% посевов из респираторного тракта; у взрослых pseudomonas дает рост в 80% случаев и S. aureus — в 20%. Н. influenzae обнаруживают в 3,4% посевов. Pseudomonas aeruginosa значительно чаще обнаруживается после лечения стафилококковой инфекции, специфические идентификационные тесты и тесты по предположение необходимо выполнить при P. auruginosa. Определение инфекции Р. cepacia более значимо у де. тей после годовалого возраста. Увеличение антител в сыворотке против Р. aeruginosa может документировать предполагаемую инфекцию при отрицательных результатах посева.
Хронический или острый рецидивирующий панкреатит.
- Недостаточность поджелудочной железы: до годовалого возраста > 90%; у взрослых — 95%. Нарушение белкового питания, гипопротеинемия; нарушение мальабсорбции жира с дефицитом витамина В в фекалиях и дуоденальном содержимом указывает на недостаток переработки трипсином желатина; информативный тест до 4-летнего возраста; уменьшение выработки химотрип- сина.
- Измененная толерантность к глюкозе у 40% больных глюкозурией и гипергликемия в 8% случаем предшествуют развитию диабета.
- Заболевания печени, включающие цирроз, жировую печень, стриктуру билиарного тракта, холелитиаз и т. д. в ^ 5% случаев. Неонатальный холестаз у ^ 20% детей с этой патологией может сохраняться месяцами.
- Мекониевая непроходимость в младенчестве причина неонатальной интестинальный обструкции; выявляется при рождении у 8% детей данной группы. Почти у всех детей разовьется клиническая картина кистозного фиброза.
- Возросшая частота рака желудочно-кишечного тракта.
Синдром потери солей
- Гипохлоремическии метаболический алкалоз и гипокалиемия вследствие излишней потери электролитов с потом и стулом.
- Острое истощение солей.
Последствия аномалий мочеполового тракта
- Аспермия в 98 /о случаев вследствие обструктивных изменении в семявыносящих протоках и при эпидидимите, подтвержденная тестикулярной биопсией.
Сывороточные хлориды, натрий, калий, кальций и фосфаты в пределах нормы до развития осложнений (например, хронические заболевания легких с накоплением С02, а массивная потеря солей при обильном потоотделении может вызывать гипокалиемию). Электролиты в моче в норме.
В слюне подчелюстной железы незначительное увеличение хлоридов и натрия, но не калия,
значительное превышение норм препятствует диагностическому применению.
Слюна подчелюстной железы мутная, с увеличеннымсодержанием кальция, общего белка и амилазы.
Эти изменения обычно не обнаруживаются в слюне из околоушной железы.
Электрофорез сывороточных белков обнаруживает увеличение содержания IgG и IgA при
прогрессировании легочного заболевания, заметного повышения IgM и IgD нет.
Сывороточный альбумин часто понижен (вследствие гемодилюции при развитии легочного сердца;
может быть выявлен до клинически значимого вовлечения сердца в патологию).
- ДНК-генотипирование (использование крови для анализа или скарификация слизистой щеки) для подтверждения диагноза, основанное на двух мутациях, высокоспецифично, но не отличается чувствительностью. Предполагается диагноз кистозного фиброза, но отсутствие генных мутации не исключает кистозного фиброза из-за большого количества аллелей. У значительного количества больных кистозным фиброзом не удается определить генные мутации. Исследование следует ш выполнять, если у потовых тестов пограничные значения или отрицательные. Можно также | использовать для выявления носительства.
Генотип может быть ассоциирован со степенью выраженности заболевания. Генотип не может быть, использован в качестве единственного диагностического критерия кистозного фиброза.
Превалирование 25 наиболее часто встречающихся генов в панели зависит от популяционной группы:
- Неонатальный скрининг с использованием сухих фильтров для измерения иммунореактивного трипсина применяют для подтверждения потовых тестов или генотипирования. Норма отмечена примерно у 15% младенцев, увеличение ложно-отрицательных значений при мекониевой непроходимости. Врачи не могут поставить диагноз кистозного фиброза у 30% детей до конца первого года жизни.
- Пренатальное исследование проб хорионических ворсин в первом триместре или полученных при амниоцентезе во втором или третьем триместрах: > 1000 мутаций гена CFTR (регулятор трансмебранной проводимости при кистозном фиброзе), но только 25 подсчитывается примерно у 90% носителей. 52% гомозиготны по AF508 и 36% гетерозиготны по дЕ508/другие мутации.
- Измерение разницы электрического назального потенциала может быть надежнее, чем потовые тесты, но значительно сложнее: -46 mV у больных и -19 mV у здоровых.
Фиброз поджелудочной железы
Фиброз поджелудочной железы – диффузное пери- и интралобулярное замещение здоровой функционирующей ткани поджелудочной железы соединительнотканными очагами. Основными симптомами являются выраженная экзокринная (нарушение пищеварения, снижение веса, диарея) и эндокринная недостаточность органа (нарушение углеводного обмена). Диагностика включает проведение лабораторных исследований, УЗИ поджелудочной железы, КТ, биопсии. Лечение направлено на коррекцию внешнесекреторной недостаточности (ферментные препараты), гипергликемии. Прогноз неблагоприятный: полное излечение невозможно, при адекватной терапии достижима компенсация панкреатической недостаточности.
Общие сведения
Фиброз поджелудочной железы – клинико-морфологическая форма хронического воспалительного процесса панкреас, являющаяся исходом, завершающим этапом течения основного заболевания. Распространенность фиброза поджелудочной железы неуклонно растет в связи с увеличивающейся частотой острых и хронических панкреатитов; данная патология диагностируется более чем у 40% пациентов с заболеваниями панкреас. При злоупотреблении спиртными напитками полное замещение паренхимы поджелудочной железы фиброзной тканью развивается в течение 15-20 лет, что приводит к инвалидизации и летальному исходу. Росту заболеваемости способствует неэффективное лечение основной патологии, несоблюдение пациентами рекомендаций, зачастую – продолжение алкоголизации. Лечением фиброза поджелудочной железы занимаются специалисты в области гастроэнтерологии, терапии, хирургии.
Причины фиброза поджелудочной железы
Основной причиной развития фиброза поджелудочной железы является хронический панкреатит. Специалистами доказано, что очаги замещения функционирующих элементов соединительной тканью формируются в периоды обострения воспаления, и их распространенность зависит от стажа заболевания. К рецидивированию основной патологии и прогрессированию фиброза поджелудочной железы чаще всего приводит употребление алкоголя, но способствуют и такие факторы, как обилие в рационе жирной пищи, недостаток витаминов и антиоксидантов, микроэлементов. Важную роль в развитии фиброза играет табакокурение, которое нарушает секрецию бикарбонатов поджелудочной железой и предрасполагает к разрастанию соединительной ткани.
Фиброз поджелудочной железы также может развиваться при заболеваниях, сопровождающихся повышением давления в протоковой системе панкреас (при патологии желчевыводящих путей и желчного пузыря): панкреатическая гипертензия приводит к нарушению целостности протоков, повреждению паренхимы, воспалению. К редким причинам фиброза поджелудочной железы относят гиперлипидемию, муковисцидоз, воздействие токсических веществ (в том числе лекарственных препаратов: гипотиазида, ацетилсалициловой кислоты и других), травмы.
Независимо от провоцирующих факторов, фиброз поджелудочной железы является следствием аутолиза ее паренхимы при активации протеолитических ферментов, отека, некроза и инфильтрации. Патогенез заболевания при воздействии алкоголя имеет особенности: в результате алкогольного повреждения снижается содержание в панкреатическом соке бикарбонатов и повышается уровень белка, вследствие чего белковые преципитаты в виде пробок обтурируют мелкие протоки, создавая условия для формирования фиброза поджелудочной железы.
Симптомы фиброза поджелудочной железы
Клиническая картина фиброза поджелудочной железы определяется внешнесекреторной недостаточностью (снижением секреции ферментов, бикарбонатов и уменьшением объема панкреатического сока) и нарушением углеводного обмена. Объем продуцируемых ферментов снижается на 80-90% и более, поэтому симптомы экзокринной недостаточности при фиброзе поджелудочной железы выражены существенно: снижается масса тела, имеет место диарея до восьми раз в сутки (при приеме ферментных препаратов и соблюдении пациентом диеты данный признак может быть менее выраженным или даже отсутствовать), стеаторея. Вследствие нарушения секреции бикарбонатов снижается интрадуоденальный уровень рН, что приводит к активации цАМФ клеток кишечной стенки и секреторной диарее: наблюдается водянистый стул. Снижение массы тела вызвано не только нарушением переваривания пищи и ее всасывания в кишечнике, но и ограничением ее объема при болевом синдроме. Длительная стеаторея при фиброзе поджелудочной железы приводит к дефициту жирорастворимых витаминов (К, А, Е, D), что проявляется нарушением адаптации зрения в условиях темноты, повышенной кровоточивостью, развитием остеопороза.
У подавляющего большинства пациентов имеет место нарушение углеводного обмена, а у двух третей – признаки сахарного диабета (сухость во рту, жажда, общая слабость, кожный зуд, сонливость). Поскольку фиброзные изменения затрагивают все клетки островкового аппарата железы, снижается секреция и инсулина, и глюкагона. Диабет при фиброзе поджелудочной железы редко сопровождается гипогликемическими состояниями, кетоацидозом, ангиопатией.
Диагностика фиброза поджелудочной железы
Консультация гастроэнтеролога при фиброзе поджелудочной железы позволяет выявить некоторые объективные признаки патологии: дистрофические изменения (вплоть до кахексии), сухость кожи, языка, цианоз, покраснение лица, атрофию подкожной клетчатки в области проекции панкреас. Поджелудочная железа пальпируется в виде плотного тяжа. В лабораторных анализах определяется выраженное уменьшение содержания белка крови, снижение альбумино-глобулинового коэффициента. Активность панкреатических ферментов, в том числе амилазы, низкая (это неблагоприятный признак, свидетельствующий о тотальном поражении поджелудочной железы).
Важный метод диагностики фиброза поджелудочной железы – ультразвуковое исследование органов брюшной полости (УЗИ брюшной полости). Определяется диффузное повышение эхогенности органа, структура неоднородная, размеры уменьшены; возможно выявление расширения вирсунгова протока. Более информативна эндоскопическая ультросонография, которая позволяет выявить линейные тяжистые включения разной протяженности и формы, бугристость контуров, гиперэхогенность паренхимы. При проведении ЭРХПГ выявляются изменения протокового аппарата, вызванные образованием рубцов.
Для подтверждения диагноза может проводиться КТ поджелудочной железы. Если данный метод диагностики не дает необходимой информации, выполняется биопсия поджелудочной железы, которая является «золотым стандартом» диагностики фиброза поджелудочной железы и позволяет получить достоверные данные о морфологических изменениях органа.
Лечение фиброза поджелудочной железы
Лечение фиброза поджелудочной железы направлено на восполнение внешне- и внутрисекреторной недостаточности. Назначается диета № 5п, включающая стимулирующие секрецию ферментов блюда, продукты с высоким содержанием белка. Ограничиваются легкоусвояемые углеводы. При выраженной кахексии питание парентеральное. Этиотропное лечение заключается в устранении причин патологии (исключение употребления алкоголя, проведение холецистэктомии при желчнокаменной болезни, хирургическое лечение папиллостеноза и т. д.).
С целью замещения экзокринной недостаточности назначаются ферментные препараты: панкреатин, липаза и другие. При абсолютной недостаточности поджелудочной железы данные препараты применяются постоянно в максимальных дозировках. Критериями эффективности заместительной терапии являются прекращение снижения массы тела, снижение диспепсических явлений, устранение диареи. Коррекция нарушений углеводного обмена проводится пероральными сахароснижающими препаратами; крайне редко требуется инсулинотерапия. Вне эпизодов обострения основного заболевания показано санаторно-курортное лечение.
При выраженном болевом синдроме, неэффективности консервативной терапии, стремительном снижении веса, частых рецидивах панкреатита проводится хирургическое лечение фиброза (резекция поджелудочной железы в различных объемах).
Прогноз и профилактика фиброза поджелудочной железы
Прогноз при фиброзе поджелудочной железы определяется объемом функционирующей ткани, а также соблюдением пациентом рекомендованного лечения. При полном пожизненном отказе от алкоголя, правильном применении ферментных препаратов возможно длительное течение заболевания без существенного прогрессирования. Однако не существует методов, позволяющих устранить фиброз.
Профилактика патологии заключается в отказе от алкоголя, своевременном лечении заболеваний, которые могут стать причиной фиброза поджелудочной железы. Пациенты с диагностированным фиброзом подлежат диспансеризации. Дважды в год необходимо профилактическое обследование с оценкой наличия или отсутствия прогрессирования и проведением коррекции терапии (при необходимости).
ВСЁ ПРО МЕДИЦИНУ
Муковисцидоз (кистофиброз поджелудочной железы)
Муковисцидоз (кистофиброз поджелудочной железы) – системное наследственное заболевание, при котором поражаются экзокринные железы. Причиной муковисцидоза является генная мутация, передающаяся по аутосомно – рециссивному типу.
Выделяют следующие основные формы муковисцидоза:
– смешанная (легочно-кишечная, 75-80%)
– респираторная (15-20%)
– кишечная (5%).
Смешанная форма является наиболее тяжелым проявлением муковисцедоза. С первых недель жизни отмечаются повторные тяжелые бронхиты и пневмонии с затяжным течением, постоянный кашель, нередко коклюшепобный, с вязкой мокротой, кишечные нарушения и расстройства питания. Нарушения бронхиальной проводимости является неотъемлемой частью бронхо-легочных изменений. Нарушение процесса самоочищения приводит к закупорке бронхиол и мелких бронхов. Типичными изменениями являются постоянные разноколиберные хрипы, которые выслушиваются обычно с двух сторон. Перкуторный звук носит коробочный оттенок.
Рентгенологическая картина характеризуется распространенностью и большой пестротой легочных изменений. Сочетание эмфиземы и резко усиленного и деформированного легочного рисунка даже вне обострения создает довольно типичную картину.
При бронхологическом исследовании выявляются распространенные бронхиальные деформации имеющие ряд типичных для муковисцидоза признаков: каплевидные бронхоэктазы, изменения хода бронхов, а также четкообразная неравномерность просвета бронхов III-VI порядка. При исследовании функции внешнего дыхания обычно наблюдаются выраженные обструктивные нарушения.
При длительном течении муковисцедоза почти постоянно наблюдаются поражения носоглотки, аденоиды, полипы носа. Почти у всех детей обнаруживается синусит, клиническим проявлением которого являются обильная секреция, головные боли, гнусавость голоса.
Клиническая симптоматика кишечного синдрома складывается из симптомов нарушения функций поджелудочной железы и кишечника. В кишечнике возникают гнилостные процессы, сопровождающиеся накоплением газов, в результате чего живот постоянно вздут. Характерен обильный, жирный, замазкообразный стул с неприятным гнилостным запахом, что иногда позволяет заподозрить муковисцидоз уже при первом осмотре больного.
Микониальный илеус развивается у 10-15% больных в периоде новорожденности. В первые дни жизни ребенка появляютсясимптомы кишечной непроходимости: рвота с примесью желчи, неотхождение мекония, увеличение живота. Весьма опасным осложнением является мекониевый перитонит. Мекониальный илеус принято считать проявлением тяжелой формы муковисцедоза.
Лечение муковисцидоза
Диета больного муковисцидозом должна соответствовать возрасту, содержать повышенное на 10-15% количество белка и нормальное количество жиров и углеводов. При этом в рацион включают только легко усваиваемые жиры (сливочное и растительное масло). Пища не должна содержать грубую клетчатку. У детей с вторичной лактазной недостаточностью исключают молоко. При выраженном кишечном синдроме и симптомах, обусловленных недостаточностью различных витаминов, парентерально назначают витамины.
При кишечном синдроме с заместительной целью применяют ферментные препараты: пациентам с муковисцидозом необходимо принимать новые микросферические ферменты с кислотоустойчивой оболочкой – Креон или Панцитрат, которые эффективнее таких известных форм, как панзинорм, мезим-форте, фестал. Препараты принимаются в течение всей жизни, с каждым приемом пищи.Доза фермента зависит от тяжести заболевания и подбирается индивидуально. Критериями достаточности дозы являются исчезновение болей в животе, нормализация стула, отсутствие нейтрального жира при копрологическом исследовании, нормализация веса. Ферментные препараты принимают во время еды.
Лечение легочного синдрома включает мероприятия по уменьшению вязкости мокроты и улучшению дренажа бронхов, антибактериальную терапию, борьбу с интоксикацией и гипоксией, гиповитаминозом, сердечной недостаточностью. Для уменьшения вязкости мокроты применяют ингаляции ферментных препаратов (химопсина, химотрипсина, кристаллического фибринолизина) или муколитических препаратов, ацетилцистеина, мукосольвина. С целью разжижения мокроты ацетилцистеин и мукосольвин можно назначать внутримышечно, а мукосольвин также и внутрь. Более слабый разжижающий эффект оказывают бромгексин и мукалтин. Для улучшения дренажа бронхов проводят вибрационный массаж грудной клетки, лечебную гимнастику, постуральный дренаж, v детей раннего возраста мокроту удаляют электроотсосом.
При обострении легочного процесса назначают антибактериальную терапию сроком не менее чем на 3-4 нед. Антибиотики подбирают с учетом антибиотикограммы, но если это исследование провести невозможно, то основываются на том, что наиболее часто возбудителями воспалительного процесса в легких у больных М. являются стафилококк и синегнойная палочка. Одновременно с антибиотиками используют противогрибковые (нистатин, чеворин) и антигистаминные препараты. В период обострения проводят также УВЧ-, СВЧ-терапию. а затем электрофорез препаратов пода и магния (препараты кальция противопоказаны, т.к. они усиливают пневмосклероз); назначают поливитамины, для уменьшения легочной гипертензии – эуфиллин по 7-10 мг/кг массы тела в сутки внутрь (дозу делят на 3 приема) в течение 4-5 нед. от начала обострения. Показаны препараты, улучшающие метаболизм миокарда: оротат калия, кокарбоксилаза. При декомпенсации легочного сердца применяют сердечные гликозиды (дигоксин), глюкокортикоиды (по 1-1,5 мг/кг в сутки в пересчете на преднизолон с учетом суточного ритма надпочечников в течение 3-4 нед.). Глюкокортикоиды в такой же дозе назначают и при быстром прогрессировании пневмосклероза, а при хронической надпочечниковой недостаточности, развившейся в результате гнойной интоксикации и гипоксии, – в дозе 0,4 мг/кг в сутки по преднизолону с учетом суточного ритма.
Дети, больные муковисцидозом, находятся под диспансерным наблюдением участкового врача и пульмонолога, т. к., несмотря на генерализацию процесса и изменения во многих органах и системах, поражение органов дыхания отмечается у большинства больных и именно оно определяет тяжесть и прогноз заболевания. Родители должны быть обучены уходу за больным и таким методам лечения, как массаж, лечебная гимнастика, аэрозольтерапия. Задачами диспансерного наблюдения являются контроль за функциональным состоянием бронхолегочной, сердечно-сосудистой систем, желудочно-кишечного тракта, почек, печени и правильностью дозы ферментных препаратов, своевременное лечение при обострении заболевания, проведение общеукрепляющей терапии, в периоде ремиссии – санация очагов хронической инфекции. Лечение осуществляют амбулаторно и в домашних условиях, где ребенку может быть обеспечен индивидуальный уход и исключена реинфекция. Лишь при тяжелом состоянии или наличии осложнений показана госпитализация. Интенсивную терапию проводят больным с дыхательной недостаточностью II-III степени, с декомпенсацией легочного сердца, с плевральными осложнениями, деструкцией легких, кровохарканьем Оперативное вмешательство показано при мекониальной непроходимости, при отсутствии эффекта от консервативной терапии при кишечной непроходимости у детей более старшего возраста, иногда при деструкции в легких. При бронхоэктазах хирургическое лечение не рекомендуется, т.к. процесс всегда распространенный.
Больные муковисцидозом дети получают все лекарства для амбулаторного лечения бесплатно.
Детям с легкими и среднетяжелыми кишечными формами М. показано санаторное лечение. Для детей с легочной формой М. полезно санаторное лечение, если есть возможность создать специальные группы. Больных М. рекомендуется направлять в местные санатории. Критериями отбора в санаторий являются компенсация кишечных расстройств при назначении ферментных препаратов, отсутствие декомпенсации легочного сердца и воспалительного процесса в легких.
Пребывание больных муковисцидозом в детских дошкольных учреждениях нецелесообразно. Посещение школы при хорошем и удовлетворительном состоянии возможно, но необходим дополнительный выходной день в неделю и свободное посещение школы в дни лечения и обследования в поликлинике (при пульмонологическом центре), освобождение от экзаменов. Вопрос о возможности прививок детям, больным муковисцидозом, решается индивидуально.
Больные муковисцидозом дети с диспансерного учета не снимаются, а по достижении 15-летнего возраста передаются под наблюдение терапевта в поликлинику для взрослых.