Лечение диабетической ретинопатии медикаментозное
Лечение диабетической ретинопатии медикаментозное
Как вспомогательные средства, дополняющие диетотерапию и медикаментозное лечение, при сахарном диабете широко используются лекарственные растения. Гипогликемизирующим эффектом обладают многие растения. К ним, в частности, относятся лист березы, боярышник, лист брусники, бузина черная, вероника, женьшень, заманиха, зверобой, земляника, золототысячник, крапива двудомная, полевой хвощ, росянка круглолистая, одуванчик обыкновенный, кукурузные рыльца, лен, корень лопуха, мята, пустырник, орех грецкий, орех маньчжурский, подорожник, почки сирени, лист черной смородины, каштаны, сушеница болотная, цикорий, чабрец, шиповник, элеутерококк, лавровый лист.
Применяются они в виде настоев и отваров, приготовляемых в домашних условиях.
Благотворное влияние на больных легкой и среднетяжелой формой сахарного диабета в результате комплекса оздоровительных мероприятий оказывает санаторно-курортное лечение.
Гидрокарбонатные и сульфатные минеральные воды обладают легким гипогликемизирующим и антикетогенным действием, положительно влияют на белковый и липидный обмен и функциональное состояние внутренних органов, в частности желудка, печени, почек. Начинать прием минеральной воды следует с суточной дозы 150—250 мл, постепенно увеличивая ее до 600—800 мл.
При положительных результатах санаторно-курортное лечение рекомендуется повторять через 1 год в отдаленных санаториях и через 6—10 мес — в местных.
При лечении сахарного диабета как I, так и II типа применяют гипербарическую оксигенацию (10—12 сеансов на курс). Включение ее в комплексную терапию сахарного диабета приводит к устранению гипоксии и ацидоза, улучшает показатели биохимических и инструментальных тестов у больных. На фоне применения гипербарической оксигенации дозу инсулина иногда удается снизить на 1/4—1/5 исходной.
Успех профилактики и терапии диабетической ретинопатии определяется ранней диагностикой сосудистых поражений сетчатки и систематическим проведением патогенетического лечения, направленного на основные звенья микроциркуляторных расстройств на фоне стабильной нормализации углеводного, жирового, белкового и водно-солевого обмена.
Большое значение в компенсации обменных процессов, профилактике и лечении диабетической ретинопатии имеет исключение факторов риска — нормализация массы тела, лечение гипертонической болезни, сопутствующих инфекционных заболеваний, воздержание от табакокурения и др., способствующих прогрессированию сахарного диабета.
Существенным в лечении диабетической ретинопатии является применение лекарственных средств, вызывающих снижение концентрации холестерина в крови, ангиопротекторов, анаболических стероидов, иммуностимуляторов, витаминов, биогенных стимуляторов, ферментов и коферментов, десенсибилизирующих и других лекарственных препаратов.
Из средств гипохолестеринемического действия используются клофибрат (мисклерон), трибуспонин и др. Первый назначают только взрослым по 0,5—0,75 г (2—3 капсулы) 3 раза в день в течение 20—30 дней на курс с такими же перерывами до 4—6 курсов. Препарат противопоказан при нарушениях функции печени и почек, при беременности. Трибуспонин назначают обычно по 1 таблетке (0,1 г) 3 раза в день в течение 3 нед с последующим 4—5-дневным перерывом. Курс лечения продолжается 3—4 мес. Применение препаратов гипохолестеринемического действия рекомендуется при сочетании диабетической ретинопатии с общим атеросклерозом.
Из ангиопротекторов в лечении диабетической ретинопатии используются пармидин (продектин, ангинин), добезилаткальций (доксиум), этамзилат (дицинон), трентал (пентоксифиллин) и другие препараты. Ангиопротекторы влияют на реологические свойства крови, повышают эластичность мембран эритроцитов, оказывают положительное влияние на течение диабетической ретинопатии.
Пармидин принимают по 1—3 таблетки (0,25 г) 3—4 раза в день после еды (начинать прием следует с минимальной дозы, постепенно увеличивая ее до максимальной). Курс лечения от 2 до 6 мес и более.
Этамзилат выпускается в таблетках по 0,25 г и в виде ампулированного 12,5 % раствора. Внутрь назначают по 1 таблетке 2 раза в день в течение 2—4 мес, внутримышечно — по 2 мл раствора ежедневно в течение 1 — 1,5 мес. Наибольший эффект лечения отмечается при подконъюнктивальном или ретробульбарном введении препарата (по 1 мл раствора 2 раза в день в течение 10—14 дней). Не следует применять препарат при кровоизлияниях в сетчатку и стекловидное тело, вызванных антикоагулянтами.
Трентал назначается перорально по 0,2 г (2 таблетки) 2—3 раза в день после еды в течение 1 — 1,5 мес 2 раза в год. Хороший терапевтический эффект наблюдается при конъюнктивальном и ретробульбарном введении трентала (1 мл 2 % раствора). В случае одновременного применения антигипертензивных препаратов дозу трентала следует уменьшить. Противопоказан трентал в первые месяцы беременности.
Используется в лечении препролиферативной диабетической ретинопатии фосфаден, являющийся препаратом, стимулирующим метаболические процессы, улучшающим показатели микрогемореологии, состояние глазного дна и гемодинамику глаза [Муха А.И., Кондэ Л.А., Давыдова Н.Г. и др.].
Имеются данные о положительном влиянии включения в комплексное лечение диабетической ретинопатии мидокалма. С целью регуляции белкового обмена у больных применяется ретаболил, относящийся к группе анаболических стероидов: 5 % масляный раствор препарата вводится внутримышечно по 1 мл 1 раз в 10 дней, на курс 3—4 инъекции.
Положительный лечебный эффект при диабетической ретинопатии оказывает левамизол (декарис), что объясняется его иммунокорригирующим влиянием на механизм Т-супрессивного иммунологического контроля. Иммуномодулирующий эффект препарата наиболее выражен при начальных формах заболевания. Левамизол назначается однократно по 0,15 г после завтрака в течение 3 дней. Такой порядок приема препарата проводится трижды с интервалом 4 дня. Всего на курс назначается 1,35 г препарата.
Повторные курсы повторяются не реже одного раза в квартал. В процессе лечения левамизолом периодически проводятся анализы крови. Препарат противопоказан в случае, если через 10 ч после первого приема количество лейкоцитов упадет ниже 3000 в 1 мм3 [Дегтяренко Т.В., Кашинцева Л.Т., Салдан И.Р., Козина Л.В.].
Из других иммунокорригирующих препаратов, применяемых в комплексной терапии диабетической ретинопатии, следует отметить тактивин и продигиозан (в инъекциях). По данным Е.А.Сакало и соавт., лучший эффект при этом наблюдается у больных ИЗСД, чем у больных ИНСД.
Инновационная медицина Лечение сахарного диабета
(925) 50 254 50
Диабетическая ретинопатия
Диабетическая ретинопатия — одно из частых осложнений диабета со стороны органов зрения. Обычно эта патология встречается у тех пациентов, которые уже долгие годы страдают диабетом.
Ретинопатия может встречаться у всех диабетиков и особенно опасна в плане риска полной утраты зрения при отсутствии лечения. Риск развития диабетической ретинопатии растет с возрастом, а также в случае, если пациент не контролирует уровень сахара крови, а также при высоком АД.
Все пациенты с сахарным диабетом должны регулярно проходить обширное профилактическое обследование у офтальмолога на предмет наличия диабетической ретинопатии.
Что такое диабетическая ретинопатия?
Диабетическая ретинопатия возникает, когда высокий уровень сахара в крови в течение длительного времени приводит к необратимым изменениям в кровеносных сосудах сетчатки глаза. В некоторых случаях эти сосуды начинают пропускать жидкую часть крови и возникает так называемый макулярный отек и отслойка сетчатки жидкостью.
В других случаях может происходить образование новых сосудов на поверхности сетчатки. Без лечения это заболевание прогрессирует, причем выделяют три типа диабетической ретинопатии:
- непролиферативная диабетическая ретинопатия;
- препролиферативная диабетическая ретинопатия;
- пролиферативная диабетическая ретинопатия.
Проявления диабетической ретинопатии
Диабетическая ретинопатия на ранних стадиях может практически никак не проявляться, поэтому без своевременного регулярного обследования это осложнение диабета может быть распознано на поздней стадии.
Каждый тип диабетической ретинопатии может сопровождаться макулярным отеком. При этом возникает отек тканей в центре сетчатки, который отвечает за так называемое центральное зрение. Это может привести к потери возможность читать, писать, работать за компьютером, смотреть телевизор и т. д.
Макулярный отек может быть следствием макулопатии, что приводит к нарушению зрения. Новообразованные кровеносные сосуды сетчатки отличаются своей хрупкостью, в результате чего возникают частые кровоизлияния в сетчатку.
Проявления диабетической ретинопатии обычно бывают заметны на поздней стадии:
- Внезапное прогрессирующее изменение (ухудшение) зрения
- Плавающие пятна и точки перед глазами (скотомы)
- Двоение в глазах
- Иногда боль в глазу
Также может отмечаться головная боль, тошнота, головокружение.
Как диагностируется диабетическая ретинопатия?
Из методов диагностики в офтальмологии для выявления ретинопатии применяются:
- авторефрактометрия
- измерение внутриглазного давления
- биомикроскопия
- расширение зрачка
- офтальмоскопия с использованием специальных линз.
- фотографирование глазного дна
- оптическая когерентная томография сетчатки
- флуоресцентная ангиография глазного дна
- электрофизиологические исследования
- УЗИ глазного яблока
- биомикроскопия
Как возникает диабетическая ретинопатия?
Причина диабетической ретинопатии — длительная гипергликемия, не корригируемая инсулинотерапией или приемом сахаропонижающих препаратов. Со временем мелкокалиберные кровеносные сосуды становятся ломкими, хрупкими, а их стенка — проницаемой. Это ведет к появлению кровоизлияний в сетчатке, отеку тканей и скоплению жидкости под сетчаткой. В результате нарушается кровоснабжение сетчатки, в ней начинают образовываться новые сосуды. Единственный способ предупредить такие изменения — тщательно контролировать уровень сахара крови.
Лечение диабетической ретинопатии
Лечение диабетической ретинопатии зависит от ее типа, а также тяжести проявлений, и направлено на остановку прогрессирования патологического процесса.
Ранняя стадия диабетической ретинопатии
При ранней непролиферативной стадии диабетической ретинопатии срочного лечения не требуется. Однако, врач может рекомендовать тщательное регулярное офтальмологическое обследование для того, чтобы определить, когда требуется лечение. Кроме того, важно проводить адекватное лечение сахарного диабета, включая контроль уровня сахара крови.
Поздние стадии диабетической ретинопатии
При пролиферативной стадии ретинопатии или макулярном отеке требуется хирургическое вмешательство. В лечении диабетической ретинопатии на данной стадии могут применяться:
- Фокальная лазерная терапия (фокальная лазерная коагуляция сетчатки). Данный метод лечения, известный как фотокоагуляция, может замедлить или остановить кровоизлияния в сетчатку. Суть метода заключается в коагулировании лазером участков сосудов, где образуются кровоизлияния. Фокальная лазерная терапия при ретинопатии обычно проводится в течение одного сеанса в амбулаторных условиях. В случае макулярного отека данное вмешательство может не вернуть пациенту зрение, но оно помогает предотвратить дальнейшее ухудшение зрения.
- Панретинальная фотокоагуляция. Это методика лазерной терапии, направленная на коагулирование аномальных сосудов сетчатки. Суть методики заключается в заключается в разрушении лазером всех зон сетчатки с нарушенным кровоснабжением. В результате аномальные сосуды разрушаются и рубцуются. Данная процедура так же проводится в амбулаторных условиях в течение одного сеанса. После процедуры возможна некоторое снижение периферического зрения.
- Витректомия. Эта процедура направлена на удаление кровоизлияний в сетчатке. Данный метод лечения обычно используется на поздних стадиях диабетической ретинопатии, когда методы лазерной коагуляции бессильны остановить прогрессирование болезни. Обычно, витректомия показана при обширных внутриглазных кровоизлияниях, выраженной фиброваскулярной пролиферации, отслойки сетчатки. При этом используется миниатюрный разрез в стекловидном теле, с помощью которого удаляется сгусток крови и рубцовая ткань сетчатки.
Отметим, что указанные методы лечения не являются профилактикой и гарантией того, что в дальнейшем у пациента не будут подобные осложнения. Они только замедляют или останавливают прогрессирование ретинопатии.
медицинский центр
Сахарный диабет – тяжелое системное заболевание, связанное с нарушением обмена сахара – глюкозы. Диабетическая ретинопатия – одно из осложнений сахарного диабета. Она развивается вследствие поражения мелких сосудов глаза из-за избытка сахара в крови. В норме, попавший в наш организм с пищей сахар всасывается в кишечнике и попадает в кровь. Затем, при помощи специального вещества – инсулина, сахар проникает в каждую клетку нашего организма: сердца, почек, головного мозга, глаза, работая «топливом», источником энергии всех жизненных процессов. Инсулин – это «пропуск», по которому сахар пускают в клетку. Однако если инсулина не хватает либо клетки его «не узнают», сахар не может попасть на свое «рабочее место», его «не пускают». Возникает ситуация: в клетках сахара нет, «топлива» не хватает, клетки страдают. А в крови сахара слишком много и от этого страдают сосуды.
Тому, как происходят повреждения при диабете и как, с помощью контроля сахара в крови, можно их избежать, посвящена отдельная статья. А мы пока поговорим о последствиях — постараемся определиться, как с ними бороться и как их побеждать.
Разумеется, страдают от диабета клетки и сосуды абсолютно всех органов. Но некоторые — особенно сильно. В их число входят и глаза.
А это серьезная проблема?
Давайте посмотрим. По некоторым данным, поражение зрения при диабете наступает у 90% — 98,5 % 1 людей. То есть почти у всех. Полная слепота развивается в 25 раз чаще, чем у всех других людей (данные ВОЗ), а без лечения обычно слепнут 80%. В Украине еще на 2006г. зарегистрировано более миллиона больных сахарным диабетом. Выводы сделайте сами.
Почему глаза так страдают при сахарном диабете?
Для начала посмотрим на нормальный глаз. Изнутри он выстлан сетчатой оболочкой. Она, как пленка или матрица в фотоаппарате, воспринимает свет, превращает его в электрические импульсы и посылает в мозг. Питают сетчатую сосуды. Сам же глаз заполнен изнутри прозрачным «киселем» — стекловидным телом. Выглядит это так:
Нормальный глаз
В глазу много мелких сосудов — капилляров. А повышенный уровень сахара в крови сильнее всего повреждает именно мелкие сосуды. Когда сосуды повреждены — они начинают «пропускать» жидкую часть крови в ткань сетчатой. Так получается отек, который ухудшает зрение. Появляются мелкие кровоизлияния и аневризмы — истончения стенки сосудов. Выглядит это так:
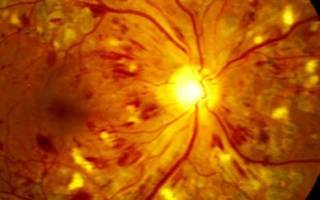
Диабетическая ретинопатия: отек, кровоизлияния, аневризмы сосудов
Кроме того, ослабленный сосуд при перепаде артериального давления и вовсе может лопнуть — тогда произойдет кровоизилияние в сетчатую или в стекловидное тело глаза. Кровь в стекловидном теле вызывает его помутнение и в достаточных количествах может очень сильно снижать зрение, так как сгустки крови не дают свету проникнуть к сетчатой. Вот так выглядит глаз в норме:
Нормальный глаз
А вот так после кровоизлияния:
Диабетическая ретинопатия: сгусток крови препятствует попаданию света на сетчатую
Как мы помним, при сахарном диабете много глюкозы только в крови. А вот клеткам ее не хватает. Страдающие от нехватки сахара клетки не хотят умирать молча. Они выделяют специальные вещества — эндотелиальные факторы роста сосудов (VEGF). Логика проста — если не хватает питания, значит, не хватает крови, если не хватает крови — значит, нужно больше сосудов. И наш не особенно мудрый организм, под влиянием этого крика о помощи, начинает строить новые сосуды. Чувствуете подвох? Да-да, новообразованные сосуды очень тонкие и слабые. И тоже страдают от повышенного сахара крови. И очень легко разрываются от малейшего перепада давления. А что будет дальше, смотрите абзацем выше. Вот так:
Диабетическая ретинопатия: новообразованные сосуды
Постепенно кроме новообразованных сосудов вырастают и эпиретинальные мембраны. Затем возникают тракции, они сокращаются, отрывая сетчатую со своего места. Образуется тяжелое осложнение — отслойка сетчатой:
Диабетическая ретинопатия: отслойка сетчатой
Отслойка сетчатой часто приводит к безвозвратной потере зрения.
Диабетическая ретинопатия проходит в три стадии:
- Непролиферативная: сосуды уже страдают, возможен отек сетчатой, но новообразованных сосудов еще нет и пока не предвидится.
- Препролиферативная: все то же самое плюс появляются ватообразные очаги — участки сетчатой, почти полностью лишенные питания. Их клетки зовут на помощь, выделяя факторы роста сосудов. А значит, скоро наступит…
- Пролиферативная стадия диабетической ретинопатии, когда идет активное образование и рост новых, нефункциональных и опасных сосудов. Большие кровоизлияния, пролиферации и отслойка сетчатой наступают обычно именно на этой стадии.
Чем выше стадия, тем хуже зрение и прогноз. Но лучше начать лечить поздно, чем никогда.
В финале — только слепота. И надо сделать все, чтобы ее избежать.
А какие симптомы? Вдруг уже началось?
Неприятная часть диабетической ретинопатии в том, что поначалу она никак не заметна, кроме как офтальмологу при осмотре. Симптомы часто появляются при уже довольно значительных изменениях глазного дна.
— зрение уже снизилось,
— появилось «затуманивание» зрения,
— плавающие «мушки», «паутинки», «занавески» в поле зрения,
значит, самое время быстро обратиться к офтальмологу. Начальную стадию диабетической ретинопатии, к сожалению, уже упустили.
Так что же делать? Если заболевают почти все больные диабетом, а почти все заболевшие — слепнут?!
Не все так печально. Полную слепоту при правильном лечении удается предотвратить у тех же 80% человек.
И вот что для этого надо делать. Первое и главное: чем раньше и серьезнее вы займетесь лечением диабета и диабетической ретинопатии, тем проще и дешевле оно вам обойдется. Запомните этот тезис, сейчас я его буду раскрывать подробно.
Первый этап — нормализация сахара крови. Полностью зависит от вас и Вашего лечащего врача, терапевта или эндокринолога. Необходимо подобрать сахароснижающие препараты и график их приема так, чтобы не допускать резких скачков сахара крови. Помните, резкое повышение или снижение сахара даже более опасно, чем постоянно высокий его уровень! Обязательно соблюдение предписанной диеты. Крайне желательно пользоваться современными способами контроля сахара — портативным глюкометром и анализом на гликозилированный гемоглобин. Подробнее о методах и целях контроля сахара крови Вы сможете узнать из отдельной статьи.
Кроме того, даже если со зрением все в порядке, раз в год больному диабетом необходим осмотр офтальмолога. Если уже выставлен диагноз диабетической ретинопатии, то чаще.
Прелесть данного этапа в том, что, по идее, он практически бесплатен. Серьезно. Инсулин и работу участкового врача оплачивает государство. Воспользуйтесь этим.
Но если вы не довольны качеством работы вашего участкового врача – возможно, имеет смысл найти специалиста-эндокринолога, который действительно поможет вам добиться компенсации сахарного диабета. Это может продлить вам жизнь и помочь спасти зрение. Поскольку именно стабильный уровень сахара в крови — лучшее средство против осложнений сахарного диабета.
Казалось бы, на этом можно было бы и остановиться. Но… Не все так просто. По разным причинам, стабильная длительная компенсация сахарного диабета в наших краях зверь очень редкий. Иногда схема лечения не очень, иногда врача на месте нет, иногда хороших инсулинов не хватает, иногда больной диету… ну сознайтесь, бывает ведь что нарушает, да?
Поэтому и нужен:
Второй этап — лазерная коагуляция сетчатой (ПРЛК). Основной существующий на сегодня неинвазивный и весьма безопасный метод предотвращения потери зрения при диабетической ретинопатии. Вопрос о необходимости этой операции решает врач — офтальмолог.
Суть операции заключается в том, что врач с помощью лазера исключает из работы те участки сетчатой, которые не получают питания и способствуют развитию новообразованных сосудов, а также сами новообразованные сосуды. Это вмешательство называется панретинальной лазерной коагуляцией. Выглядит это так:
Лечение диабетической ретинопатии методом лазерной коагуляции сетчатой (ПРЛК)
Эта операция амбулаторна и безболезненна, занимает около 15-20 минут на сеанс. Сеансов должно быть 4-5 с перерывом в 3 недели или месяц.
Ее проведение позволяет стабилизировать зрение у 80% пациентов, а у 15% — добиться улучшения зрения. Причем отдаленные результаты обычно сохраняются даже при неидеальном контроле сахара крови!
Есть у операции и недостатки — может ухудшаться зрение в сумерках и периферическое зрение (то, как мы видим «краем глаза»). Однако альтернативой часто является слепота. Поэтому крайне важно провести операцию вовремя.
Наиболее эффективна лазерная коагуляция в препролиферативной стадии и, с оговорками, в пролиферативной стадии диабетической ретинопатии, хотя в отдельных случаях, при макулярном отеке, она может понадобиться даже на ранних стадиях.
Стоимость — более сложный вопрос. В разных клиниках стоимость одного сеанса различна. Для нашего медицинского центра это 600 гривен за сеанс. То есть полное лечение одного глаза обойдется в общей сложности в 2400-3600 гривен.
В медицинском центре «Армих» используется зеленый лазер PurePoint фирмы Alcon (США) — самый современный инструмент для лазерной хирургии сетчатой.
Лазерная операция, сделанная вовремя, спасает зрение приблизительно 8 из 10 больных.
Третий этап – витреоретинальные инъекции и хирургия — решение проблем тех, кто не успел с лазером. Если новообразованных сосудов много, в стекловидном теле — большие кровоизлияния и тяжи, грозящие оторвать сетчатую со своего места — наступает черед витреоретинальной хирургии.
Этот этап самый тяжелый и для врачей и для пациента. Причем часто все происходит как гром с ясного неба — вот зрение было хорошим и вдруг… кровоизлияние или отслойка. Ничего не видно или видно очень плохо. И речь обычно идет о том, что даже в случае успеха удастся сохранить только остатки зрения.
Но… низкое зрение всегда лучше слепоты. Как бы плохо ни видел человек, он может закрыть глаза, провести так пять минут и понять, что даже очень плохое зрение — это очень хорошо. По сравнению с альтернативой.
Здесь лазер уже не помощник. Нужны более радикальные средства.
1) Интравитреальные инъекции. В стекловидное тело глаза вводятся препараты, способствующие рассасыванию крови и противостоящие эндотелиальным факторам роста (ингибиторы VEGF). Это помогает растворить кровоизлияния, восстановить прозрачность сред глаза и остановить, а то и обратить вспять рост новообразованных сосудов. Выглядит это так:
Лечение диабетической ретинопатии: интравитреальные инъекции
Основной недостаток этого метода лечения диабетической ретинопатии — дороговизна. Введение сертифицированных ингибиторов VEGF в Украине в среднем стоит от 7000 до 16000 гривен а инъекцию, так как сертифицированный препарат такого класса («Луцентис») очень дорог, производится он только в Швейцарии. А вводить их надо ежемесячно и хотя бы в течении нескольких месяцев. Впрочем, существуют менее эффективные препараты более старого поколения («Макуген»). Кроме того, есть не зарегистрированный для интравитреального введения «Авастин», который заметно дешевле (от 2000-3000 грн), и по данным ряда исследований не отличается по клинической эффективности. Однако в силу чисто юридических сложностей (отсутствие регистрации) его применение ограничено.
Задача ингибиторов VEGF — остановить рост новообразованных сосудов, а затем и уменьшить их количество до того уровня, когда можно будет делать лазерную коагуляцию. Затем выполняется ПРЛК.
Подробности вы можете узнать при консультации у офтальмолога в медицинском центре.
Введение ферментов, которые просто растворяют кровоизлияния («Гемаза») и пролонгированных гормонов для уменьшения отека («Дипроспан»), разумеется, намного дешевле. Но и эффективность у них ограниченная, и ситуации с новообразованными сосудами они не улучшают. Поэтому они хороши при использовании вместе с ингибиторами, а не вместо них. Их задача — восстановить прозрачность стекловидного тела после кровоизлияния, чтобы луч лазера мог добраться до сетчатой.
2) Витреоретинальная хирургия. В случае если в стекловидном теле есть шварты, тракции и пленки, разрывы или отслойка сетчатой — необходима операция. Врач полностью удаляет стекловидное тело, замещая его специальным раствором, коагулирует лазером новообразованные сосуды, если необходимо — укладывает на место отслоившуюся сетчатую. Такие операции довольно сложны, опасны и дороги, их средняя цена по Украине стартует от 8000-15000 гривен в зависимости от сложности случая.
Такие операции делаются в Донецке (ДОКТМО), Киеве (ЦМХГ), Одессе (Институт Филатова), больнице им. Гиршмана (Харьков) и ряде других крупных медицинских центров Украины, и в случае необходимости, мы можем помочь вам найти контакт с опытным врачом.
Однако стоит помнить, что профилактика и лечение диабетической ретинопатии на ранних стадиях всегда проще, дешевле и лучше для вас и вашего зрения.
Итак, подведем итоги.
Для сохранения зрения больному диабетом необходимы:
1) Строгий контроль сахара крови с помощью индивидуального глюкометра и анализов на гликозилированный гемоглобин, соблюдение диеты и предписаний врача-эндокринолога.
2) Ежегодный осмотр офтальмолога, обязательный осмотр глазного дна с широким зрачком.
3) Если есть поражение глаза вследствие диабета и:
а) есть показания к лазерной операции — пройти ПРЛК;
б) нет показаний к операции — раз в 6 месяцев или раз в год проходить полный осмотр офтальмолога с осмотром глазного дна.
— снижение зрения, особенно резкое
— плавающие «мушки», «паутинки» в поле зрения
— «колышущаяся занавеска» в поле зрения, то следует немедленно обратиться к офтальмологу!
Правильное лечение диабета и профилактика его последствий помогут вам долгие годы иметь полноценное зрение, видеть детей и внуков, читать, водить автомобиль и заниматься любимыми делами.
Диабет можно побеждать.
Сохраним ваше зрение вместе!
Диабетическая ретинопатия
Повреждение ретины рубцеванием приводит к ухудшению зрительного восприятия, в том числе способно привести к слепоте. Заболевание развивается только у диабетиков. Слепота может быть предотвращена, если пациенты регулярно проходят офтальмологическое обследование.
Причины
ДР развивается в результате повреждения мелких кровеносных сосудов в ретине. Это приводит к кровотечению вплоть до отслоения сетчатки.
Врачи называют эти нарушения микроангиопатией. Риск диабетической ретинопатии увеличивается при неконтролируемом уровне сахара в крови . Высокое количество глюкозы повреждает внутреннюю стенку сосудов.
В результате мелкие капилляры закрываются, что приводит к нарушению кровообращения сетчатки. Кроме того, на развитие ДР влияет повреждение нервных клеток и других клеток ретины. Сосуды становятся более проницаемыми, что приводит к кровотечениям в сетчатке.
Без своевременного лечения ретинопатия приводит к слепоте. Повышенное кровяное давление способствует развитию микроангиопатии.
Группа риска
Изменения в сетчатке начинаются спустя 10–13 лет после постановки диагноза.
Безоперационное лечение глаз за 1 месяц.
В группу риска входят пациенты с хронически повышенным уровнем глюкозы в крови, гипертонией, заболеванием почек. У беременных женщин, курящих лиц и пожилых риск развития диабетической ретинопатии выше.
Стадии
Различают 2 стадии развития заболевания. Офтальмологи выделяют непролиферативную и пролиферативную ДР. Первая трансформируется во вторую.
На непролиферативной стадии сосудистые изменения ограничиваются сетчаткой. Пациенты часто не замечает каких-либо нарушений зрения. При непролиферативной ДР новые кровеносные сосуды не образуются. Различают легкие, средние и тяжелые формы:
- При легких формах офтальмолог видит при исследовании микроаневризмы.
- При умеренных формах, в дополнение к микроаневризмам образуются отдельные кровоизлияния, вены часто принимают жемчужную форму.
- При тяжелых формах эти изменения становятся более выраженными. Наблюдается более 20 кровоизлияний в сетчатку, распределенных по всем четырем квадрантам (один квадрант — это четверть круга или области), обнаруживают измененные вены в двух квадрантах или аномалии небольших сосудов.
Пролиферативная ретинопатия развивается, когда из-за повреждения сосудов снижается кровоток сетчатки . В результате формируются новые, низшие сосуды. Таким образом, организм пытается улучшить кровоснабжение сетчатки, но безуспешно.
Новообразованные сосуды имеют слабую стенку. При внезапном повышении артериального давления развивается кровоизлияние, например, в стекловидное тело глаза. Может серьезно повлиять на зрение.
Новообразованные сосуды сжимаются, с течением времени это приводит к отслоению ретины. Это характерно поздним стадиям диабетической ретинопатии. На 3–4 этапе развития возможно возникновение глаукомы.
Симптомы диабетической ретинопатии
Раннее распознавание важно для успешного лечения. К сожалению, ДР вначале развивается незаметно. Первые симптомы (без признаков, четко указывающих на это состояние):
- проблемы с чтением (в возрасте от 35 до 40 лет это вполне нормально);
- размытое изображение;
- нарушения цветового зрения;
- кровь в стекловидном теле глаза.
На первом этапе (называемом «легкая ретинопатия») тонкие кровеносные сосуды медленно забиваются из-за чрезмерного количества жира в крови. Это создает микроаневризмы.
В результате формируется гемато-ретинальный барьер. Это приводит к кровоизлияниям в ретине.
С помощью соответствующих оптических инструментов в сетчатке можно обнаружить первые утолщенные вены, большинство из которых выглядят как жемчужные нити.
На третьем этапе эти поражения усиливаются. Кровоизлияния в ретину увеличиваются, утолщение на отдельных участках ухудшается.
Приблизительно у половины всех пациентов с тяжелой непролиферативной ретинопатией развивается пролиферативная ретинопатия в течение года.
При ПР ткани пытаются восстановиться, стимулируя рост клеток. К сожалению, это не помогает. Вместо этого они распространяются по всему глазу. На сетчатке возникают небольшие отеки. Это приводит к искажению и размытию воспринимаемого изображения.
Часто новые клетки возникают там, где большие кровеносные сосуды проходят через ретину, например на сосочках (слепое пятно) . Поскольку новые клетки, как правило, не очень стабильны, они снова и снова лопаются, вызывая новое кровотечение. Кровь течет в стекловидное тело, что приводит к быстрой и резкой потере остроты зрения.
Диагностика диабетической ретинопатии
При подозрении на диабетическую ретинопатию офтальмолог проверяет четкость зрительного восприятия, переднюю часть глаза и стекловидное тело.
Осмотр глазного дна проводят с помощью офтальмоскопии/фундоскопии . Доктор ищет изменения на сетчатке. Пациенту закапывают глазные капли, расширяющие зрачок. Это позволит лучше осмотреть ретину.
При прямой офтальмоскопии врач использует электрический офтальмоскоп, приближает его близко к глазу и просвечивает через зрачок. С помощью увеличительного стекла, которое прикреплено к офтальмоскопу, он увеличивает дно примерно до 16 раз.
При непрямой офтальмоскопии увеличительное стекло располагается на небольшом расстоянии перед глазом. Это уменьшает увеличение, но врач исследует большие области глазного дна.
Косвенная офтальмоскопия проводится на щелевой лампе. Данный способ диагностики необходим для исследования переднего сегмента глаза.
В зависимости от результата могут потребоваться дополнительные процедуры. Если ретинопатия развита, рекомендуется измерение внутриглазного давления . Флуоресцентная ангиография выявляет кровеносные сосуды на ретине, обнаруживает, какие из них повреждены.
Лечение диабетической ретинопатии
В случае повреждения сетчатки предпринимают разные методы терапии. Лечение включает сбалансированное питание, прием медикаментов. В особо тяжелых случаях проводится лазерное или хирургическое лечение.
Медикаментозное лечение
Медикаментозное лечение эффективно на 1-2 стадии заболевания. В последние годы инъекции проводят непосредственно в стекловидное тело глаза (интравитреальные инъекции). Они хорошо утвердились в качестве терапевтических методов, хотя еще не являются абсолютной стандартной процедурой в области лечения диабетической макулопатии/ретинопатии.
Кортикостероидный препарат Дексаметазон положительно влияет на макулярный отек, но его многократно вводят в стекловидное тело. Однако это нецелевое использование, о котором пациент должен быть проинформирован. Ранее использованный Триамцинолон вызывал повышение внутриглазного давления и катаракту чаще, чем Дексаметазон.
Анти-ангиогенеза препараты блокируют вещества, способствующие росту сосудов в глазу, что приводит к отечности центра сетчатки. Часто их вводят несколько раз с интервалом в несколько недель. При необходимости проводят лечение обоих глаз.
Используемые препараты — это Бевацизумаб, Ранибизумаб и Пегаптаниб, Рубоксистаурин — ингибитор РКС-бета, принимаемый в виде таблеток.
Лазерная терапия
Наиболее важной процедурой лечения повреждений ретины является лазеротерапия, известная в промышленности как лазерная коагуляция . Данная манипуляция в основном используется при неоваскуляризации и в тяжелых случаях непролиферативной ретинопатии.
Лазер аккуратно удаляет протекающие вены на сетчатке. Это предотвращает образование новых сосудов и кровотечений.
Лазеротерапия проводится амбулаторно. При подготовке зрачок расширяют глазными каплями, чтобы врач лучше осмотрел заднюю часть глаза. Местная анестезия не позволяет пациенту моргать.
Лазерный луч направляется в глаз через щелевую лампу. Сама процедура занимает несколько минут.
Хирургическое вмешательство
Если ретинопатия вызывает тяжелые последствия, такие как кровоизлияние в стекловидное тело или отслоение сетчатки, может потребоваться хирургическое вмешательство. Врач удаляет стекловидное тело и заменяет его специальной газовой смесью.
Осложнения
ДР приводит к развитию вторичной глаукомы, катаракты, гемофтальму, сильному снижению зрительного восприятия или полной слепоте.
Прогноз
ДР— неизлечимое заболевание. Кроме того, лечение осложняется при диагностировании болезни на последней стадии.
На развитие болезни влияет регулирование уровня глюкозы в крови, отказ от вредных привычек и соблюдение профилактических мер. Только при таком подходе к терапии возможен положительный исход.
Профилактика
Пациенты, которые поддерживают уровень сахара в крови в норме, следят за артериальным давлением и уровнем холестерина при диабете, имеют хорошие шансы на предотвращение развития повреждения ретины.
Здоровый образ жизни, занятия спортом и соблюдение диеты с низким содержанием жира, большим количеством овощей и фруктов играют большую роль в общем состоянии больных СД. Нарушение жирового обмена является одним из факторов риска диабетической ретинопатии. Поэтому важно соблюдать правильное питание.
Нельзя курить. Курение повреждает кровеносные сосуды, в том числе, расположенные в сетчатке. Таким же образом влияет алкоголь.
Важно регулярно проверять органы зрения. Чем раньше обнаружится повреждение сетчатки, тем лучше будет прогноз. Беременным женщинам рекомендуется посещать офтальмолога каждые три месяца.
Полезное видео
Плохое зрение значительно ухудшает качество жизни, лишает возможности видеть мир таким, каким он есть. Не говоря о прогрессировании патологий и полной слепоте.
МНТК «Микрохирургии глаза» опубликовал статью о безоперационном восстановлении зрения до 90%, это стало возможно благодаря.
Диабетическая ретинопатия: симптомы и лечение
Факторы риска
Не установлены с полной очевидностью причины, благодаря которым у диабетика формируется диабетическая ретинопатия. Определены факторы, которые с большой долей вероятности могут поспособствовать развитию заболевания:
- Особенности генетического кода;
- Некомпенсированный диабет;
- Высокое АД;
- Болезни почек.
К факторам риска также относятся состояния:
- Беременность;
- Преклонный возраст;
- Зависимость от никотина (курение).
При длительном течении сахарного диабета дисметаболические нарушения вызывают поражения кровеносных сосудов ретины (сетчатой оболочки глаз). Это проявляется:
- нарушением проходимости (окклюзией) капилляров;
- повышенной проницаемостью сосудистой стенки;
- развитием рубцовой (пролиферативной) ткани;
- образованием новых кровеносных микроциркуляторных сосудов.
Основные факторы риска развития диабетической ретинопатии у пациентов с сахарным диабетом:
- длительность течения сахарного диабета;
- ожирение;
- уровень гипергликемии;
- курение;
- артериальная гипертензия;
- генетическая предрасположенность;
- хроническая почечная недостаточность;
- беременность;
- дислипидемия;
- пубертатный период;
- метаболический синдром.
Прямой причиной развития диабетической ретинопатии выступает комплексный патологический процесс при развитии сахарного диабета. Сложный механизм патогенеза завязан на нарушении микроцикруляции в зрительной системе на фоне метаболических сдвигов – гематоретинальный барьер становится проницаемым для крупных молекулярных структур кровотока и нежелательные вещества попадают в сетчатку.
Последовательные негативные процессы включают в себя по мере развития диабетической ретинопатии вазодилатацию, увеличение интенсивности кровотока в зрительной системе, поражение эндотелиальных структур, закупорку капилляров, значительное возрастание проницаемости ГРБ, образование аневризм и физиологических шунтов, неоваскуляризацию, кровоизлияния. Финальный этап – дегенерация сетчатки.
Дополнительными провоцирующими факторами, «подстегивающими» развитие диабетической ретинопатии, выступает артериальная гипертензия, частая гипергликемия, сопутствующее метаболические синдромы, ожирение, почечная недостаточность в хронической форме, дислипидемия, наследственная предрасположенность, возрастные изменения гормонального фона, беременность и вредные привычки, в частности алкоголизм и регулярное табакокурение.
Диабетическая катаракта. Истинная диабетическая катаракта встречается чаше у детей и молодых людей, чем у пожилых, чаще у женщин, чем у мужчин, и, как правило, бывает двусторонней. В отличие от возрастной, диабетическая катаракта, прогрессирует очень быстро и может развиться в течение 2–3 месяцев, нескольких дней и даже часов (при диабетическом кризе).
В диагностике диабетической катаракты большое значение имеет биомикроскопия, позволяющая выявить хлопьевидные беловатые помутнения в самых поверхностных субэпителиальных слоях хрусталика, помутнения под задней капсулой, субкапсулярные вакуоли в виде темных, оптически пустых, круглых или овальных зон. Однако в отличие от слепоты при ретинопатии слепота при диабетической катаракте поддается хирургическому лечению.
Неоваскулярная глаукома – это вторичная глаукома, обусловленная пролиферацией новообразованных сосудов и фиброзной ткани в углу передней камеры и на радужке. В ходе своего развития эта фиброваскулярная мембрана сокращается, что приводит к формированию больших по протяженности гониосинехий и к некупируемому повышению внутриглазного давления. Вторичная глаукома встречается относительно часто, при ее выраженном развитии плохо поддается лечению и приводит к необратимой слепоте.
Любой человек с сахарным диабетом 1 типа или диабетом 2 типа потенциально подвержен риску развития диабетической ретинопатии.
Постоянный контроль уровня сахара в крови, артериального давления и уровня холестерина может помочь вам уменьшить риск развития диабетической ретинопатии.
Классификация и симптомы диабетической ретинопатии
Самая большая опасность диабетической ретинопатии — на протяжении длительного промежутка времени она может протекать без единого симптома. На первой стадии диабетической ретинопатии снижение зрительной функции настолько незначительное, что пациент его совершенно не отмечает. По мере прогрессирования патологии присоединяются такие симптомы:
- постепенное снижение зрительной функции;
- предметы, которые расположены в непосредственно близости к человеку, начинают казаться ему размытыми (характерный симптом);
- возникают трудности при чтении мелкого текста.
Пролиферативная стадия дополняется следующими симптомами:
- снижение зрительной функции прогрессирует;
- перед глазами возникают тёмные пятна или же пелена. Этот симптом указывает на наличие внутриглазных кровоизлияний. Но стоит отметить, что исчезать они могут самостоятельно.
Если в случае проявления таких симптомов не было проведено комплексной диагностики и лечения, то может произойти полная утрата зрения без возможности восстановления в будущем. Опасность также заключается в том, что симптомы данной патологии являются очень скудными и могут указывать на прогрессирование любых других глазных патологий.
Диабетическая ретинопатия сетчатки протекает безболезненно, и на ранних стадиях заболевания пациент может не замечать снижения зрения. Возникновение внутриглазных кровоизлияний сопровождается появлением перед глазом пелены и плавающих темных пятен, которые обычно через некоторое время бесследно исчезают.
В большинстве случаев внутриглазные кровоизлияния приводят к быстрой и полной потере зрения (рис. 2) в результате образования в стекловидном теле витреретинальных тяжей с последующей тракционной отслойкой сетчатки глаза. Развитие отека центральных отделов сетчатки (см. строение глаза), ответственных за чтение и способность видеть мелкие предметы, также может вызывать ощущение пелены перед глазом (рис. 3). Характерно появление затруднений при выполнении работы на близком расстоянии или чтении.
В настоящее время в большинстве европейских стран используется классификация, предложенная Е. Kohner и М. Porta (1991). Она проста и удобна в практическом применении, и вместе с тем, в ней четко определены степени ретинопатии, стадийность процесса диабетического поражения сетчатки. Очень важно, что, пользуясь этой классификацией, можно достаточно точно установить, когда, на каком этапе диабетического поражения сетчатки, нужно проводить лазерную коагуляцию сетчатки. Согласно этой классификации выделяются три основные формы (стадии) ретинопатии.
I. Непролиферативная диабетическая ретинопатия глаз характеризуется наличием в сетчатке патологических изменении в виде микроаневризм, кровоизлияний, отека сетчатки, экссудативных очагов. Кровоизлияния имеют вид небольших точек или пятен округлой формы, темного цвета, локализуются в центральной зоне глазного дна или по ходу крупных вен в глубоких слоях сетчатки. Также возникают кровоизлияния штрихообразного вида. Твердые и мягкие экссудаты локализуются, в основном, в центральной части глазного дна и имеют желтый или белый цвет, четкие или расплывчатые границы. Важным элементом непролиферативной диабетической ретинопатии является отек сетчатки, локализующийся в центральной (макулярной) области или по ходу крупных сосудов.
| II. Препролиферативная диабетическая ретинопатия характеризуется появлением венозных (выраженное расширение и неравномерность калибра вен, их четкообразность и извитость, сосудистые петли) и интраретинальных микрососудистых аномалий (ИРМА), большим количеством твердых и ватообразных экссудатов, множеством крупных ретинальных геморрагий. Выраженность этих изменений напрямую связана с риском развития пролиферации. |
III. Пролиферативная ретинопатия сетчатки характеризуется двумя видами пролиферации – сосудистой и фиброзной. Пролиферация, как правило, формируется в области диска зрительного нерва (ДЗН) или по ходу сосудистых аркад, но может располагаться в любых других участках глазного дна. Новообразованные сосуды растут по задней поверхности стекловидного тела.
Несостоятельность стенки новообразованных сосудов и их тракция ведет к частым геморрагиям, как преретинальным, так и к кровоизлияниям в стекловидное тело. Рецидивирующие кровоизлияния, происходящие вследствие прогрессирования задней отслойки стекловидного тела, и пролиферация глиальных клеток ведут к образованию витреоретинальных тракций, которые могут вызвать отслойку сетчатки.
Пролиферативная диабетическая ретинопатия по такому сценарию может развиваться с различной скоростью – от 3-4 месяцев до нескольких лет. Но, как правило, процесс самостоятельно не останавливается. Острота зрения на этой стадии не отражает тяжести процесса, происходящего на глазном дне. Довольно часто пациенты, обращающиеся по поводу ухудшения зрения на одном глазу, не подозревают о более тяжелой стадии ретинопатии сетчатки на другом глазу.
Патологические изменения идут параллельно в обоих глазах, один глаз лишь несколько опережает другой по клиническим проявлениям. Степень выраженности фиброза (и витреоретинальных тракций) имеет большое значение для наблюдения за развитием процесса и решения вопроса о целесообразности проведении хирургического лечения лазеркоагуляции сетчатки.
Опасность кроется в том, что диабетическая ретинопатия протекает практически бессимптомно. Ухудшение зрения “списывают” на возраст, усталость, работу на компьютере. Зрительных клеток много, незначительное уменьшение их количества в начале заболевания практически не влияет на качество зрения. На препролиферативной стадии прогрессирующие изменения провоцируют первые явные симптомы диабетической ретинопатии:
- Пелена («мутное стекло») перед глазами, вызванная внутриглазными кровоизлияниями;
- Периодически появляющиеся темные круги перед глазами;
- Размытое изображение;
- Трудности при работе с мелким шрифтом (не у всех).
Современная общепринятая классификация диабетической ретинопатии включает в себя 3 основных формы заболевания со своими особенностями:
- Диабетическая ретинопатия глаз 1 степени (непролиферативная). В сетчатой оболочке глаз наблюдаются кровоизлияния и небольшие аневризмы в виде пятен либо точек, преимущественно темного цвета, локализированные по ходу расположения крупных вен и центральной части глазного дна. Также наблюдаются экссудативные очаги отек сетчатки в макулярной области;
- Диабетическая ретинопатия 2 степени (препролиферативная). У пациента есть серьезные венозные аномалии в зрительной системе, которые сопутствуют большому количеству сгруппированных экссудатов (твердых либо же рыхлых), ретинальных геморрагий интраретинальных микрососудистых аномалий;
- Диабетическая ретинопатия 3 степени (пролиферативная). Диагностируется неоваскуляризация отделов сетчатки, кровоизлияния в стекловидное тело, образование фиброзных структур в локализации преретинальных кровоизлияний. Образующиеся сосуды при этом очень хрупкие и тонкие, обычно приводят к быстрому формированию глаукомы.
Кореллирующая с вышеобозначенными формами заболевания симптоматика, включает в себя:
- При 1 степени. Отсутствие визуально выраженных проявлений – их можно обнаружить только при проведении комплексной аппаратной диагностики;
- При 2 степени. Размытость видимых предметов, проблемы с «ближним» зрением при выполнении работ либо чтении;
- При 3 степени. Значительное ухудшение зрения, появление темных пятен и пелены динамической локализации, которые могут исчезать и проявляться вновь. В случае терминальной стадии – полная потеря зрения.
На ранних стадиях диабетическая ретинопатия протекает без симптомов. Поражение сосудов, питающих сетчатку глаз, развивается, но до поры до времени диабетик этого не чувствует. Из-за редких и слабых кровоизлияний могут возникать точки перед глазами, которые проходят сами по себе.
Со временем кровоизлияния становятся видимыми, появляются трудности при чтении, глаза болят, мушки или пелена перед ними не проходят, зрение ухудшается. Это означает, что диабетическая ретинопатия уже зашла весьма далеко. Хотя начать ее лечение никогда не поздно. Нужно срочно обратиться к офтальмологу. Причем не к первому попавшемуся. Вам нужен опытный специалист по лечению осложнений диабета на зрение.