Лекарство для поджелудочной железы список
Эффективные таблетки для поджелудочной железы
Когда необходимо принимать таблетки
Поджелудочная железа реагирует на стрессы, неправильное питание, алкоголь (особенно напитки низкого качества), общее утомление. Она воспаляется, при этом значительно увеличиваясь в своих размерах. Учитывая близкое соседство в организме человека поджелудочной железы и печени, нарушение затрагивает работоспособность обоих органов. Увеличенная железа давит на печень, нарушая процесс обмена веществ, в том числе и выделения желчи.
Большой размер, который принимает воспалившаяся железа, сказывается на ее способности вырабатывать ферменты, необходимые для переработки съеденной пищи и дальнейшего ее усваивания в пищеварительной системе.
Исходя из этого, понятно, насколько важным органом является поджелудочная железа в организме человека. Поэтому ее нужно лечить, не откладывая на потом и не надеясь, что болезнь пройдет самостоятельно. Наоборот, это заболевание способно принимать хроническую форму, смертельно опасную для больного человека.
Прежде чем рассказать, как восстановить работу поджелудочной железы, рассмотрим симптоматику недуга. Признаком того, что пора принимать таблетки, являются следующие симптомы:
- отсутствие аппетита;
- рвота;
- понос;
- общая слабость.
Главным же признаком того, что поджелудочная железа требует помощи в виде медикаментозных средств, станут приступы боли в области левого подреберья. Они усиливаются при употреблении жирных продуктов, жареной еды, острых блюд, алкоголя.
Поджелудочная железа чувствительна к приему алкоголя
Боль может накатывать приступами или же присутствовать постоянно (так называемая тупая боль). Это зависит от того, какие продукты ел человек, и насколько сильно из-за этого воспалилась его поджелудочная железа.
Специалисты отмечают, что при хроническом панкреатите боль, вызываемая постоянным воспалением тканей, становится постоянной. Ее возникновение провоцируют практически любые продукты, рвота и понос начинаются через несколько часов после еды.
Лечить заболевание железы нужно сразу же, не давая болезни развиться и перейти в хроническую стадию. Для этого необходимо снять воспаление, приняв нужные таблетки. О том, какие именно препараты помогут справиться с недугом, рассмотрим ниже.
Какие таблетки рекомендуются для лечения поджелудочной железы
При перечисленных выше симптомах человеку нужно сразу же обратиться к врачу за консультацией. Но бывают ситуации, когда медика нет рядом, а лекарство необходимо применить как можно быстрее. Для этого можно обратиться в ближайшую аптеку, где в продаже есть практически все необходимые препараты.
Медикаментозное воздействие при воспалительном заболевании поджелудочной железы и печени делят на 2 части:
- снимающее болевой спазм;
- восстанавливающее функции органа.
При возникновении острой боли, свидетельствующей о начале приступа болезни, можно принять спазмолитик, например, препараты Дротаверин, Но-Шпа и Но-Шпа Форте. Они расслабят мышцы и ускорят снятие спазма.
Дозировка допускается следующая:
- Дротаверин или Но-Шпа — 2 таблетки;
- Но-Шпа Форте — 1 таблетка.
Также при лечении острого приступа воспаления поджелудочной помогает любой анальгетик, например, Парацетамол или Аспирин. Он снизит болевые ощущения и даст возможность нормально добраться до больницы или фельдшерского пункта.
При этом следует избегать препаратов типа Тайленола и сульфаниламидов, которые отравляют печень токсинами. Последней и без того приходится туго при воспалении, поэтому вам не следует загружать ее дополнительно.
Помимо этих препаратов, по результатам осмотра и исследования анализов лечащим врачом назначаются антибиотики. Они подбираются индивидуально для каждого человека, с учетом индивидуальной переносимости и наличия аллергических реакций.
Антибиотики, такие как Цефтриаксон, нужны, чтобы блокировать начинающийся процесс воспаления тканей и дальнейший переход его к стадии разрушения. Он начинается из-за ненормальной реакции вырабатываемых поджелудочной железой ферментов. Следующей стадией может стать отмирание (некроз) тканей и заражение организма продуктами распада (сепсис).
Но антибиотики, как и другие средства, прописываются врачом, самостоятельно их подбирать и принимать не рекомендуется.
Средства для восстановления поджелудочной железы
Как помочь поджелудочной железе еще? Сняв болевой приступ и соблюдая ограничения в питании, больной начинает принимать препараты, способствующие выработке особых ферментов. Они нужны, чтобы облегчить процесс переваривания пищи и усваивания организмом ее компонентов.
Восстановление поджелудочной железы можно начать с приема Фестала. Эти таблетки есть практически в любой аптеке. В состав препарата входят компоненты, облегчающие переваривание пищи и снимающие нагрузку с железы и других органов, принимающих участие в процессе. Дозировку препарата обычно указывают в сопроводительной инструкции.
Препаратом более выраженного действия является Панкреатин. Этот препарат — ферментное средство, он содержит компоненты, которые помогают внутренним органам усваивать белки, углеводы и жиры, освобождающиеся в процессе переваривания пищи.
Количество таблеток, принимаемых обычно вместе с едой, зависит от остроты недуга, и длительности заболевания. От этого же зависит и курс приема препарата. Таблетки пьют от 1 недели до 1 месяца. Важно отметить, что прием Панкреатина лучше согласовать с лечащим врачом.
Аналогичное действие оказывают препарат Мезим и Креон, которые также способствуют усваиванию пищи и снимают нагрузку с поджелудочной железы. Их дозировку можно узнать из прилагаемых инструкций.
Все перечисленные выше таблетки помогают организму наладить пищеварение. И как любые лекарственные препараты, они могут вызывать побочные эффекты. Их сила и продолжительность зависят от персональной переносимости компонентов, входящих в состав препарата.
Специалисты отмечают, что эти средства имеют сильное влияние на организм, поэтому не следует злоупотреблять ими. При лечении воспаления поджелудочной не удастся быстро избавиться от недуга с помощью ударной дозы таблеток. Этим можно только навредить себе.
Поэтому настоятельно рекомендуется при первых признаках болезни посетить врача и получить у него консультацию, в том числе и по приему лекарственных препаратов.
Как усилить действие таблеток
Рассказывая о том, как восстановить поджелудочную железу с помощью медикаментов, следует сказать несколько слов о том, чем можно улучшить действие препаратов.
При остром приступе лучше отказаться от пищи на сутки
При остром приступе лучше всего отказаться на сутки от любой пищи, и пить только негазированную воду. Это помогает снять воспаление железы. В следующие 3-5 дней нужно принимать простую, легко усваиваемую пищу, например, овсяную кашу. Ее переваривание на фоне принимаемых таблеток будет проходить легко, без проблем с ферментами.
Сняв приступ и определившись с лекарственными препаратами при помощи врачей, следует продолжить диету. В это время категорически запрещены алкоголь, жирная и острая еда, жареная пища, макароны из твердых сортов пшеницы, свежий хлеб. В общем, все продукты, требующие от организма больного усилий при переваривании и усваивании.
В меню нужно включить легкие овощные супы, каши, немного отварного нежирного мяса. В отдельных случаях можно употреблять нежирное молоко в небольшом количестве. Хлеб можно есть только вчерашний, исключив сдобу и сладости.
Вместе с приемом таблеток медики прописывают больным покой. Комплекс этих мер поможет наладить выработку ферментов и нормализует действие поджелудочной железы. В случае если болезнь запущена, придется лечь в больницу, чтобы пройти полный курс лечения и восстановления.
Нужно знать, что во время приема таблеток не следует увеличивать дозы, нарушая рекомендации инструкций. И при первой же возможности больной должен отправиться в больницу, чтобы получить консультацию у специалиста. Доктор назначит препараты и подберет оптимальную дозировку, которая поможет скорейшему выздоровлению.
Препараты для поджелудочной железы
Панкреатит представляет собой серьезную патологию, при которой воспаляется поджелудочная железа. Непосредственной причиной воспаления является преждевременная активация ферментов, начинающих переваривать ткани органа.
Активные ферменты повреждают не только клетки паренихмы ПЖ, но и разъедают сосудистые стенки. Проникнув в кровь таким образом, они разносятся по всему организму и поражают жизненно важные органы – сердце, почки, желудок и головной мозг.
Панкреатит может протекать в острой и хронической форме. При внезапном приступе или обострении хронического панкреатита лечение проводится в стационаре. Основными задачами являются купирование острой симптоматики, восстановление пищеварительного процесса и компенсация экзокринной недостаточности. Для нормализации функции поджелудочной железы применяются лекарственные препараты нескольких групп.
Снятие спазмов и обезболивание
Препаратом выбора при панкреатите является Парацетамол, поскольку он не обладает выраженным агрессивным воздействием на слизистые оболочки ЖКТ. Однако пациентам, имеющим болезнь печени, его следует принимать с осторожностью, и только по назначению врача. Абсолютным противопоказанием к приему Парацетамола является гепатит и цирроз печени, а также алкогольный панкреатит.
Снять боль помогают салицилаты и ацетилсалициловая кислота – Аспирин, Асфен, Аскофен, Экседрин, Цитрамон. Для устранения болевого синдрома может применяться Анальгин, Баралгин, Пенталгин, Дексалгин, Кеторолак, Пентазоцин. Нестероидные противовоспалительные средства (НПВС) от поджелудочной железы используются в редких случаях из-за раздражающего действия на слизистые.
Поскольку причиной болевых ощущений при панкреатите является спазм гладкой мускулатуры, наиболее оправдан прием спазмолитиков. Современные спазмолитические лекарства обладают длительным действием, высокой эффективностью, отсутствием серьезных побочных эффектов.
Самыми популярными препаратами остаются Но-шпа, Папаверин, Дротаверина Гидрохлорид, Спазмол, Мебеверин. Показаниями к использованию спазмолитиков являются мышечные спазмы, вызванные гипермоторной дискинезией желчного протока, а также функциональные расстройства в работе сфинктера Одди. Именно непроизвольные сокращения мышц становятся причиной проблем с оттоком панкреатического секрета из поджелудочной железы в 12-перстную кишку.
С помощью спазмолитиков устраняется болевой синдром различной интенсивности и характера – ноющий, опоясывающий, резкий. Все зависит от того, какая часть ПЖ воспалилась. При болях умеренной тяжести препараты для лечения поджелудочной железы назначают в таблетках. Если у пациента наблюдается частая рвота, то Папаверин и Баралгин вводят парентеральным (капельным) способом.
Ферменты и антиферменты
Для инактивации ферментов в острый период применяются средства, снижающие секрецию поджелудочной железы – Контрикал, Гордокс, Пантрипин, Ингитрил. В ряде случаев назначается гормональный препарат Соматостатин, способствующий адекватному всасыванию моносахаридов из кишечника в системный кровоток, снижению продукции гастрина, замедлению тока крови в брюшной полости и перистальтики ЖКТ.
Ингибиторы ферментов применяются преимущественно в стационаре и вводятся пациентам капельным путем. Поскольку лечение препаратами данной группы достаточно часто сопровождается аллергическими реакциями, параллельно капают антигистаминные средства.
После купирования острой симптоматики проводится заместительная ферментотерапия. Компенсировать экзокринную функцию помогают лекарства, содержащие ферменты. Выбор достаточно широк, однако основой большинства препаратов является панкреатин. Это не означает, что все препараты одинаковы: в состав таблеток и капсул может входить разное количество единиц действующего вещества.
Кроме того, в них могут добавляться желчные компоненты. Некоторые лекарства имеют идентичный состав, но выпускаются разными производителями. Отсюда и разнообразные торговые названия. Учитывая вышесказанное, самостоятельно лечить панкреатит не рекомендуется, поскольку подобрать средство для конкретного пациента может только врач.
Список ферментных средств для улучшения работы поджелудочной железы выглядит так:
- Панкреатин, Креон, Мезим, Ликреаза, Зимет, Вестал, Пангрол;
- Панзим Форте, Панзинорм Форте Н, Панкреазим, Панкреалипаза;
- Панкреаль Киршнера, Панкренорм, Панкреон, Панкреофлат;
- Панцитрат, Пензитал, Пролипаза, Трифермент.
Средства, включающие компоненты желчи:
- Фестал, Энципальмед, Энзистал;
- Форте Энзим, Ферестал, Тагестал;
- Рустал, Панстал, Панолез, Панкрал;
- Нормоэнзим, Мензим, Ипентал;
- Дигестал Форте, Дигестал.
Стоит отметить, что ферментная недостаточность бывает не только при панкреатите. Дефицит ферментов может быть врожденным, первичным и вторичным, абсолютным и относительным. Первичный недостаток возникает при заболеваниях самой железы (стеатоз, рак), вторичный – развивается на фоне патологий других органов пищеварения.
Гистология экзокринной доли поджелудочной железы представлена ацинусами (от латинского «виноградная гроздь) – структурными единицами, продуцирующими ферменты. Именно в этих клетках образуется трипсин, химотрипсин, липаза, амилаза и ряд других ферментов.
Независимо от причины поражения функция ацинусов нарушается, и производство ферментных веществ снижается. Чтобы компенсировать возникший недостаток, во всех препаратах присутствует липаза, протеаза и амилаза в разных пропорциях.
Антациды
Антациды назначаются для нейтрализации соляной кислоты желудка, поскольку она стимулирует образование панкреатического сока. В связи с этим одним из направлений терапии является устранение агрессивного кислотного фактора. При остром панкреатите антациды используются в сочетании с ингибиторами секреции – антиферментами, что обусловлено недостаточной продолжительностью и силой кислотоснижающего эффекта.
Лечение хронического панкреатита даже большими дозами ферментов не всегда эффективное, поскольку желудочная кислота достаточно быстро инактивирует лекарственные компоненты – трипсин и липазу. Действие ферментов может снижаться и по другим причинам – неадекватной дозировки или несоблюдения рекомендованной схемы приема.
Однако чаще всего отсутствие желаемого результата является следствием недостаточной антацидной терапии. Большинство препаратов, поддерживающих необходимую кислотность желудка, содержат соли фосфорной кислоты, гидроокись магния и алюминия, магния стеарат и альгинат (вытяжка из морских водорослей). Лучше других при повреждении поджелудочной железы действуют такие препараты, как Альмагель, Маалокс, Альмагель-Нео и Фосфалюгель.
При их приеме нейтрализующий эффект наступает достаточно быстро и продолжается в течение 2.5 – 3-х часов. При соблюдении рекомендуемых доз антацидные лекарства практически не оказывают системного влияния и нежелательных побочных действий.
Антибиотики
При заболеваниях поджелудочной железы антибиотики применяются как для профилактики, так и в комплексной терапии при появлении симптомов бактериального инфицирования. Заражение диагностируется почти у трети больных и может распространяться через кровь, плазму и от соседних органов – 12-перстной кишки, желчной системы и воротной вены.
Противомикробное лечение с превентивными (профилактическими) целями проводится редко. Однако в случае возникновения характерных признаков – тошноты, рвоты, лихорадки, – прием антибиотиков обязателен.
Поскольку исследовать микрофлору поджелудочной железы неинвазивным (без разреза) способом не представляется возможным из-за глубокого расположения органа, применяются антибиотики широкого спектра действия. При этом учитывается минимальная устойчивость к ним наиболее известных бактериальных штаммов.
В качестве профилактики антибактериальная терапия проводится при наличии у пациента тяжелого сопутствующего заболевания, а именно:
- СПИДа и ВИЧ-инфекции;
- вирусного гепатита;
- туберкулеза легких;
- сахарного диабета;
- опухолей.
Чаще всего антибиотики назначаются при билиарном панкреатите, сопровождаемым поражением печени и желчного пузыря и диагностируемым в 40-57% случаев. Препаратами выбора являются средства макролидного ряда, в частности, Кларитромицин и его аналоги – Клабакс, Фромилид, Клацид и др.
Помимо широкого спектра активности, макролиды имеют еще одно преимущество – они выводятся из организма вместе с желчью. За счет этого создаются высокие концентрации и ярко выраженный противомикробный эффект.
Выбор антибиотика зависит от вида заболевания и степени распространения инфекции. Минимальные концентрации обеспечивают лекарства защищенного пенициллинового ряда (Тиментин), цефалоспорины 3-го и 4-го поколения – Медоцеф, Цефобид, Кефсепим, Мовизар.
Более сильным и надежным действием обладают:
- фторхинолоны – Ципролет, Пефлоксабол, Абактал, Ципринол;
- карбапенемы – Дженем, Мепенем, Гримипенем, Тиенам;
- метронидазол (Трихопол, Эфлоран) и его комбинации с цефалоспоринами 3-4 поколения.
При обострениях рекомендуется голодать в течение 1-3-х дней, а потом постепенно вводить в рацион полужидкую пищу – каши, слизистые супы и овощные отвары. В дальнейшем, когда острые симптомы утихнут, можно питаться полноценно, но с ограничениями.
В списке запрещенных продуктов находится алкоголь, жирная и жареная пища, полуфабрикаты и другие вредные продукты. Основные принципы питания изложены в диете №5, которая рекомендуется всем людям с патологиями ЖКТ.
Стоит также отметить, что нередко достаточно изменить пищевые привычки, чтобы наступило полное выздоровление. Однако основой успешного лечения является соблюдение врачебных рекомендаций и прием назначенных препаратов. Будьте здоровы!
Таблетки от поджелудочной железы
Нарушение работы поджелудочной железы может привести к различным тяжелым заболеваниям. Какие таблетки от поджелудочной железы существуют, каковы их названия, как они действуют?
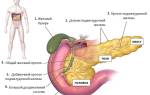
Роль поджелудочной железы и самые распространенные заболевания
Поджелудочная железа — часть эндокринной системы. Принимает участие в процессе пищеварения, вырабатывает необходимые ферменты. Эти ферменты расщепляют жиры, белки, углеводы для облегчения процесса всасывания кишечником, нейтрализуют кислую желудочную среду.
Распространенные заболевания, связанные с нарушением работы поджелудочной железы:
- острый или хронический панкреатит;
- рак поджелудочной железы;
- сахарный диабет;
- муковисцидоз;
- киста;
- липоматоз;
- некроз тканей железы.
- приступообразный болевой синдром;
- постоянные боли, которые усиливаются после переедания, алкоголя, жирной, жареной, острой пищи;
- тошнота, рвота;
- диарея;
- отсутствие аппетита.
Какими лекарствами лечить поджелудочную железу?
Лекарственная терапия призвана устранить первичные причины, которые послужили развитию воспаления в поджелудочной железе, а также:
- купировать боль;
- восстановить пищеварительную функцию (компенсировать ферментную недостаточность, восстановить микрофлору);
- компенсировать эндокринную недостаточность.
Эти цели достигаются с помощью известных лекарств, которые восстанавливают работу поджелудочной железы.
У всех лекарственных препаратов имеются противопоказания, нельзя самостоятельно ставить себе диагноз и выбирать терапию!
Препараты с антибактериальным действием
Для снятия воспаления врачи назначают антибиотики. Эти лекарства призваны предупредить возможные осложнения (перитонит, абсцесс, сепсис).
| Название | Свойства | Противопоказания | Как принимать? |
| Абактал | Эффективен в отношении грамположительных и грамотрицательных микроорганизмов, оказывает бактерицидное действие. | повышенная чувствительность к компонентам антибиотика; беременность; органические поражения ЦНС; нарушенная работа почек. |
Принимают во время или после еды, разделяя суточную дозу на две части. Соблюдать равные промежутки времени. Если нарушена функция печени, рекомендуют применение в виде раствора для инфузий. Раствор вводят медленно, капельницей. 1 г — максимальная суточная доза. |
| Ванкомицин | Уничтожает бактерии, клеточную структуру патогенных микроорганизмов. Эффективен против стафилококков, стрептококков. | Повышенная чувствительность к компонентам лекарства. Не рекомендуется назначение беременным, в период лактации. | Назначается по 1-2 г в день. Вводится внутривенно. |
| Цефтриаксон | Угнетает синтез клеточной мембраны множества грамположительных и грамотрицательных бактерий. Антибиотик третьего поколения. | Аллергия, крапивница и непереносимость цефалоспоринов и пенициллинов, беременность. В одном флаконе или шприце нельзя смешивать с другими антибиотиками. | Обычно вводят внутривенно или колют внутримышечно по 1-2 г в день каждые сутки. Если инфекционное поражение тяжелое, дозу увеличивают. |
Ферментные средства
Лечение панкреатита должно сопровождаться применением ферментов, нормализующих пищеварение.
Они не восстанавливают функцию органа, но доставляют в организм вещества, необходимые для исправного пищеварения, всасывания жирорастворимых витаминов.
Дозировка назначается врачом, неправильный прием антибиотиков навредит здоровью.
При неспособности поджелудочной железы выделять достаточное количество ферментов, их приобретают в аптеке и принимают внутрь при употреблении жирных блюд. Если внешнесекреторная функция нарушена слишком сильно, их пьют даже при употреблении безвредной пищи.
Добываются ферменты из органов животных. Действующее вещество – панкреатин. Список средств с содержанием панкреатина:
Для предотвращения разрушения панкреатина в желудочном соке лекарства заключаются в кишечнорастворимую оболочку. Ее растворяет щелочная среда двенадцатиперстной кишки.
После происходит высвобождение ферментов и начало их действия.
Возможны тошнота, аллергия после приема.
Средства выпускают в форме капсул, которые содержат микрогранулы с панкреатином, а также в форме таблеток. У капсул более высокая цена, но производители заверяют, что они более действенны и лучше смешиваются с едой.
Спазмолитики, анальгетики
В эту группу препаратов входят лекарства с действием, направленным на устранение спазмов мышечной мускулатуры кишечника:
И смешанные препараты. В их состав входят обезболивающие вещества:
При наличии приступов панкреатита средства снимают боль. Врач подбирает препараты, учитывая интенсивность болей: анальгетические (Баралгин, Пентазоцин), наркотические анальгетики (Промедол, Трамал).
Эффективные антациды
Если заболевание поджелудочной железы сопровождается внешнесекреторной недостаточностью, возникает боль и диспепсический синдром. В таких случаях также используют антациды. Эти лекарства подавляют выделение соляной кислоты, связывают соляную кислоту и нейтрализуют ее.
Фосфалюгель, Маалокс, Алмагель прочие антацидные суспензии снижают кислотность желудочной среды, уменьшают количество разрушенных ферментов, обеспечивают железе функциональный покой и ее ускоренное восстановление. Обычно такие лекарства обволакивают слизистую органа, защищают ее от агрессивного воздействия пищеварительного сока. Эффективны при расстройствах пищеварения и пищевых отравлениях.
Благодаря сорбирующему действию эти средства связывают патогенные микроорганизмы, токсические вещества, газы, выводя их из организма. Не приводят к сильному защелачиванию организма, не увеличивают выработку соляной кислоты в ответ на ее нейтрализацию.
Омепразол и другие лекарства
В качестве антисекреторных препаратов назначают Рабепразол, Лансопразол, Фамитидин. Одним из самых эффективных является Омепразол. Этот препарат быстро устраняет болевой синдром при обострении хронических заболеваний поджелудочной. Относится к ингибиторам протонной помпы, снижающим кислотопродукцию.
Устраняет патогенный микроорганизм Хеликобактер пилори. Уменьшает выраженность симптомов, снижает вероятность рецидива болезни с осложнениями. Облегчает состояние уже через два часа.
Нельзя принимать при:
- повышенной чувствительности к компонентам;
- беременности, лактации;
- гастрите с пониженной кислотностью;
- онкологии пищеварительного тракта;
- остеопорозе;
- инфекции ЖКТ;
- печеночной недостаточности.
В комплексе с другими препаратами назначают средства, которые избавляют от негативных симптомов в ЖКТ и организме вообще:
- от диареи и дисбактериоза действенны Хилак Форте и Смекта;
- от интоксикации поможет активированный угол, Энтеросгель;
- при нарушении моторной функции кишечника нужно пить Тримедат, стимулирующий мускулатуру органа.
Лечение народными средствами
Народная медицина в комплексе с медикаментозной терапией ускорит выздоровление и облегчит состояние пациента. Помогут следующие рецепты:
- Нужно выпить 100 мл настоя из листьев земляники, брусники, черники, кукурузных рылец. Компоненты берут в равных частях, измельчают, заливают стаканом горячей воды. Настаивают ночь.
- Весьма эффективны разные травы. Нужно попить 50 г отвар ириса и полыни неделю.
- В стакане кефира размешивают столовую ложку муки, съедают смесь по утрам, заменяя ею завтрак.
- 30 капель настойки родиолы розовой принимают до еды.
- Зелень петрушки промывают, выкладывают на дно кастрюли, добавляют молоко, которое должно прикрывать зелень полностью. Посуду ставят в духовку. Молоко должно вытопится, но не выкипеть. Процеживают. Каждый час употребляют по две столовые ложки. Средство нужно выпить до конца за день. Это эффективное мочегонное. Оно оказывает благотворное влияние на поджелудочную, способно освежать и улучшать цвет лица.
Диета при обострениях
Лечебная диета снижает желудочную секрецию, предупреждает возникновение осложнений, стабилизирует хронический панкреатит.
Таблетки, суспензии или народные средства будут бессильны, если пациент будет питаться, чем попало.
При обострениях нужно придерживаться трехдневного голодания. Пьют литр теплой минеральной воды и около двух стаканов отвара из шиповника. Через три дня неделю придерживаются низкокалорийной диеты. Отказываются от продуктов с грубой клетчаткой, которые стимулируют пищеварительные железы, от чистого молока. Едят дробно, маленькими порциями. Еда должна быть тушеной или вареной, не жареной.
- слизистые супы из круп (исключая пшено) на воде;
- суфле или котлеты на пару из нежирного мяса;
- омлет на пару (не более двух яиц в день);
- свежий нежирный творог;
- овощные блюда;
- кисельные напитки;
- чай лучше заменить отваром шиповника.
Запрещены к употреблению жирные, копченые блюда, соления, пряности, грибы, газированная вода, алкоголь.
Лечебная диета в комплексе с правильно подобранными препаратами способна нормализовать работу органа.
Терапию себе самостоятельно не назначают и диагноз не ставят. При первых симптомах нарушений поджелудочной железы нужно бежать к врачу. Неправильное лечение только навредит здоровью. Время будет упущено, и заболевание приобретет хроническое течение.
Поделись с друзьями
Сделайте полезное дело, это не займет много времени
Препараты при панкреатите и их действие
Панкреатит — это воспаление поджелудочной железы. Он может быть острым или хроническим. Это зависит от того, насколько активно воспаление и как долго оно длится. Воспаленные участки со временем перерождаются в рубцовую ткань — фиброзируются, поэтому рано или поздно панкреатит нарушает нормальную работу поджелудочной железы, снижая выработку пищеварительных ферментов.
Средства для лечения панкреатита в зависимости от формы заболевания
Острый панкреатит чаще всего возникает из-за алкогольно-пищевых злоупотреблений [1] , когда излишек алкоголя и тяжелой жирной пищи заставляет поджелудочную железу работать в усиленном режиме — да так, что она начинает переваривать собственные ткани. На долю таких случаев, на языке статистики именуемых алкогольно-алиментарным панкреатитом, приходится 55% всех пациентов. Вторым по частоте становится острый билиарный панкреатит, спровоцированный проблемами в желчевыводящих путях и желчном пузыре, что связано с анатомической связью между желчным и панкреатическим протоками. Дело в том, что желчевыводящий проток перед открытием в двенадцатиперстную кишку сливается с протоком из поджелудочной железы. Распространенность острого билиарного панкреатита составляет от 26% до 60% от всех случаев острого панкреатита, частота хронизации — до 43% случаев. Ведущей причиной билиарного панкреатита служит возникновение заброса содержимого желчевыводящих путей в панкреатический проток с нарастанием внутрипротокового давления и нарушением оттока ферментов из поджелудочной железы, что приводит к ее самоперевариванию. Либо, если камень закупоривает желчные протоки, желчь под давлением начинает проникать в поджелудочную. Такое встречается в 35% случаев острого панкреатита. Остальные случаи — это травмы, инфекции, аутоиммунные процессы и подобные редкие ситуации.
Но какова бы ни была причина острого панкреатита, это состояние смертельно опасно. Поэтому чаще всего больных с жалобами на очень сильную, ничем не снимающуюся, опоясывающую боль в верхней половине живота, сопровождающуюся рвотой, не приносящей облегчения, госпитализируют в хирургический стационар, где и занимаются лечением. Проблема в том, что примерно в пятой части случаев острый панкреатит переходит в панкреонекроз. Из-за воспаления нарушается нормальный отток пищеварительных ферментов, и вместо просвета кишечника, где они и должны быть, ферменты попадают в ткани самой железы и в прямом смысле переваривают ее. Возникают участки омертвения — некроза, которые нужно как можно быстрее удалить. Кроме того, продукты распада тканей попадают в кровь и отравляют организм.
Легкую же степень панкреатита традиционно лечат по классической формуле «холод, голод и покой»:
- к животу прикладывают пузырь со льдом;
- из желудка зондом удаляют содержимое и далее запрещают есть до стихания острого воспаления (пить можно);
- назначают постельный режим.
Кроме того, в стационаре при остром панкреатите легкой степени назначают анальгетики, спазмолитики и инфузионную терапию, в просторечии капельницу, чтобы вывести из организма продукты распада тканей, попавшие в кровь.
Если после затянувшихся праздничных застолий появилась острая, невыносимая опоясывающая боль, рвота, а живот в верхней половине становится твердым и крайне болезненным — не пытайтесь лечиться сами, срочно обращайтесь к врачу!
Боль характерна и для обострения хронического панкреатита, но интенсивность ее не настолько высока, как при остром. На ранних этапах развития болезни эпизоды боли появляются раз в полгода–год или даже реже и длятся до десяти дней. При запущенном процессе боль возникает каждые один–два месяца.
Хронический панкреатит может появиться не только на фоне постоянной алкогольной интоксикации, несмотря на то, что это одна из основных причин. Его могут вызвать аутоиммунные процессы, хронические патологии желчевыводящих путей, приводящие к сужению панкреатического протока и нарушению нормального оттока ферментов, хроническая почечная недостаточность и другие хронические интоксикации, наследственные факторы.
При обострении хронического панкреатита холод, голод и покой тоже могут рекомендовать, но буквально на день–два. Чтобы снять умеренную боль, используют обезболивающие препараты, которые выбирает врач. При сильных приступах могут назначить опиоидные наркотические анальгетики.
Чтобы, с одной стороны, обеспечить покой поджелудочной железе, а с другой — компенсировать нарушения ее функции, назначают препараты ферментов поджелудочной железы, но предпочтительно в форме микроформ. Такие препараты способствуют облегчению болей [2] .
Питание должно быть частым и дробным, с большим количеством белка. Резко ограничивать жиры разумно, только если у больного появляется частый жидкий стул из-за нарушения их переваривания даже при назначенной ферментной терапии. Категорически запрещается алкоголь в любом виде. Рекомендуется прекратить курение.
Медикаментозное лечение панкреатита: группы препаратов
Как уже упоминалось выше, острый панкреатит должен лечить врач в хирургическом стационаре. Он может назначить такие группы препаратов [3] :
- Анальгетики (обезболивающие): в зависимости от интенсивности боли это могут быть и наркотические анальгетики, и мощные синтетические ненаркотические обезболивающие, которые есть в стационарах.
- Спазмолитики: расширяют протоки и улучшают отток секрета поджелудочной железы. Кроме того, обладают обезболивающим действием, поскольку снимают спазм гладких мышц внутренних органов.
- Препараты, тормозящие секрецию поджелудочной железы, чтобы ее ферменты перестали разрушать собственные ткани. Для этого используют несколько групп препаратов:
- синтетические аналоги соматостатина — гормона, который, помимо основных функций (регуляции синтеза гормона роста), тормозит работу всего желудочно-кишечного тракта, в том числе и выработку ферментов;
- цитостатики — также тормозят работу ЖКТ и опухолевые процессы;
- препараты для подавления желудочной секреции: Н2-блокаторы и ингибиторы протонной помпы.
- Обильное введение жидкости внутривенно для уменьшения интоксикации и восстановления микроциркуляции.
- Препараты для парентерального питания: поскольку есть нельзя, а энергозатраты организма при панкреатите требуют не менее 3500 ккал в сутки [4] , приходится «кормить» пациента внутривенно — аминокислотами с минералами и витаминами в виде инфузий (капельниц).
- В зависимости от общего состояния пациента врач может назначить средства, снижающие свертываемость крови, препараты для поддержания нормальной работы сердечно-сосудистой системы, легких, других органов; антибиотики при появлении гнойных осложнений и так далее.
При лечении хронического панкреатита препараты назначают длительными курсами, как в фазу обострения, так и вне ее. Прежде всего назначают препараты, устраняющие причины, спровоцировавшие процесс: регуляторы оттока желчи, если болезнь спровоцирована хронической патологией желчевыводящих путей; гормоны, уменьшающие активность иммунных процессов при аутоиммунном панкреатите, и так далее. Рекомендуется полный отказ от алкоголя и курения.
Помимо этого, врач может назначить такие группы лекарственных средств, как:
- Обезболивающие препараты (анальгетики). Это могут быть как средства, для покупки которых необходим рецепт, так и безрецептурные анальгетики. Курс их применения может продолжаться до трех месяцев.
- Антидепрессанты и легкие транквилизаторы. При панкреатите их назначают не для коррекции эмоционального состояния, а для усиления действия обезболивающих средств. Они снижают повышенную чувствительность к боли, которая появляется, когда что-то болит сильно и долго (говоря медицинским языком, антидепрессанты восстанавливают функции антиноцицептивной системы организма), что позволяет уменьшить и дозировку анальгетиков.
- Спазмолитические препараты. Нормализуют отток секрета поджелудочной железы, уменьшают давление внутри протоков и таким образом способствуют уменьшению болевых ощущений.
- Ферменты поджелудочной железы в микрогранулах — они нужны не столько для того, чтобы корректировать нарушенную функцию органа (недостаток ферментов проявляется, лишь когда разрушается более 90% поджелудочной железы [5] ), сколько для того, чтобы дать ей отдохнуть. Так как по механизму обратной связи введенные извне ферменты тормозят выработку собственных ферментов, отчего снижается давление в протоках железы, а значит, и боль.
- Препараты, снижающие кислотность желудочного сока, преимущественно ингибиторы протонной помпы. Нейтрализуют относительный излишек кислоты в желудочном соке. В щелочной среде создаются оптимальные условия для действия панкреатических и кишечных ферментов. Однако при хроническом панкреатите в поджелудочной железе вырабатывается меньше щелочного секрета. И поступающее желудочное содержимое сдвигает pH среды в кишечнике от щелочной (выше 7 pH) в кислую сторону (ниже 7 pH), что может стать причиной серьезных нарушений полостного пищеварения. При этом желчь не может эмульгировать (превратить в мельчайшие частицы) жир, что нарушает его переваривание. Снижается и активность самих пищеварительных ферментов. Подавляя выработку кислоты желудочного сока, препараты восстанавливают щелочную среду в кишечнике.
Ферменты поджелудочной железы назначают на постоянной основе, если функция органа нарушена настолько, что прекращается нормальное усвоение пищи. Человек начинает худеть, после еды у него появляются позывы на дефекацию, так как непереваренный жир раздражает стенки кишечника, стул становится обильным, зловонным, приобретает жирный блеск.
К сведению
Выбирая ферментный препарат, следует обращать внимание на лекарственные средства, в которых ферменты находятся в гранулах размером до 2 мм — только тогда препарат способен покидать желудок одновременно с пищей [6] .
При постоянном вздутии живота и метеоризме назначают препараты, уменьшающие газообразование: сорбенты, диметикон.
Если из-за хронического воспаления и гибели клеток железы нарушается выработка инсулина, необходимы инъекции этого гормона.
Итак, как острый, так и хронический панкреатит — это тяжелое заболевание, которое чревато серьезными осложнениями и требует долгого и кропотливого лечения. Поэтому не надо искать схемы терапии в интернете, это может быть просто опасно. Необходимо вовремя обратиться к врачу и строго следовать его рекомендациям.
Препарат, содержащий панкреатические ферменты
Среди современных лекарственных средств, содержащих натуральные ферменты поджелудочной железы, следует отметить Микразим®. Выпускается он в капсулах дозировкой по 10 000 и 25 000 ЕД.
В препарате Микразим® ферменты содержатся в микрогранулах размером менее 2 мм, покрытых кишечнорастворимой оболочкой. Микрогранулы, в свою очередь, заключены в желатиновые капсулы. Попадая в кислое содержимое желудка, капсула растворяется, и микрогранулы перемешиваются с пищей, после чего вместе с ней покидают желудок. Оказавшись в щелочной среде кишечника, микрогранулы высвобождают ферменты. Таким образом, пищеварительные ферменты поджелудочной железы препарата Микразим® действуют именно там, где это физиологически обусловлено — в просвете тонкого кишечника. Максимальная активность препарата достигается уже через полчаса после приема.
Действующее вещество соответствует активности натуральных пищеварительных ферментов: протеазы, амилазы и липазы, необходимых для расщепления белков, углеводов и жиров. По мере взаимодействия с пищевым комком в просвете кишечника активность ферментов постепенно снижается, после чего остатки выводятся из организма, не всасываясь в кровь.
Принимать Микразим® рекомендуется при хроническом панкреатите, секреторной недостаточности поджелудочной железы, вызванной различными причинами. Препарат может быть рекомендован и лицам без диагностированных заболеваний ЖКТ, у которых развивается диспепсия, диарея, метеоризм при погрешностях в питании, таких как переедание, употребление фастфуда, нарушение режима приема пищи.
Препарат противопоказан при остром панкреатите и во время обострения хронического, а также при индивидуальной непереносимости отдельных компонентов.
Лекарственный препарат Микразим® включен в перечень ЖНВЛП. Регистрационный номер препарата в Государственном реестре лекарственных средств — ЛС-000995 от 18 октября 2011 года, переоформлен бессрочно 16 января 2018 года [7] .
Препараты для лечения поджелудочной железы
Лечение поджелудочной железы – трудоемкий и длительный процесс, который требует применения специальных лекарственных препаратов, способствующих снятию воспаления, купированию боли и других симптомов болезни. Сейчас будет рассмотрен список медикаментов, которые наиболее часто используются в таких ситуациях. Однако нужно помнить, что все препараты для лечения поджелудочной железы можно принимать только по назначению врача. Самолечение может повлечь за собой непредсказуемые последствия.
Препараты для купирования обострения болезни
При обострении панкреатита необходимо сразу же вызывать бригаду скорой помощи! Предпринимать самостоятельные попытки для купирования острого воспаления бессмысленно так как это не даст положительных результатов и приведет к различным осложнениям, среди которых находятся стеатоз и некроз.
Поэтому чтобы не допустить возникновения негативных последствий, при первых же признаках обострения болезни нужно вызывать бригаду врачей. А пока она добирается до места, больному следует оказать первую помощь. Заключается она в следующем:
- нужно сделать внутримышечную инъекцию Но-шпы (это поможет снять спазмы в протоках поджелудочной, в результате чего больной начнет чувствовать себя намного лучше);
- необходимо усадить больного, прижав его ноги к животу, а переднюю часть туловища наклонить немного вперед (данные действия позволят снизить выраженность боли и приглушить приступы тошноты);
- нужно приложить к эпигастральной области на 10-15 минут холодный компресс (это также позволит уменьшить болевые ощущения).
В стационаре больному окажут всю необходимую помощь, которая позволит быстро купировать боль и снять воспаление в поджелудочной. Для этого чаще всего используются препараты спазмолитического и обезболивающего действия, а также средства, снижающие секрецию пищеварительных ферментов. Вводятся эти медикаменты внутривенно или внутримышечно. Параллельно с этим назначается голодная диета.
Помните, что обострение панкреатита не может происходить без причины и временное улучшение самочувствия после возникновения приступа не стоит расценивать как возвращение к нормальному состоянию. Если в этот период отказаться от профессиональной медицинской помощи, это может обернуться развитием различных сопутствующих заболеваний, которые могут на протяжении долгого времени никак себя не проявлять, постепенно приводя к полной дисфункции железы.
Однако и при своевременном лечении обострения риски их возникновения также имеются. Поэтому при наличии такого заболевания, как панкреатит, больным необходимо периодически делать УЗИ и гистологию. Эти диагностические мероприятия позволяют не только выявляться осложнения панкреатита, но и отслеживать течение болезни, благодаря чему врач сможет вовремя откорректировать лечение.
Препараты для лечения хронических патологий поджелудочной железы
Хроническое течение панкреатита является не менее опасным острого, так как может привести к функциональной недостаточности. И именно по этой причине врачи назначают ферментные препараты, поддерживающие работу поджелудочной. Среди таких медикаментов самыми популярными являются:
Лечение такими лекарственными препаратами должно осуществляться на протяжении длительного времени (не менее 6 месяцев). В их составе находятся ферменты, которые способствуют улучшению пищеварительных функций. Действовать они начинают сразу же после того, как проникают в желудок. И чтобы избежать обострения болезни, принимать их рекомендуется во время или после еды.
В качестве дополнительной терапии для восстановления пищеварительных функций и нормализации микрофлоры кишечника также назначают:
Классификация препаратов для лечения поджелудочной
Современная фармацевтика предлагает широкий арсенал лекарственных препаратов, которыми рекомендуется осуществлять лечение воспаления поджелудочной железы. Все они обладают своими свойствами и в той или иной степени помогают восстановить функции поджелудочной. Однако конечное решение о том, чем лечить железу, все равно остается за врачом.
Анальгетики (обезболивающие препараты)
Данные препараты не помогают восстановить работу железы, но они способствуют снятию болевых ощущений, которые нередко возникают при раке поджелудочной и панкреатите. Эти заболевания становятся причиной развития в органе воспалительных процессов, которые влекут за собой обструкцию протоковой системы. В результате этого нарушается отток панкреатического сока и в паренхиме железы активизируются процессы самопереваривания, что и становится причиной возникновения сильных болевых ощущений. И чтобы купировать их, врачи используют следующие препараты:
Если эти препараты не помогают купировать болевой синдром и улучшить состояние пациента, применяется наиболее сильное обезболивающее лекарство – Морфий, который обладает наркотическим действием.
Ферментные препараты
Говоря о том, какими препаратами стоит осуществлять лечение поджелудочной, нельзя не сказать о ферментных средствах. Они обеспечивают не только снятие воспалительных процессов, но и снижение нагрузки с больного органа, что позволяет быстро восстановить его функциональность.
Препараты, содержащие в своем составе пищеварительные ферменты, играют очень важную роль в терапии панкреатита, так как они обеспечивают нормализацию пищеварения и регулируют углеводный, белковый и жировой обмен.
Такие средства содержат в себе панкреатин животного происхождения, который богат липазой, амилазой и протеазой, синтез которых в организме при развитии панкреатита нарушается. И если говорить о том, какие препараты для улучшения работы пищеварительной системы стоит принимать в этом случае, то следует выделить следующие медикаменты:
Противорвотные средства
При развитии воспалительных процессов в паренхиме поджелудочной у больных нередко возникает тошнота, которая зачастую провоцирует открытие желчной рвоты. А так как контролировать желудок во время острого воспаления не удается, врачи настоятельно рекомендуют осуществлять прием специальных препаратов, которые способствуют устранению тошноты и рвоты. В этом случае чаще всего применяются следующие медикаменты:
Противодиарейные препараты
Данные медикаментозные средства также нельзя отнести к препаратам, улучшающим работу поджелудочной. Но они тоже способны устранить симптом, характерный для обостренного панкреатита – диарею. Если ее своевременно не остановить, это может привести к обезвоживанию организма и возникновению серьезных проблем со здоровьем.
Поэтому при возникновении диареи врачи назначают своим пациентам следующие препараты:
Антацидные средства
Возникновение острых болевых ощущений в верхней части живота указывает на увеличение внутрипротокового давления в железе и повышение продуктивности панкреатического сока. В результате этого происходит нарушение кислотно-щелочного баланса, в желудке начинают активизироваться противоестественные процессы, приостановить которые способны только антацидные препараты. Как правило, их прием рекомендуется осуществлять всего несколько дней, пока больной не выйдет из критичного состояния.
Среди антацидных препаратов самыми распространенными являются:
Антиферментные препараты
Как уже было сказано, при обострении панкреатита паренхима поджелудочной отекает, что становится причиной сужения протоков железы и нарушения оттока панкреатического сока. И пока поджелудочная продолжает синтезировать пищеварительные ферменты, состояние больного не улучшится. Поэтому в таких ситуациях врачи прибегают к помощи антиферментных препаратов, блокирующих выработку пищеварительных ферментов. Среди них чаще всего назначают:
Миотропные спазмолитики
При обострении панкреатита спазмолитики используют в первую очередь, так как они способствуют снятию спазмов в протоках железы и улучшению выброса панкреатического сока. С этой целью применяют следующие медикаментозные средства:
Нестероидные противовоспалительные препараты (НПВП)
НПВП обладают сразу несколькими действиями – нормализуют температуру, купируют воспаление, снимают боль. В отличие от глюкокортикоидных препаратов, обладающих такими же действиями, нестероидные средства снижают риски возникновения интоксикации организма в несколько раз, именно по этой причине врачи отдают свое предпочтение этим медикаментам. Среди них самыми эффективными являются:
Гормональные средства
Гормональные средства для лечения поджелудочной применяются только в том случае, если в результате воспалительных процессов была нарушена эндокринная функция железы, на фоне чего отмечается дефицит инсулина (гормона, ответственного за расщепление и усвоение глюкозы). В этом случае у пациента наблюдается повышенный уровень сахара в крови, что также является опасным для его состояния здоровья.
В данном случае используются специальные инъекции инсулина, которые содержат в себе синтетические гормоны поджелудочной. Они в короткие сроки нормализуют уровень сахара в крови, тем самым снижая риски возникновения гипергликемического криза и угрозы для жизни больного. Используются такие средства по определенной схеме, которая подбирается строго в индивидуальном порядке.
Необходимо понимать, что нецелесообразный прием медикаментов может стать причиной серьезных проблем со здоровьем. Поэтому при наличии заболеваний поджелудочной железы все медикаментозные средства должны приниматься только после предварительной консультации с лечащим врачом.