Поджелудочная железа симптомы болезни и лечение диета
Заболевание поджелудочной железы: симптомы, лечение и диета
Болезни поджелудочной нередки, ведь образ жизни современного человека далеко не безупречен. Как выявить заболевания на ранних стадиях, и чего от нас требует поджелудочная железа?
Симптомы заболевания
Для поджелудочной железы характерны неинфекционные воспаления (панкреатит). При панкреатите те ферменты, которые железа должна была отправить в двенадцатиперстную кишку для пищеварения, остаются на месте, и начинают разрушать железу.
Панкреатит подразделяется на острую и хроническую форму. Кроме того, острая форма также делится на несколько видов. Возникает либо отёк железы, либо кровоизлияние, железа может нагноиться, или начнётся некроз тканей.
Поскольку поджелудочная железа находится за желудком, и тесно связана с пищеварительным процессом, часто острое воспаление происходит после обильного приёма пищи. Тревожным звоночком может стать тяжесть спустя 2 часа после еды. Общие симптомы в острой стадии таковы:
- Опоясывающая боль под рёбрами. Боль бывает колющей, ноющей, режущей и достаточно сильной. Иногда боль способна вызвать болевой шок.
- Тошнота и рвота, причём в острой форме рвота наблюдается сразу после еды. В хронической форме рвоту провоцирует жирная и острая пища.
- Проблемы с кишечником. Могут проявляться в виде метеоризма, запора или диареи.
- Диарея и рвота провоцируют обезвоживание, и если человек не восполняет запас жидкости в организме, он начинает стремительно терять в весе. Также наблюдается бледность и общая слабость.
- Повышение температуры.
- Сыпь на коже.
- Желтушность кожи.
- Головная боль, как последствие интоксикации организма.
Причины боли
Причин заболевания достаточно много, и их можно разделить на 3 группы.
К первой группе относятся причины, за которые ответственен сам человек, а именно:
- Переедание. Острая, жирная и жареная пища способствует нарушению жирового обмена, который в большинстве случаев вызывает панкреатит.
- Злоупотребление алкоголем и курение. Оба этих процесса вызывают усиленную выработку ферментов, которые, как уже было сказано выше, остаются в железе и разрушают её.
- Бесконтрольный приём лекарств. Некоторые лекарства также усиливают выработку ферментов.
Ко второй группе можно отнести различные изменения, на фоне которых развивается панкреатит, и это:
- Заболевания желчевыводящих путей.
- Камни или песок в протоках железы, которые закрывают проток и мешают нормальной циркуляции ферментов.
- Заболевания ЖКТ.
- Нарушения кровообращения: гипертония, сахарный диабет, атеросклероз и даже беременность.
- Инфекции могут спровоцировать развитие панкреатита.
К третьей группе относятся несчастные случаи и прочие причины, не зависящие от человека:
- Генетика. Иногда панкреатит проявляется у детей с рождения.
- Химические и пищевые отравления.
- Ранения и травмы брюшной полости, включая операции.
Диагностика болезни
Если вы распознали у себя хоть один из симптомов, срочно обращайтесь к врачу, ведь только он может точно определить причину болей в животе и назначить адекватное лечение. Обследование проходит в несколько этапов:
- Первичный осмотр.
- Лабораторные исследования, а именно, анализ крови, который поможет определить форму панкреатита.
- Прочие исследования, в частности, УЗИ, ФГДС, рентген, ангиография сосудов, томография и лапароскопия.
Иногда боль в острой форме настолько сильна, что может потребоваться госпитализация. В больнице не только проведут полную диагностику, но и поддержат нормальный уровень жидкости в организме, не допуская обезвоживания, и локализуют боль.
Воспаление: увеличение
Если поджелудочная железа по каким-либо причинам перестаёт справляться со своими функциями, клетки начинают работать в несколько раз интенсивнее, чтобы восполнить дефицит ферментов.
- Если поджелудочная железа увеличивается в размерах равномерно, то это говорит об острой или хронической форме панкреатита. Воспалительный процесс может распространиться на соседние органы.
- Если поджелудочная железа увеличилась неравномерно, то необходимо установить, в какой из трёх составных частей идёт воспаление. Поджелудочная железа состоит из трёх частей — головки, тела и хвоста. В зависимости от того, в какой части протекает воспаление, врач диагностирует заболевание.
Какие заболевания стоит подозревать при увеличении поджелудочной железы?
- Истиная или псевдокиста.
- Воспаление.
- Доброкачественная или злокачественная опухоль.
- Камни в протоках.
- Дуоденит с воспалением кишечного сосочка.
Киста
Специалисты различают два вида кист — истиные и псевдокисты. У каждого вида разная природа.
- Псевдокисты, в отличие от истиных, развиваются на фоне перенесённого воспаления. Они обычно наполнены жидкостью и состоят из соединительной ткани.
- Стенки истиной кисты состоят из эпителия. Истиная киста бывает застойной, когда панкреатический проток не способен пропускать секрет железы в нормальном количестве. Также киста может быть опухолевой, причём, выявить природу опухоли необходимо на самых ранних стадиях. Нередки паразитарные кисты, когда человек оказывается заражён аскаридами и другими паразитами.
Киста может долгое время себя не проявлять, особенно, если она небольших размеров. В других случаях больной обычно жалуется на дискомфорт в области живота, слабость, характерна для этого состояния тошнота и рвота, потеря аппетита. При прощупывании верхней или вредней части живота, врач почувствует напряжение.
После диагностики кисты, врач назначает соответствующее лечение. Некоторые виды кист, в частности, псевдокисты, рассасываются сами по себе спустя некоторое время после перенесённого острого панкреатита. Остальные виды кист удаляются хирургическим путём.
Питание
Лечение болезней поджелудочной железы всегда комплексное, и важной его частью всегда была и остаётся диета.
На 3-6 день заболевания, если боли прекратились, можно начать кушать жидкую овсяную или рисовую кашу без молока, соли, сахара или масла.
Если наблюдаются улучшения, то в рацион включают вегетарианские супы, слабые бульоны, постная рыба.
Как только состояние становится стабильным, больным назначают диетический стол №5.
Что предусматривает стол номер 5?
- Небольшие порции и питание 4-5 раз в день. При таком дробном питании снижается нагрузка на пищеварительный тракт.
- Рацион должен быть сбалансирован, что означает оптимальное соотношение белков (60-120 гр), жиров (60 гр) и углеводов (300-400 гр). При этом желательно перейти на растительные жиры, и сократить их количество в рационе в целом.
- Способ приготовления пищи — это важнейшая часть всего диетического стола. Больному разрешается кушать варёную и запечёную пищу, отличным вариантом является приготовление на пару. Готовые блюда лучше пюрировать, чтобы облегчить пищеварение. Тёплая пища предпочтительнее горячей или холодной. Так она не будет раздражать пищеварительный тракт.
Какие продукты разрешены больным при панкреатите?
- Подсушенный хлеб.
- Нежирное мясо, рыба, курица, индейка.
- Картофель, тыква, свёкла, морковь, кабачок, патиссон.
- Рис, гречка, овёс.
- Мелкие макароны.
- Паровые омлеты из белка яйца.
- Нежирный творог, простокваша, кефир.
- В чай можно добавить нежирное молоко.
- Немного сливочного или подсолнечного масла.
- Некислые яблоки.
- Пить можно слабые чаи, некислые морсы, воду без газа, отвар шиповника, травяные отвары по рекомендации врача, овощные или фруктовые соки.
Какие продукты категорически запрещены?
- Жирные виды мяса и рыбы: свинина, баранина, гусятина, утятина.
- Все виды грибов.
- Свежая капуста, редька, щавель, бананы.
- Бобовые (фасоль, чечевица, горох и другие).
- Соленья и маринады.
- Кофе, какао, крепкий чай.
- Специи и пряности.
- Мороженое.
В долгосрочной перспективе стоит также отказаться от алкоголя.
Как лечить народными средствами?
Народные средства могут существенно облегчить течение заболевания. Следующие народные рецепты были проверены многими поколениями и благотворно влияют на организм.
- Укропная вода. 1 ложку семян укропа залить 1 стаканом кипятка. Настоять в течение часа и процедить. Весь стакан нужно выпить в течение дня маленькими порциями.
- Настой овса. 500 гр овсянки нужно залить 1 литром кипятка, настоять в течение часа, процедить, остудить и пить по половине стакана 3 раза в день.
- Травяной сбор. Нужно взять по одной части зверобоя продырявленного, пустырника и мяты перечной и залить смесь 0,5 л кипятка. Настаивать в течение получаса и принимать по половине стакана за полчаса до еды.
- Льняной кисель. 1 ст. ложку льняных семян варить в 200 мл воды в течение 10 минут. Настаивать полученный отвар нужно в течение часа. Далее процедить и пить тёплым.
Полезное видео
Далее смотрите видео о диете и питании при заболеваниях поджелудочной железы:
Заболевания поджелудочной железы не только крайне неприятны, но и достаточно опасны, поэтому при появлении первых признаков заболевания, не стоит откладывать посещение врача. Только врач сможет подобрать адекватное лечение, которое не позволит болезни перейти из острой формы в хроническую.
Болезни поджелудочной железы: какие симптомы и что делать
Поджелудочная железа – особенный орган, относящийся к двум системам одновременно и выполняющий ряд жизненно важных функций. Возникновение любых патологий в этой области скажется на многих функциях организма. Поэтому, если обнаружены первые признаки болезни поджелудочной железы, нужно безотлагательно обратиться за консультацией к доктору.
Что важно знать о поджелудочной железе
Поджелудочная железа — это орган, отличающийся небольшими размерами (его длина 15 см), без которого переваривание пищи было бы невозможно. Она выполняет сразу двойную нагрузку:
- регуляция процессов переваривания за счет выработки ферментов, которые осуществляют расщепление углеводов, жиров и белков;
- обеспечивает постоянство внутренней среды организма, которого удается достичь благодаря способности вырабатывать инсулин и глюкагон.
Этот незаменимый орган участвует в секреции весьма сильных ферментов, которые через протоки выделяются в двенадцатиперстную кишку. Благодаря им пища организмом усваивается. Если у человека развиваются патологии этого органа, то пища в кишечник будет отправляться непереваренной, так как ее расщепление нарушается.
Общие признаки болезней поджелудочной железы
В подавляющем большинстве случаев патологии поджелудочной железы проявляются схожими признаками:
- Появляется боль;
- немотивированно пропадает аппетит;
- человек худеет;
- возможно возникновение тошноты, рвоты, а также поносов.
Подложечная область живота и район левого подреберья – места локализации боли. Зачастую, она усиливается, если человек переедает, либо примет жирную, острую или жареную пищу, спиртосодержащие напитки.
Хотя размещение важной железы ограничивается верхней областью живота, боль способна трансформироваться в центр и в низ живота. Если приложить тепло, то болевой синдром усилится, а вот холод снимает неприятные ощущения.
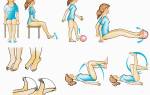
Снизить боль удастся, если принять позу лежа на боку и подтянуть ноги к груди, либо сесть, согнувшись при этом вперед.
Острый панкреатит
Панкреатит, относясь к одной из наиболее распространенных патологий поджелудочной железы, по сути, не что иное, как обычный воспалительный процесс, поражающий ткани этого органа. Острый панкреатит характеризуется тем, что происходит омертвение тканей железы и мощный выброс пищеварительных ферментов, отличающихся агрессивностью.
Острая фаза заболевания затягивается до 2-х недель. Если упустить этот период и растянуть лечение не на один месяц, то велика вероятность перехода подобного недуга в категорию хронических с возникновением частых рецидивов.
Причины, провоцирующие развитие острого панкреатита
К основным причинам, способным спровоцировать развитие неприятной болезни, можно отнести следующие:
- обилие некачественных, острых, жирных продуктов;
- спиртосодержащие напитки, пиво;
- чрезмерное употребление сдобной выпечки;
- увлечение газированными напитками;
- наличие в рационе маргарина.
Подробнее о вредных продуктах для поджелудочной железы читайте здесь.
Воспалительные реакции в поджелудочной железе также могут быть спровоцированы увеличенной дозой лекарств или в случае их приема не по схеме.
Кроме перечисленных первопричин, имеет смысл обратить внимание и на другие:
- наличие патологий желчных путей, желчнокаменная болезнь, сбои в функционировании желчного пузыря;
- если была травма этого органа или не обошлось без хирургического вмешательства;
- при имеющейся сосудистой патологии, которая является причиной нарушений кровотока в поджелудочной железе;
- в случаях возникновения инфекций в двенадцатиперстной кишке;
- если органы брюшной полости перенесли воспаления.
Имея представление, почему болит поджелудочная железа и какие причины лежат в основе развития таких патологий, есть шанс избежать неприятных последствий.
Симптомы
О появлении неприятного недуга можно судить по ряду симптомов:
- Наличие интенсивных болей в животе, под ребрами;
- Повышенное газообразование;
- Диарея (стул до 15 раз в день);
- Тошнота, рвота.
Если при этом температура повышается до 40 0 , то имеет смысл подозревать развитие некроза поджелудочной железы.
Известны примеры, при которых развитие неприятного недуга сопровождалось сухостью во рту, отрыжкой, учащением пульса, появлением одышки, снижением АД. Не исключено появление желтухи.
Лечение острого панкреатита
Если налицо проявления острого течения заболевания, человеку требуется госпитализация. Главное – снабдить пациента покоем, холодом и голодом. При обостренной форме голодание следует соблюдать на протяжении 5-7 суток. Рекомендуется выпивать около 2-х литров воды, чтобы вымыть все токсины, которые образуются при воспалительных процессах этого органа.
На то место, где находится железа, накладывается холод.
Люди, склонные к перееданию, лишнему весу, чрезмерному потреблению алкогольной продукции и страдающие иными вредными привычками, должны время от времени проходить обследование поджелудочной железы, с целью профилактики панкреатита.
Киста поджелудочной железы
В основе этой патологии лежит формирование в самом органе или тканях, расположенных рядом, небольшой капсулы, в которой происходит скапливание жидкостей в виде полостей. От развития подобного недуга не застрахованы ни мужчины, ни женщины.
Встречаются кисты врожденные, но могут приобретаться в течение жизни.
Нередко пациенту выносится диагноз «ложная киста». Подобное новообразование появляется вследствие острого панкреатита или некроза поджелудочной железы, возникшее в результате травмирования. Изнутри ложную кисту помимо жидкости заполняет некротическая ткань.
Расположение ложной кисты не ограничено какой-то одной частью поджелудочной железы, она может появиться где угодно и разрастись до огромных размеров (порой в ней помещается до 2-х литров жидкости).
Если киста незначительных размеров, то узнать о ее наличии можно только в результате случайного обследования, ведь признаки у человека могут совсем не проявляться.
Явную симптоматику возникшей патологии можно распознать в том случае, когда новообразование разрастется до внушительных размеров и начинает давить на расположенные поблизости органы или смещать их. В такой ситуации пациентом ощущаются боли в верхней области живота, он начинает терять вес, возможны перепады температуры тела.
Лечится киста хирургической резекцией, причем методика выбирается исходя из размеров и локализации опухоли.
Камни поджелудочной железы
Формирование камней в этом органе – явление относительно нечастое. Подобный недуг может проявляться самостоятельно или возникать вследствие ранее перенесенных заболеваний железы. В большинстве своем камни появляются в головке железы, в иных областях – значительно реже.
Причины развития подобной патологии современной медициной как следует не изучены. Но существует предположение, что формирование конкрементов находится в прямой зависимости от нарушений фосфорно-кальциевого обмена в организме. Возможно, к появлению образований подобного рода имеет отношение застой панкреатического сока и воспалительные реакции, являющиеся результатом вторичной инфекции.
Симптомы недуга не во всех случаях наблюдаются явно. Как правило, о присутствии камней пациент узнает совершенно случайно, сделав рентгеновский снимок. Но бывают и ярко проявляющиеся признаки. Среди них особенно выделяется не проходящая интенсивная боль в верхней зоне живота, отдающая в спину. Она способна проявляться в виде приступов и усиливаться по истечении нескольких часов после еды.
В случаях прогрессирования заболевания могут наблюдаться чередующиеся поносы и запоры, отмечаться ухудшение аппетита. При перемещении камней у пациента нередко возникает механическая желтуха.
На основании рентгеновских исследований доктором ставится диагноз. Способы лечения напрямую зависят от тяжести состояния человека и от наличия осложнений. Если налицо легкое протекание заболевания, вполне могут помочь коррекция питания и лечебная терапия. При тяжелом характере течения болезни хирургического вмешательства не избежать.
Онкологические заболевания поджелудочной железы
Среди опухолевых новообразований можно выделить доброкачественные и злокачественные.
К сожалению, в последнее время значительно возросло количество пациентов, страдающих подобным недугом.
Симптомы
Симптоматика рака поджелудочной железы и панкреатита в основе своей идентична. Однако, в зависимости от места локализации опухоли, проявления могут быть и иными. Если раковая опухоль возникла в области головки поджелудочной железы, то за счет разрастания опухоли осуществляется передавливание общего желчного протока и проявляется один из главных признаков патологии – желтуха. Боли, к сожалению, проявляются на самых последних стадиях.
Если опухоль формируется в теле или хвосте органа, одним из самых основных симптомов может стать прогрессирующий сахарный диабет.
Лечение
Рак поджелудочной железы, обнаруженный на ранних стадиях, лечится посредством хирургической резекции. Современная медицина успешно применяет радиотерапевтические методы лечения, направленные именно на пораженную зону. После операции еще на протяжении полугода необходимо проводить профилактическое лечение, с целью исключить вероятность рецидива.
Если заболевание обнаружено на поздних стадиях, то современная медицина обладает возможностью улучшить качество жизни пациента с подобной патологией при помощи местного лечения симптомов.
К доброкачественным образованиям относятся фиброма, аденома, цистаденома, липома и др. Лечение сводится к оперативному удалению проблемного узла.
Диета – важный компонент при патологиях поджелудочной железы
При лечении любых патологий поджелудочной железы особенно важно уделить должное внимание диете.
Для пациентов, столкнувшихся с отклонениями в функционировании этого органа, предусмотрен список продуктов, которые можно употреблять. В меню должен присутствовать белый хлеб, допускается употребление черного хлеба, выпеченного вчера.
Ежедневный рацион пациента должен содержать первые блюда. Для приготовления вторых блюд допускается использование мяса нежирных видов (говядина, курятина, крольчатина), рыбы только отварной или приготовленной на пару, фрикаделек, рагу.
Овощи употребляются в любом виде, только не жареные.
Любые жирные продукты исключить. Разрешается незначительное количество сливочного или растительного масла. Можно в сутки съедать одно яйцо.
Запивать лучше компотом, киселем, слабым чаем, от остальных напитков воздержаться.
Нельзя употреблять чрезмерно горячие или холодные блюда.
Как предупредить заболевания поджелудочной железы
Болезнь гораздо легче предотвратить, чем потом с ней бороться. В качестве профилактических мер патологий поджелудочной железы следует придерживаться ряда несложных правил:
- Не нужно забывать о том, что негативное воздействие на работу этого органа оказывают алкоголь, курение, употребление жирных продуктов и нерегулярный прием пищи. По возможности, этого нужно избегать.
- Периодически следует употреблять травяные чаи, заваренные из черники, одуванчика, шиповника, крапивы, брусники.
- Если возникли малейшие подозрения на развитие заболевания поджелудочной железы, то сразу же необходимо исключить из ежедневного рациона острую, жареную, жирную пищу и не допускать быстрых перекусов.
- Ежедневное меню разнообразить, сделать его максимально здоровым.
- Стараться кушать небольшими порциями, но чаще, 5-6 раз в день. Между приемами пищи выдерживать приблизительно одинаковый интервал. В еде быть умеренным.
Соблюдение всех этих мер поможет избежать многих проблем с поджелудочной железой.
Поджелудочная железа – важнейший орган человеческого организма. Она участвует во всех видах обменных процессах. К заболеваниям этого органа нужно относиться со всей серьезностью и приступать к своевременному лечению.
Стаж работы более 7 лет.
Профессиональные навыки: диагностика и лечение заболеваний ЖКТ и билиарной системы.
Поджелудочная железа: симптомы и причины заболевания, лечение медикаментами и диета
Человеческий организм – это очень сложный механизм, в котором должен работать каждый орган. Поджелудочная железа один из самых важных органов в этой системе. Она вырабатывает ферменты для расщепления жиров, белков и углеводов.
Заболевание этого органа невозможно игнорировать. Соблюдение диеты, лечение лекарствами и народными препаратами – только все вместе способно дать необходимый результат.
Своевременное восстановление помогает не допустить тяжелых последствий. При нарушении функционирования этого органа появляются нарушения гормональных процессов, но и возникают проблемы с выработкой ферментов для переваривания пищи. Ниже мы подробно поговорим где находится и как болит поджелудочная.
Функции
Поджелудочная железа выполняет в организме очень большое количество разных задач.
- Помогает при обменных процессах.
- Контроль выработки сахара в крови.
- Выработка гормона.
- Вырабатывает ферменты для переработки пищи.
Какие бывают болезни?
В большинстве случаев, возникновения заболеваний поджелудочной железы проводится при помощи медикаментов. Принимать их необходимо только по совету врача. Без своевременного лечения могут произойти разрушительные процессы. Какие заболевания могут коснуться поджелудочной железы?
- Самое часто встречающееся заболевание – панкреатит или воспаление поджелудочной железы.
- Неправильное питание может привести к появлению камней в поджелудочной железе.
- Самая опасная болезнь в мире, которая постепенно убивает человека- это сахарный диабет.
- Могут возникать злокачественные опухоли (простыми словами рак поджелудочной).
Причины
Вследствие чего происходит воспаление поджелудочной железы. Одной из самых распространенных причин называют отравление организма лекарственными препаратами. Употребление алкогольных напитков, а также неправильное питание может привести к воспалению. К тому же параллельно могут возникать проблемы с печенью, желудком, желчным пузырем. Иногда воспалительный процесс может возникать после травмы живота или вирусных заболеваний.
Женщины находятся в большей степени в зоне риска этого заболевания.
Симптомы панкреатита (Воспаления поджелудочной железы)
Симптомы заболевания у каждого человека абсолютно разные:
- Очень сильная боль опоясывающая, которая утихает только при определенном положении тела. В большинстве случаев это происходит, когда человек сидит, и корпус немного наклонен вперед.
- Рвота, после которой возникает облегчение на короткое время.
- Живот плотный.
- Повышенная потливость и слабость во всем организме.
- Резкое повышение температуры.
Первые симптомы могут появиться спустя 2 часа после приема пищи. Воспалительный процесс может сопровождаться проблемами с аппетитом, а также частыми головными болями и головокружение. В железе происходят уже серьезные изменения.
В зависимости от симптоматики можно определить, какая часть поджелудочной железы воспалена:
- По воспалительном процессе, в головке поджелудочной железы, появляются болезненные ощущения под ребрами.
- Хвостик воспаляется и дает болезненные ощущения под левое ребро.
Но после того, как человек прошел лечение медикаментозными препаратами и острая фаза миновала, он чувствует себя очень хорошо. Иногда проявляется диарея и может повыситься температура.
Хроническая форма заболевания
Профессионалы утверждают, что в хроническую форму это заболевание переходит после залеченной острой формы заболевания. Также причиной возникновения хронической формы является чрезмерное злоупотребление жирной пищей, жареной и копченой. Вредные привычки также негативно отражаются на здоровье поджелудочной железы.
Симптомы хронического панкреатита
- Понос чередуются с запорам. Проблемы с аппетитом.
- Боль под правым или левым ребром, которая усиливается при физических нагрузках.
- Отказ от жирной пищи.
Диагностика
Для того чтобы определить какая причина возникновения болезненных ощущений в поджелудочной железе, необходимо пройти обследование.
- Инструментальные обследования. Например, УЗИ, рентген, магнитно-резонансная томограмма брюшной полости.
- Биохимический анализ крови.
Врач также должен выслушать жалобы пациента на состояние здоровья.
Необходимая помощь при сильных болях
- Вызвать «Скорую помощь».
- Лечь на спину и на живот под левое ребро положить грелку с холодной водой.
- Нельзя ничего кушать.
- Выпить стакан щелочной воды.
- До приезда врача не принимать обезболивающие препараты.
- При сильных приступах боли, встать на колени и локти прижать к животу. Поза эмбриона позволяет облегчить состояние.
Профилактика возникновения хронического панкреатита
Хроническое воспаление поджелудочной железы характеризуется не настолько интенсивной болью, как острая форма. Пища полностью не перерабатывается. Спустя несколько минут после еды появляется отрыжка. Каждой осенью и весной болезнь обостряется.
Самая главная цель при хроническом панкреатите – это не допустить повторное обострение. В первую очередь, хорошим помощником станет диета, которая исключает прием копченого, жирного и острого.
Нужно выполнять несколько простых правил:
- Нельзя употреблять свежий белый хлеб. Желательно отдать предпочтение хлебу с отрубями, к тому же вчерашнему.
- Заменить жареную пищу тушеной, вареной или паровой.
- Нельзя употреблять жирные молочные продукты. Во всяком случае, они должны быть не такими жирными.
- Вместо кофе и чая употреблять настой смородину и шиповника.
- Абсолютно отказаться употребления алкогольных напитков.
- Нельзя кушать подсолнечное масло. Вместо него отдайте предпочтение сливочному маслу.
- Лучше всего подойдет легкое диетическое мясо. Это кролик и говядина. Полностью исключить употребление свинины. Мясо нельзя жарить. Его необходимо приготовить на пару, в мультиварке или просто варить.
- Нельзя в сутки употреблять больше чем 1 штуку.
- Отдать предпочтение свежим овощам, фруктам и компоту. Нельзя кушать сладкое торт и конфеты.
- Нельзя употреблять горячую или чрезмерно холодную пищу. Желательно кушать теплые блюда.
Лечение острой формы панкреатита
При острой фазе заболевания необходимо срочно госпитализировать больного. Нужно очистить организм от продуктов, которые его перегружают. Первые дни человек получает необходимое питание через капельницу. Для уменьшения воспалительного процесса, интоксикации, а также снизить активность ферментов. Необходимо принимать анальгетики. Первые дни нужно вводить при помощи капельницы. Для уменьшения воспалительного процесса и выработки ферментов необходимо прикладывать в район левого подреберья прикладывают резиновую грелку с холодной водой. Если дополнительно возникает бактериальная инфекция, то необходимо принимать антибиотики. В особо тяжелых ситуациях нужно сделать операцию.
Лечение хронической формы панкреатита
При хронической форме необходимо принимать медикаментозные препараты необходимо устранить боль. Но необходимо еще восстановить сам орган. Больному необходимо пожизненно употреблять медикаментозные препараты для поддержания работы организма и улучшения пищеварения. От сладкого необходимо отказаться полностью, точно также как и от мучного, сладкого и жареного. Соблюдать диету нужно до конца жизни. Также необходимо соблюдать постоянно диету.
Дома должны быть два вида препаратов. Одни для устранения болезненных ощущений, другие употреблять каждый раз перед едой.
Препараты для обезболивания
При панкреатите возникают очень сильные боли, иногда даже сильнее чем при инфаркте. Боль усиливается после употребления еды или когда человек лежит на спине. Облегчить болезненные ощущения можно при помощи грелки с холодной водой. Дополнительно необходимо принимать обезболивающие препараты. В таком случае облегчение наступает очень быстро. В большинстве случаев используют «Но-шпу», «Папаверин», «Дротаверин». Эти лекарства могут быть в ампулах для внутримышечного препарата и таблетках. Принимать дополнительно такие анальгетики «Парацетамол» или «Аспирин». В больнице назначают Препараты для блокировки «Фамотидин».
Препараты с ферментами
Лечение медикаментами заключается не только в устранении симптомов, а и употребление ферментных препаратов. Это делается после употребления еды для улучшения пищеварения. Дозировка для каждого человека подбирается индивидуально и назначается только врачом. В большинстве случаев принимают препараты пожизненно. Самым распространенным препаратом является «Панкреатин» и «Мезим форте». Но подбирать сугубо индивидуально под организм человека нужно, потому, что некоторые из них способны вызывать аллергическую реакцию. Желательно, чтобы в основу этого препарата входили растительные компоненты.
Дополнительное лечение
В очень сложных и запущенных ситуациях назначают принимать инсулин. Это связано с тем, что поджелудочная железа не работает полностью и возникает сахарный диабет.
Если развивается дополнительно бактериальная инфекция, то необходимо употреблять антибиотики. Проблема заключается в том, что происходит нарушение работы поджелудочной системы и пищеварительной системы в целом. В связи с этим происходят проблемы с переносимостью лекарств. Больному необходимо пожизненно соблюдать диету и следить за своим здоровьем.
Диета
В период обострения следует придерживаться диете:
- Первые 3 дня нельзя кушать вообще. Необходимо пить щелочную воду.
- До недели необходимо начинать понемногу кушать протертую пищу или употреблять овощной бульон.
- Кушать нужно часто, но дробно. Не меньше, чем 6 раз в день.
- Еда должна быть только теплая, но не горячая или холодная.
- Хорошо кушать крупы, такие как рис, овсянка и гречка.
- Большое количество воды и некрепкого чая.
Поджелудочная железа симптомы болезни и лечение диета
Панкреатитом называют воспаление тканей поджелудочной железы, в результате чего перекрываются протоки органа и выделяемый в процессе пищеварения панкреатический сок поступает в тонкий кишечник. Результатом воспалительного процесса является то, что поджелудочная железа начинает переваривать сама себя. Панкреатит у взрослых нередко развивается на фоне злоупотребления алкоголем, но есть и другие причины, о которых будет сказано ниже.
Основные причины панкреатита
На работу поджелудочной железы взрослого человека влияет множество факторов – рацион питания, наличие вредных привычек, общее состояние здоровья, образ жизни. Для того чтобы БЖУ, поступающие с пищей, могли полноценно усваиваться в пищеварительном тракте должны присутствовать и вырабатываться определенные ферменты – панкреатин, липаза, трипсин. Если по каким-либо причинам работа поджелудочной железы нарушается, она не может вырабатывать необходимые для пищеварения ферменты, пищеварительный процесс замедляется, в организме накапливается панкреатический сок, в результате чего возникает воспалительный процесс железы.
Обычно острое воспаление поджелудочной железы у взрослых вызвано:
- пищевым или алкогольным отравлением;
- перееданием;
- употреблением в пищу слишком жирных или очень острых блюд;
- травмами передней брюшной стенки и ушибом внутренних органов.
Как правило, панкреатит редко протекает, как самостоятельное заболевание, чаще всего в патологическом процессе участвуют и другие органы пищеварительного тракта – желудок, двенадцатиперстная кишка, желчный пузырь, тонкий кишечник. Постановка правильного диагноза затрудняется тем, что поджелудочная железа расположена в глубине брюшной полости, ее размеры небольшие и при воспалении органа возникают симптомы, напоминающие другие патологические процессы.
Выделяют ряд предрасполагающих факторов, которые могут приводить к развитию острого панкреатита:
- заболевания желчевыводящих путей и желчного пузыря – является одной из самых частых причин. При скоплении камней в железе, закупорки ими желчевыводящих протоков поджелудочная железа реагирует патологической химической реакцией. В ней накапливаются вещества, которые стимулируют действие вырабатываемых ферментов против собственных тканей. В результате этого ткани поджелудочной железы становятся отечными, происходит разрушение кровеносных сосудов, появляются кровоизлияния и развивается острый воспалительный процесс.
- Заболевания двенадцатиперстной кишки и желудка – при неполноценности сфинктера Одди содержимое кишечника может забрасываться в протоки поджелудочной железы, вызывая ее воспаление. Чаще всего это происходит на фоне таких заболеваний, как гастрит, язвенная болезнь желудка и двенадцатиперстной кишки.
- Интоксикации и отравления организма – панкреатит у взрослых развивается часто на фоне отравления алкоголем, недоброкачественной пищей, лекарственными препаратами, химическими веществами. Кроме этого способствовать сбоям в работе поджелудочной железы и ее воспалению могут несезонные овощи и фрукты, напичканные пестицидами и химическими добавками.
- Артериальная гипертензия, сахарный диабет, беременность – при любом нарушении кровообращения в брюшной полости и в организме в целом возрастает риск развития заболеваний поджелудочной железы, так как на фоне недостаточного кровоснабжения органа нарушается ее питание, развивается ишемия, сбивается процесс выработки ферментов и гормонов, что приводит к воспалительному процессу.
- Постоянное переедание – при избыточном поступлении пищи в организм нарушается жировой обмен из-за постоянной перегрузки поджелудочной железы. При регулярном переедании возрастает риск заболеваний поджелудочной железы и ее воспаления.
- Прием некоторых лекарственных препаратов – длительный и бесконтрольный прием таких лекарственных средств, как Тетрациклин, сульфаниламиды, глюкокортикостероиды, эстрогенсодержащие препараты приводит к нарушениям в работе железы и повышает риск развития заболеваний и воспалительного процесса в поджелудочной железе.
- Травма – удары в переднюю брюшную стенку, ранения, перенесенные операции на 12-ти перстной кишке могут стать причиной воспаления поджелудочной железы у взрослых.
Симптомы панкреатита у взрослых
Острое воспаление поджелудочной железы сопровождается симптомами, схожими с признаками отравления, у больного возникают:
- сильные боли в животе (эпигастральная зона и пупок) опоясывающего характера с иррадиацией в поясницу, почки – из-за разлитости болезненного синдрома больной не сразу может понять, что именно его беспокоит;
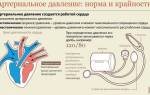
- высокая температура и скачки артериального давления – чем более выражен воспалительный процесс железы, тем хуже будет состояние больного. Возможно повышение температуры тела до 39 градусов, озноб, сильная лихорадка, показатели артериального давления повышены или резко снижены;
- тошнота и неукротимая рвота – после извержения содержимого желудка наружу больной не испытывает никакого облегчения, его продолжает мучить тошнота и повтоярется приступ рвоты;
- отрыжка, изжога;
- понос – стул в острой фазе панкреатита пенистого характера, с большим содержанием жира, зловонный, зеленого цвета, в каловых массах хорошо заметны непереваренные частицы пищи;
- бледность кожи, землистый оттенок, появление неприятного запаха изо рта, одышки;
- вздутие живота.
Важно! При остром панкреатите состояние больного быстро прогрессирует и ухудшается, что может привести к переходу заболевания в хроническую форму или стать причиной панкреанекроза (омертвения поджелудочной железы). Во избежание развития осложнений при первых признаках заболевания следует незамедлительно обратиться за медицинской помощью.
Поджелудочная железа имеет головку, тело и хвост. В зависимости от того, в какой части органа локализуется воспалительный процесс, будут немного отличаться симптомы:
- при воспалении головки железы больной испытывает боль в области правого подреберья;
- при воспалении тела железа – в подложечной области;
- при воспалении хвоста – в левом подреберье.
Если воспаляется все железа, то пациента беспокоит острая боль опоясывающего характера с иррадиацией под лопатки, позвоночник, почки.
Хронический панкреатит: симптомы
Хроническая форма воспаления поджелудочной железы характеризуется не только воспалением органа, но и прогрессирующими изменениями его тканей, в результате чего больной со временем начинает страдать от недостаточности ферментов, на фоне которых быстро развиваются сопутствующие заболевания органов пищеварительной системы.
При хроническом панкреатите у взрослых симптомы заболевания то обостряются, то стихают, постепенно боли в поджелудочной железе начинают беспокоить постоянно, усиливаясь после приема пищи. При употреблении в пищу жареного, жирного, копченого, острого, алкоголя возникает приступ острого панкреатита, который характеризуется следующими клиническими симптомами:
- острые кинжальные боли в эпигастральной области с иррадиацией в оба подреберья, спину, лопатки, грудину;
- неукротимая рвота, не приносящая облегчения;
- диарея – при этом каловые массы плохо смываются из-за большого содержания в них жира, хорошо заметны частички не переваренной пищи;
- нарастают признаки интоксикации организма – одышка, высокая температура, озноб, нарастающая слабость, стремительное похудание;
- снижение показателей артериального давления.
При горизонтальном положении тела больного боли только усиливаются, поэтому пациент занимает вынужденное положение – сидя, наклонившись несколько вперед.
Приступ острого панкреатита опасен тем, что может привести к развитию болевого шока и смертельному исходу при отсутствии своевременной медицинской помощи. Лечение такого приступа осуществляется, как правило, в стационаре, так как состояние опасно своими осложнениями.
Диагностика панкреатита
Диагноз выставляется на основании жалоб пациента и результатов анализов и исследований:
- в анализе мочи выявляется изменение количества эластазы;
- в анализе кала выявление стеатореи – наличие непереваренных жиров и частичек пищи в каловых массах;
- тесты на стимуляцию органа;
- УЗИ поджелудочной железы;
- анализы крови на глюкозотолерантный тест и на ферменты поджелудочной железы.
На основании результатов диагностики больному расписывают схему лечения.
Лечение панкреатита у взрослых
Главным принципом терапии острого панкреатита у взрослых является голодание. При обострении заболевания на 1-2 дня полностью исключается любая пища. Допускается только питье чистой негазированной воды. Если даже от воды у больного приступы рвоты и продолжается диарея, то во избежание обезвоживания организма проводится внутривенная регидратационная терапия – вливание капельно солевых растворов и глюкозы с витаминами.
На область эпигастрия больному прикладывают пузырь со льдом, который позволяет уменьшить интенсивность болей, снять отек железы и скорее устранить воспаление. Больной должен соблюдать постельный режим с обеспечением ему полного покоя.
Важно! Если подобное состояние возникло впервые, то не рекомендуется до приезда скорой помощи принимать какие-либо обезболивающие препараты или спазмолитики, так как это может осложнить диагностику. К тому же кинжальная боль в животе, тошнота и рвота могут сигнализировать об острых состояниях в хирургии, которые требуют немедленного оперативного вмешательства для спасения жизни больному.
После стихания острого воспалительного процесса больному показана строгая диета и медикаментозное лечение – ферменты, спазмолитики, пробиотики.
Диета заключается в полном исключении из рациона:
- жареные блюда, острые, специи, уксус, копчености;
- грибы;
- свинина, баранина, субпродукты;
- сало;
- сливочное масло;
- макаронные изделия (разрешается только вермишель);
- алкоголь;
- кофе;
- шоколад, какао;
- сдобная выпечка, торты, конфеты;
- свежий белый хлеб.
Основой рациона являются крупяные и овощные блюда, разваренные, приготовленные посредством варки и тушения с минимальным добавлением масла.
Во время приема пищи больной обязательно должен принимать ферментативные препараты, которые облегчают работу поджелудочной железы и способствуют лучшему пищеварению:
Так как острый панкреатит сопровождается диареей, то для восстановления микрофлоры кишечника больному в период выздоровления назначают пробиотики:
- Линекс;
- Биогайя;
- Лактофильтрум;
- Бифи-форм и другие.
Профилактика панкреатита
Лечение острой формы воспаления поджелудочной железы следует проводить в стационаре, так как состояние больного может ухудшиться и потребовать экстренного оперативного вмешательства. При рецидивирующем остром панкреатите возрастает риск манифестации заболевания, то есть воспаленная поджелудочная железа сама себя постепенно разрушает.
Пациентам, у которых хоть раз был острый панкреатит, следует придерживаться рекомендаций, которые помогут не допустить повторения ситуации:
- избегать длительных и тяжелых физических нагрузок;
- отказаться от вредных привычек (курения, алкоголя), в том числе злоупотребления кофе и крепким черным чаем;
- соблюдение диеты – обязательно!
- поменьше кислых фруктов и овощей, особенно натощак.
Люди, более 2 раз столкнувшиеся с панкреатитом, должны состоять на учете у гастроэнтеролога.
Симптомы и лечение заболеваний поджелудочной железы
Локализация органа – у задней стенки желудка. Внешним видом поджелудочная железа напоминает конус, лежащий на боку и имеющий длину около 13 см (у взрослых). Орган вырабатывает панкреатический секрет, содержащий важнейшие ферменты (неактивные, активизируются они лишь после попадания в тело кишечника) для пищеварения. Проходя через желчный пузырь, печень и желчные протоки, панкреатический сок смешивается с желчью и попадает в кишечник для начала пищеварительного процесса.
Болезни поджелудочной железы
Выделяют два самых частых заболевания органа:
1. Панкреатит – воспалительный процесс в тканях поджелудочной железы. Бывает двух типов:
и
2. Рак поджелудочной железы.
Острый панкреатит
Острым панкреатитом называется воспаление тканей органа, возникшее из-за преждевременной активации пищеварительных ферментов (они начинают «переваривать» ткани поджелудочной железы). Состояние это опасное, может вызвать у человека сильные боли в животе и болевой шок (особенно у детей). Острый панкреатит требует скорейшей госпитализации. Встречается гораздо чаще у мужчин, чем у женщин, что обусловлено пристрастием сильной половины человечества к крепким алкогольным напиткам.
Симптомы заболевания
Признаками обострившегося воспалительного процесса в теле поджелудочной железы принято считать:
- Боль в брюшине в местах проекции печени и поджелудочной железы, иррадирующая в спину и низ живота. Характер болей приступообразный, иногда приступ может длиться до нескольких суток, не утихая даже после приема обезболивающих препаратов. Болевые ощущения усиливаются при резких движениях, чихании, смехе и кашле.
- Приступы тошноты.
- Многократная рвота, не приносящая облегчения.
- Обезвоживание организма (из-за рвоты).
- Пациент потеет.
- Учащенное сердцебиение.
- Апатия, сниженная работоспособность.
- Высокая температура.
- Головокружение, полуобморочное состояние при резком принятии вертикального положения тела.
- Пожелтение склер глаз.
- Асцит (накопление жидкости в брюшине).
- Вздутие в верхней половине живота.
- Падение артериального давления.
Причины
Причинами закупорки желчного протока как спускового механизма для начала приступа острого панкреатита являются:
- образование желчного камня, преградившего проток;
- алкоголизм;
- переедание;
- механическая травма.
Лечение болезни
Основой классического лечения заболеваний поджелудочной железы является соблюдение своеобразной диеты, смысл которой заключается в полном отсутствии питания сроком от 14 до 40 дней. Жидкость и питательные элементы вводятся в организм внутривенным способом. На фоне фактического голодания из желудка пациента удаляют все жидкости и пузырьки воздуха (обязательная процедура при рвотных позывах). Производится это зондированием. Больной острым панкреатитом находится в палате интенсивной терапии, где врачи следят за состоянием жизненно важных показателей. Лечение медикаментами при остром панкреатите заключается в следующем:
- Прием антацидов (Фосфалюгель, Алмагель, Маалокс) для предотвращения развития язвы желудка или эрозии стенок органа.
- Обезболивающие инъекции анестетиков наркотической группы (Промедол) назначаются в крайних случаях при сильных болях.
- Антибактериальные препараты показаны при развивающемся воспалении тканей органа.
В случае тяжелого панкреатита (особенно при присоединении инфекции) врач может назначить операцию для удаления разрушенных клеток органа и очистки протоков от каменных образований. Также радикальному лечению подлежит псевдокиста поджелудочной железы (опухоль, стремительно наполняющаяся пищеварительными ферментами и причиняющая сильную боль). Ее могут удалить или дренировать с помощью катетера.
Острый панкреатит, если его вовремя не лечить, может перейти в хроническую стадию.
Хронический панкреатит
Хроническим панкреатитом называют медленно развивающееся воспаление поджелудочной железы с замещением ее нормальной ткани соединительными клетками. Постепенно возникает дефицит инсулина и пищеварительных ферментов.
Дифференциация
Панкреатит делят на несколько стадий:
- Легкой тяжести – с очень редкими обострениями непродолжительного характера, симптомы смазаны, понижения массы тела нет.
- Среднее течение – обострения происходят примерно раз в квартал, боли сильные, больной худеет.
- Тяжелый хронический панкреатит характеризуется частыми обострениями, происходящими раз в 60 дней и чаще, и сопровождается сильными болями. Пациент истощен из-за хронических поносов, у него диагностируют сахарный диабет и стеноз 12-перстной кишки.
Симптомы
Известно множество случаев, когда заболевание почти не давало о себе знать в течение года или нескольких лет. У подавляющего же большинства больных признаками хронической формы панкреатита считают:
- боли в солнечном сплетении, в правом боку, под ребрами продолжительного, приступообразного характера, усиливающиеся через какое-то время после трапезы;
- расстройства кишечника (длительные поносы);
- вздутие живота;
- рвота без последующего облегчения;
- тошнота;
- затрудненное дыхание;
- кислая отрыжка;
- урчание в животе;
- потеря веса;
- понос;
- отсутствие аппетита.
Через несколько месяцев/лет после начала хронического панкреатита у больного может проявиться сахарный диабет, что связано с дефицитом инсулина.
Лечение
Основной принцип купирования приступов хронической стадии панкреатита – это соблюдение специализированной системы питания. При сильных болях еду и питье на 3 – 7 суток исключают вообще, жидкость и питательные вещества вводят через капельницы. Медикаментозное лечение состоит из следующих компонентов:
- Анальгетиков и спазмолитиков (Баралгина, Анальгина, Но-Шпы, Дротаверина);
- Антигистаминных препаратов (Супрастина, Зиртека);
- Антацидов;
- Прокинетиков (Церукала), оказывающих помощь при расстройствах ЖКТ;
- Ферментов (Мезима Форте, Панкреатина);
- Ингибиторов протонной (Рабепразола, Омепразола), снижающих секреторную деятельность органа.
Рак поджелудочной железы
Раковая опухоль, образовавшаяся в тканях поджелудочной железы, встречается примерно у 3% всех зарегистрированных случаев онкологии. Факторами риска, способными спровоцировать появление злокачественных клеток, являются:
- курение;
- принадлежность к мужскому полу;
- неправильное питание с большим количеством консервантов и жиров;
- сахарный диабет;
- хронический панкреатит;
- заболевания желчных протоков (их закупорка).
Симптомами онкологии считаются:
- Боли в животе, иррадирующие в спину, поясницу, область сердца, низ живота. Такой характер болевого синдрома при раке поджелудочной железы обусловлен сдавливанием ее телом нервных окончаний.
- Желтуха, кожный зуд, темная моча, белые каловые массы – все эти симптомы говорят о передавливании опухолью желчевыводящих путей. Результатом длительной желчной гипертензии могут быть такие осложнения как печеночная и почечная недостаточность, интенсивные кровотечения.
- Слабость и головокружение, бессонница из-за сильного ночного зуда.
- Стремительное похудение из-за потери аппетита. Больной наотрез отказывается от мяса и жирной еды.
- Приступы тошноты, сопровождающиеся рвотой.
- Высокая температура.
- Общая интоксикация организма.
- Изжога, ощущение тяжести, вздутие живота – все эти признаки проявляют себя наибее ярко после трапезы.
- Кал серого оттенка, имеющий отталкивающий запах.
Лечение рака поджелудочной проводится несколькими методами:
- Хирургическое вмешательство (удаление опухолевых клеток) назначается в случаях, когда заболевание было диагностировано на ранних стадиях (ранняя диагностика этого недуга бывает очень редко).
- Лучевая терапия применяется для закрепления эффекта после операции.
- Химиотерапия – инъекции противораковых средств, уничтожающие злокачественные клетки во всем организме.
Часто онкологии лечат, сочетая сразу несколько способов для достижения стойкого положительного эффекта.