Гиперфункция и гипофункция поджелудочной железы
Гипер- и гипофункции поджелудочной железы
Гипо- и гиперфункции поджелудочной железы являются серьезными заболеваниями, которые могут привести к летальному исходу при отсутствии соответствующей терапии. Обратите внимание: гиперфункция встречается достаточно редко. Появление подобной болезни связано с нарушениями функциональной деятельности нервной системы, гипогликемии (состояние организма, при котором уровень глюкозы снижается до минимального). При данном заболевании внутривенно вводят глюкозу, которая помогает стабилизировать состояние пациента, блокирует симптомы болезни.
Гипофункция поджелудочной железы приводит к заболеванию сахарным диабетом. В этом случае пациенту рекомендуется вводить инсулин для поддержания нормального функционирования. Своевременное лечение поможет справиться с гиперфункцией и гипофункцией поджелудочных желез и повысить шансы на скорейшее выздоровление.
Гипофункция
Причины
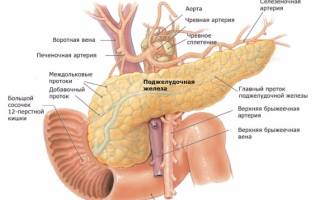
Эндокринная часть (в поджелудочной железе) образует некую клеточную группу, которую принято называть островки Лангерганса. Группы клеток, которые образуют островок Лангерганса, в основе своей локализируются в хвосте железы. Благодаря данным островкам, поджелудочная железа способна выделять 3 гормона:
- инсулин;
- глюкагон;
- липокаин.
Поражение островков приводит к гипофункции. Природа поражения органа может варьироваться.
Симптоматика
- обезвоживание, постоянное чувство жажды;
- сухость во рту;
- обильное мочеиспускание;
- стремительная потеря веса;
- тошнота/рвота;
- локальная боль в животе;
- спутанность сознания;
- быстрая утомляемость.
Вышеперечисленные симптомы могут быть предвестниками диабетической комы. Немедленно обратитесь к специалисту, если заметили резкое ухудшение состояния и наличие вышеперечисленных проявлений.
Обратите внимание: повышенные показатели уровня глюкозы могут приводить к разрушению сосудов и некоторых тканей. В некоторых случаях подобное может приводить к слепоте, гангрене, инсультам, поражениям сердечно-сосудистой системы. Во избежание подобных проявлений заболевания, отслеживайте самочувствие и чаще посещайте врачебные осмотры.
Лечение
Чтобы отследить функцию, следует сдать анализ мочи на содержание глюкозы. После сдачи анализа, следует начать незамедлительное лечение. Следует проводить инъекции искусственного инсулина для нормализации глюкозы в крови.
Гиперфункция железы
Причины
Определение первопричины гиперфункции станет основой для дальнейшего лечения. Гиперфункция поджелудочной железы возникает при снижении уровня содержания глюкозы. Организм отвечает на это резким увеличением выработки инсулина (которую он, в последствие, не может нейтрализовать).
Повышенную функцию можно распределить по гендерному аспекту: у женщин заболевание встречается намного чаще, чем у мужчин. Причиной тому является дифференциация гормональной системы, а также отличительными характеристиками женского организма (болезнь прогрессирует в больших масштабах с меньшим интервалом времени).
Чтобы отследить первые проявления заболевания, следует уделить особое внимание:
- рациону питания;
- показателям содержания глюкозы в крови;
- общему состоянию организма.
Симптоматика
Симптоматика не является ярко выраженной. Именно по этой причине пациенты не замечают изменений в привычном ритме жизни, игнорируя визит к врачу. Первоначальные симптомы при повышении уровня глюкозы больше похожи на типичную усталость либо нервные переживания. К базовым симптомам относят:
- усталость, слабость организма;
- высокая степень утомляемости, которая ничем не обоснована;
- сонливость;
- апатичное состояние;
- судороги в конечностях;
- потери сознания.
Чем быстрее отреагировать на проявление симптоматики при гиперфункции поджелудочной железы, тем эффективнее и действеннее пройдет лечение. Если не начать своевременное лечение, последствия могут быть непоправимы, вплоть до летального исхода.
Со временем, симптомы будут становится более выраженными, доставлять огромный дискомфорт пациенту, нарушая, тем самым, его привычный режим.
Совет: берегите собственное здоровье и проходите плановые осмотры у специалистов, которые включают дополнительный перечень анализов. Так вы сможете повысить шансы на скорейшее выздоровление.
Диагностика
Диагностирование болезни состоит из нескольких этапов, каждый из которых дает врачу обширные сведения о состоянии организма и конкретного органа. Диагностика состоит из:
- определения содержания глюкозы;
- определения содержания инсулина;
- определения содержания проинсулина;
- функциональной пробы, которая берется методом суточного голодания;
- проведения компьютерной томографии определенных участков организма.
Лечение
Приступы заболевания можно нейтрализовать с помощью внутривенного введения глюкозы либо растворов глюкозы. Пациент может отказаться от внутривенного введения и принимать любые источники глюкозы, когда чувствует резкое ухудшение состояния. Повышенная функция сопровождается образованием опухоли в конкретном органе. Лечение заболевания заключается в хирургическом удалении новообразования.
В некоторых случаях (из-за индивидуальных особенностей пациента) подобное хирургическое вмешательство запрещено. Пациенту следует придерживаться специальной диеты, принимать особые медикаментозные средства и четко выполнять врачебные предписания.
Обратите внимание: консервативный метод является менее эффективным, чем своевременное удаление опухоли.
Гипофункция и гиперфункция поджелудочной железы
Гипофункция и гиперфункция поджелудочной железы относятся к весьма серьёзным заболеваниям, которые, при отсутствии соответствующего лечения, могут привести даже к летальному исходу. Возникновение подобного заболевания связано с дисфункцией нервной системы и гипогликемией (снижение до минимального уровня глюкозы в организме). Для борьбы с данной болезнью необходимо вводить внутривенно глюкозу, которая способна нормализовать состояние пациента и блокировать симптоматику заболевания.
Гипофункция может привести к развитию сахарного диабета. В таком случае больному необходимо вводить инсулин для поддержания нормальной работы органа. Своевременное лечение гипо- и гиперфункции поджелудочной железы поможет справиться с болезнью и повысит шансы на более быстрое выздоровление.
Причины гипофункции
Эндокринная часть поджелудочной железы способна образовывать особую клеточную группу, которую принято называть островками Лангерганса. Скопление эндокринных клеток, продуцирующих гормоны, локализуются в хвосте железы. Благодаря этой группе клеток, поджелудочная железа может вырабатывать три вида гормона:
- глюкагон – повышает уровень глюкозы в крови;
- инсулин – регулирует уровень глюкозы;
- липокаин – регулирует жировой обмен в печени.
Поражение островков Лангерганса может привести к гипофункции поджелудочной железы. Природа этого поражения способна варьироваться.
Симптомы гипофункции
Стоит не забывать о том, что симптомы данного заболевания носят исключительно индивидуальный характер и могут варьироваться в зависимости от состояния пациента. Пониженная функция поджелудочной железы проявляется следующими основными симптомами:
- постоянное ощущение жажды, обезвоживание;
- чувство сухости и дискомфорта во рту;
- часто мочеиспускание (полиурия);
- быстрая и резкая потеря веса;
- чувство тошноты, рвота;
- болезненные ощущения, локализованные в животе;
- быстрая утомляемость и слабость;
- помрачение сознания.
Подобная симптоматика может привести к диабетической коме. Если вы заметили наличие вышеперечисленных симптомов и ухудшение общего состояния, то немедленно обратитесь за помощью к специалисту.
Стоит обратить внимание на то, что высокий уровень глюкозы в крови может привести к разрушению некоторых тканей и сосудов. Иногда эти процессы могут привести к гангрене, слепоте, нарушениям сердечно-сосудистой системы и инсультам. Для того чтобы предотвратить подобные проявления болезни, необходимо отслеживать самочувствие и чаще ходить на врачебные осмотры.
Лечение гипофункции
Анализ мочи, показывающий уровень глюкозы в крови, поможет отследить работу поджелудочной железы. После сдачи анализа необходимо незамедлительно начать лечение. Врач назначает ввод искусственного инсулина внутривенно для поддержания нормального уровня глюкозы в крови.
Причины гиперфункции поджелудочной железы
Выявление основной причины возникновения гиперфункции железы очень важно для последующего лечения. Гиперфункция может возникнуть из-за снижения уровня глюкозы в крови. В ответ на это явление организм начинает резко увеличивать выработку инсулина, который в итоге он не способен нейтрализовать.
Гиперфункция поджелудочной железы распределяется по гендерному аспекту, потому что это заболевании намного чаще наблюдается у женщин, нежели у мужчин. Причиной такого явления становится дифференциация эндокринной системы, а также особые отличительные характеристики организма женщины (заболевание способно прогрессировать с меньшим интервалом времени, но в больших масштабах).
Известно, что гипогликемия является следствием гиперфункции поджелудочной железы.
Для того, чтобы отследить первые симптомы болезни, необходимо особенно внимательно отнестись к:
- рациону питания;
- общему состоянию организма;
- уровню глюкозы в крови.
Как проявляет себя гиперфункции поджелудочной железы?
Симптомы гиперфункции
Симптомы данного заболевания не носят ярко выраженный характер. Именно из-за этого пациентам сложно заметить какие-либо изменения в повседневном ритме жизни, и уж тем более обратиться к врачу. Первоначальные признаки повышения уровня глюкозы больше походят на обычную усталость и нервные переживания. При гиперфункции поджелудочной железы развиваются:
- общая усталость и слабость организма;
- ничем не обоснованная быстрая утомляемость;
- сонливость, упадок сил;
- состояние апатии;
- судороги ног и рук;
- обмороки.
Чем раньше вы правильно отреагируете на симптомы гиперфункции поджелудочной железы, тем быстрее, действеннее и эффективнее пройдёт лечение. Отсутствие своевременного лечения гиперфункции поджелудочной железы приводит к непоправимым последствиям, вплоть до остановки жизнедеятельности организма.
Симптоматика данного заболевания со временем становится более выраженной, пациент начинает испытывать огромный дискомфорт, вследствие чего нарушается привычный для него режим жизни.
Совет: цените и берегите своё здоровье, обязательно посещайте специалистов для плановых осмотров, включающих перечень дополнительных анализов. Это поможет значительно повысить вероятность скорейшего выздоровления.
Заболевания при гиперфункции поджелудочной железы могут быть очень серьезными.
Диагностирование заболевания
Диагностика заболевания заключена в нескольких этапах, что позволяет врачу на каждом из них получить обширные сведения о состоянии конкретного органа и организма в целом. Диагностирование болезни заключается в:
- определении уровня глюкозы;
- определении уровня инсулина;
- определении уровня проинсулина;
- функциональной пробе, которая берется после суточного голодания;
- проведении компьютерной томографии конкретных участков организма пациента.
Как вылечить гиперфункцию поджелудочной железы?
Лечение
Острые приступы болезни, как правило, нейтрализуются, благодаря введению глюкозы внутривенно. Пациент имеет право отказаться от данного способа и начать принимать во время резкого ухудшения состояния любые источники глюкозы. Гиперфункция поджелудочной железы может сопровождаться появлением опухолей в данном органе. В такой ситуации лечение болезни заключается в оперативном вмешательстве и удалении новообразования.
Иногда, благодаря индивидуальным особенностям пациента, подобное оперативное вмешательство строго противопоказано. Тогда пациенту необходимо соблюдать особую диету, принимать специальные лекарственные препараты и четко следовать врачебным предписаниям.
Но не забывайте о том, что подобный консервативный метод лечения считается менее результативным, в отличие от своевременного удаления опухоли.
В заключение
Всё еще считаете, что вылечить данное заболевание очень сложно? Если вашу голову посещают подобные мысли, то победа в борьбе с болезнями поджелудочной железы явно пока что не на вашей стороне. Или вы уже подумываете об оперативном вмешательстве? Это неудивительно, ведь поджелудочная железа является очень важным органом, правильное функционирование которого считается залогом хорошего самочувствия и здоровья в целом. Берегите себя и будьте здоровы!
Внимание, данная статья носит только информативный характер. Не стоит заниматься самолечением, потому подобный подход очень опасен, в особенности, если речь идёт о заболеваниях поджелудочной железы.
Мир психологии
психология для всех и каждого
Поджелудочная железа.
Поджелудочная железа.
Местоположение, размер и структура поджелудочной железы.
Поджелудочная железа является органом и внешней и внутренней секреции. Эндокринная часть железы представлена отдельными клеточными группами, образующими небольшие островки в массе всей остальной ее ткани.
Эти группы клеток называют островками Лангерганса. Число островков наибольшее в хвостовой части железы. Размер одного островка составляет 0,1-0,3 мм, число их от 200 тыс до 1,8 млн. Некоторые островки отделены от окружающих их тканей тонкой соединительнотканной оболочкой. В островках Лангерганса различают четыре группы клеток: альфа, бета, игрек и гамма. Они неодинаково окрашиваются и выполняют разные функции. Больше всего встречается бета-клеток (70%), примерно 20% от числа всех клеток приходится на альфа-клетки и примерно по 5% составляют игрек и гамма-клетки.
Гормоны поджелудочной железы.
В островках Лангерганса образуются три гормона: инсулин, глюкагон и липокаин.
Значение инсулина было выявлено еще в 1889 году, когда исследователи Меринг и Минковский, удалив у собаки поджелудочную железу, обнаружили в ее моче сахар. Отсюда ими был сделан вывод, что поджелудочная железа регулирует количество сахара в организме. Русский ученый Л.В.Соболев в 1902 году показал, что поджелудочная железа наряду с экзокринной выполняет и эндокринную функцию. Он перевязал выводной проток поджелудочной железы, после чего отмечал гибель клеток, в которых образуется секрет, выделяющийся в двенадцатиперстную кишку, в то время как островковая ткань не подвергалась изменению и нарушения обмена углеводов не отмечалось. В 1921 году ученые Бантиг и Бест выделили из островков гормон, названный ими инсулином (insula – островок).
В настоящее время полностью изучена структура инсулина и он искусственно синтезирован. Молекула инсулина состоит из двух цепей: А и В. Цепь А включает 21 аминокислотный остаток, а цепь В – 13-30. Установлено, что инсулин образуется в бета-клетках. Для его связывания с белком гранул и последующего освобождения необходим цинк. Инсулин стимулирует синтез гликогена в печени, мышцах, тормозит его превращение в сахар и способствует окислению сахара в мышцах. Поэтому после выключения функции островков Лангерганса (есть лекарственные препараты, которые избирательно их повреждают), в крови резко увеличивается содержание сахара, что называется гипергликемией, и он начинает появляться в моче. Наличие сахара в моче называют глюкозурией. При введении инсулина резко уменьшается количество сахара в крови с 80-120 до 30-45 мг%. Уменьшение количества сахара в крови называют гипогликемией.
Глюкагон образуется в альфа-клетках, состоит из 29 аминокислотных остатков и действует противоположно инсулину. Он вызывает гипергликемию и уменьшает содержание гликогена в печени.
Липокаин способствует выходу жиров из печени, окислению их в ней и тормозит превращение углеводов в жиры. Секреция гормонов островками Лангерганса регулируется содержанием сахара в крови. Альфа- и бета-клетки воспринимают изменения концентрации сахара в крови, и по принципу отрицательной обратной связи меняется активность этих клеток. Гипергликемия активирует бета-клетки и тормозит альфа-клетки, а гипогликемия активирует альфа-клетки и тормозит бета-клетки.
Механизм действия гормонов поджелудочной железы.
Считают, что имеется несколько путей воздействия гормонов поджелудочной железы на углеводный обмен. Инсулин способствует проникновению глюкозы через мембрану клетки и ее внутриклеточному накоплению. Кроме того, инсулин индуцирует синтез ферментов, способствующих синтезу гликогена и окислению глюкозы. Глюкагон увеличивает содержание фермента, вызывающего расщепление гликогена.
Гипер- и гипофункция поджелудочной железы.
Гиперфункция поджелудочной железы – очень редкое заболевание. Оно проявляется в гипогликемии и в связанном с этим нарушении деятельности центральной нервной системы, которая чрезвычайно чувствительна к недостатку глюкозы. Возникают слабость, судороги, потеря сознания. Введение глюкозы снимает все эти явления.
При гипофункции поджелудочной железы возникает сахарный диабет. Она характеризуется целым рядом симптомов, возникновение которых связано с увеличением содержания сахара в крови. Количество его может повышаться до 200-500 мг%. При этом в кровь переходит жидкость из тканей, что приводит к их обезвоживанию. Больной постоянно испытывает жажду. Он выпивает около 10 л воды, большая часть которой поступает в кровь и выделяется почками. За сутки у таких больных выделяется от 3 до 12, а в редких случаях до 25 л. Ослабление процессов окисления глюкозы приводит к нарушению обмена жиров. Образуются продукты неполного окисления жиров – кетоновые тела, что приводит к сдвигу реакции крови в кислую сторону – к ацидозу.
Инсулин – эффективное средство лечения диабет. Он дает возможность в течение десятилетий сохранять трудоспособность больных.
Гиперфункция поджелудочной железы
Поджелудочная железа является важнейшим органом пищеварительной системы, отвечающим за полноценное переваривание пищи. Нарушение в работе этого органа влечет за собой поражение и других органов желудочно-кишечного тракта.
Одним из таких нарушений является гиперфункция поджелудочной железы, который возникает на фоне повышенной выработке инсулина. Что вызывает развитие патологического процесса, как он проявляется и как правильно с ним бороться? В этой статье ответит на эти и многие другие вопросы.
Провоцирующие факторы
Поджелудочная железа выделяет такие гормоны, как инсулин и глюкагон. Панкреатический сок содержит в своем составе ферменты, способствующие нормализации пищеварительных процессов. При недостаточной выработке инсулина вырабатывается такое известное заболевание, как сахарный диабет.
При повышенном же уровне инсулина развивается гипогликемия – резкое падение уровня глюкозы в крови. При таком нарушении инсулин начинает подавлять работу глюкагона, который отвечает за выработку глюкозы в печени. Это не может не отразиться на работе организма, в частности, на функционировании головного мозга и нервной системы.
Главными причинами такого состояния являются:
- неправильный расчет дозировки инсулина при лечении сахарного диабета. Также это может произойти в том случае, если больной ввел инсулин натощак;
- опухоли головного мозга;
- инсулома – доброкачественное образование;
- глюкагонома – новообразование, склонное к озлокачествлению.
Отдельно хочется выделить роль инсуломы и глюкагономы в возникновении гиперфункции поджелудочной железы. Инсулома – это гормоно-активная опухоль. Она вызывает приступы гипогликемии, сопровождающиеся сильной дрожью, появлением холодного пота, сильного голода и страха.
В тяжелых случаях появляются судороги и человек может впасть в коматозное состояние. Инсулома является показанием к проведению оперативного вмешательства. Опухоли больших размеров вызывают тупые боли в области живота, диарею или запор, пищеварительные расстройства.
Глюкагонома вызывает симптомы, характерные для сахарного диабета. В большинстве случае новообразование является злокачественным. У пациента появляется жажда, частое мочеиспускание, слабость, потеря массы тела, кожная сыпь. Глюкагонома лечится оперативным путем.
Симптомы
Предвестниками патологического процесса являются следующие симптомы:
- снижение работоспособности;
- сонливость;
- слабость;
- обмороки;
- судороги;
- беспричинный набор веса.
Гипертрофированная функция поджелудочной железы имеет склонность к хронизации, так как на начальной стадии патологию сложно определить ввиду слабовыраженных клинических симптомов. По мере прогрессирования заболевания появляются следующие симптомы:
- после пробуждения у человека затруднена концентрация и ориентация в пространстве. Больным сложно отвечать на простые вопросы, они могут все снова и снова повторять одни и те же движения;
- возбужденное состояние;
- приступы, по проявлениям напоминающие эпилептические припадки;
- аритмия;
- нарушением сознание;
- ретроградная амнезия, при которой человек не помнит, как он оказался в том или ином месте;
- рассеянность;
- постоянное чувство голода;
- тремор (дрожание) конечностей;
- паралич мышц лица;
- снижение памяти и мыслительных способностей;
- нарушение вкусовой чувствительности и глотательной функции;
- гиперемия лица (покраснение);
- гипергидроз – потливость;
- нестабильность артериального давления.
Диагностическое обследование
В большинстве случаев гиперфункция поджелудочной железы диагностируется у женщин от 30 до 50 лет. Связано это с гормональным фоном и анатомическими особенностями.
Диагностика заболевания включает в себя следующее:
- радиоиммунологическое исследование крови;
- КТ;
- определение уровня инсулина;
- глюкометрия;
- рентгенологическое исследование с контрастным веществом;
- функциональная проба с голоданием.
Особенности лечебной тактики
Приступ острой гипогликемии можно снять внутривенным введением глюкозы. Обычно состояние стабилизируется даже после того, как больной съест или выпьет что-то сладкое. Лечебная тактика направлена на поддержание стабильного уровня глюкозы в крови.
При обнаружении опухоли проводится хирургическое вмешательство. Для подавления секреции инсулина назначают Oктpeoтид, Диaзoкcид. Повысить показатели сахара в крови поможет Глюкагон. Так как заболевание вызывает нарушение в работе поджелудочной железы, не обойтись без ферментативных препаратов, так как Фестал и Панкреатин.
Лечение также включает в себя корректировку рациона питания. Лучше отказаться от жирного и жареного. Предпочтение лучше отдать овощам, фруктам и продуктам, богатым углеводами. Итак, гиперфункция – это редкий патологический процесс, который чаще всего диагностируется у женщин.
Заболевание вызывает избыточное выделение инсулина, что, в свою очередь, понижает глюкозы в крови. Состояние гипогликемии вызывает головокружение, слабость, тремор, сильное чувство голода. В тяжелых случаях человек может впасть в коматозное состояние. Состояние требует проведения комплексного обследования и проведения адекватной лечебной терапии.
Какие симптомы и причины имеет гиперфункция поджелудочной железы
Работоспособность поджелудочной железы может как ослабевать, так и усиливаться. Во втором случае развивается синдром гиперфункции. Это достаточно редкая патология, образующаяся на фоне повышения концентрации инсулина в крови.
Структура поджелудочной
Треугольное тело железы имеет переднюю, заднюю, нижнюю поверхности. Конусообразный хвост дотягивается до селезенки. Голова находится на изгибе 12-перстной кишки.
Внутри органа находятся островки Лангерганса. Их клетки оплетаются кровеносными капиллярами, автономно оснащаются нервными волокнами. Островки содержат:
Образование инсулина происходит в бета-клетках.
Основные функции органа
Железа выполняет следующие функции:
Основной функцией этого органа является пищеварительная. Она проявляется при секреции поджелудочного сока. Гуморальная функция отвечает за транспортировку важных биологических элементов. С ее помощью регулируется объем панкреатического сока. Эндокринная функция обеспечивает нужное количество гормонов.
Гормоны поджелудочной
гиперфункция инсулина в поджелудочной железе
Эндокринная часть поджелудочной железы образует 3 гормона:
Инсулин несет ответственность за синтез гликогена и сопутствует окислению в мышцах сахара. Когда островки Лангерганса прекращают функционировать, концентрация сахара в крови резко возрастает. Это состояние именуется гипергликемией. Когда сахар появляется в урине, развивается глюкозурия. Если его концентрация в крови снижается, развивается гипогликемия. Регуляция секреции гормона осуществляется посредством нервно-гуморального и нервного механизмов.
Глюкагон является антагонистом инсулина. Он сопутствует развитию гипергликемии, снижает концентрацию гликогена в печени. Липокаин сопутствует выведению из этого органа жиров. Активность гормона способствует торможению трансформации углеводов в жиры.
Существует несколько способов влияния гормонов железы на обмен углевода. Благодаря инсулину через клеточную мембрану проникает глюкоза. Этот гормон способствует индуцированию синтеза ферментов. Они синтезируют гликоген, окисляют глюкозу. Благодаря активности глюкагона увеличивается содержание фермента, который расщепляет гликоген.
Основные причины гиперфункции
- Большое количества инсулина.
- Развитие инсуломы.
- Появление опухолей головного мозга.
Инсулома развивается из эндокринной части поджелудочной железы, и провоцируется вовлечением в процесс большого количества бета-клеток. Новообразование продуцируется несколькими гормонами. Это доброкачественная опухоль. Развитие опасных последствий наблюдается отсутствии лечения на фоне вырабатывания большого количества инсулина.
Первичная симптоматика болезни
Первые признаки гиперфункции поджелудочной железы часто остаются незамеченными. Они списываются больными на нервное перенапряжение или усталость. К основным симптомам следует отнести:
- быструю утомляемость;
- апатию;
- слабость;
- сонливость;
- судорожные подергивания;
- потерю сознания.
С течением времени симптоматика только усугубляется. Незначительные судорожные подергивания наблюдаются все чаще. Потом появляются продолжительные, болезненные приступы. Человек может потерять сознание неожиданно, что представляет серьезную опасность для его жизни. Еще одним специфическим признаком является резкий, безосновательный набор веса.
Обострение болезни
Клиническое проявление гиперфункции поджелудочной железы является следствием гипогликемии. Во время обострения болезни симптоматика проявляется более ярко.
После пробуждения человек испытывает трудности с ориентированием во времени и пространстве. Он по нескольку раз выполняет одно и то же движение, невнятно отвечает на вопросы.
Психомоторное возбуждение выражено очень ярко. Поведение больного во многом схоже с реакциями сильно выпившего человека. Начинают развиваться нейровегетативные расстройства. Они характеризуются нарушениями сердечного ритма, усилением потоотделения, покраснением кожи лица. Наблюдаются резкие колебания давления.
Наиболее тяжелой степенью нарушения сознания является гипогликемическая кома. Иногда больной пребывает в «сноподобном» состоянии. Он движется неосознанно, а после «пробуждения» никак не может понять, как там оказался. Это состояние именуется ретроградной амнезией.
Симптоматика хронической гипогликемии
Периоды обострения «разбавляются» признаками хронической гипогликемии. Появляются следующие признаки:
- паралич лицевых мышц;
- нарушение рефлексов сухожилий;
- утрата вкусовой чувствительности;
- снижение памяти;
- ухудшение интеллектуальной работоспособности;
- утрата профессиональных навыков.
Когда развивается злокачественная инсулинома, больной страдает от диареи и сильных болей в животе.
при гиперфункции поджелудочной железы развивается сахарный диабет
Симптоматика гипофункции железы
Предтечей сахарного диабета является гипофункция поджелудочной железы. Появление специфической симптоматики обосновано увеличением концентрации сахара.
Возникают признаки обезвоживания, человек постоянно хочет пить. Наблюдается усиленное мочеотделение. Больной стремительно теряет вес, жалуется на локальную боль в животе. Его сознание путается. Отсутствие лечения приводит к поражению сердечно-сосудистой системы. Иногда развивается слепота.
Диагностика и лечение
Врач обязан проанализировать жалобы больного, а также анамнез заболевания. Диагностика гипофункции и гиперфункции поджелудочной железы предполагает:
- Исследование концентрации инсулина.
- Определение содержания глюкозы.
- Выявление проинсулина.
При остром периоде гиперфункция излечивается раствором глюкозы. Этот препарат вводится внутривенно. Диагностировав инсулиному, врач назначает операцию. Если выявляется доброкачественное новообразование, хирург удаляет только хвост поджелудочной железы. Когда оперативное вмешательство невозможно, назначаются препараты, способствующие подавлению инсулинового синтеза.
Гипофункция поджелудочной железы лечится инъекциями искусственного инсулина. Многие пациенты сохраняют трудоспособность на протяжении нескольких десятилетий.
Комментарий врача о диете
Важно следовать назначенной врачом диете. Когда организм больного восстанавливается, ему разрешается съесть небольшое количество сладкого. Можно выпить стакан лимонада. Рацион пациента должен включать продукты, богатые углеводами. От жирного, острого, мучного желательно отказаться. Не следует употреблять алкогольные напитки.
После терапии больной должен постоянно следить за состоянием своего здоровья, а при появлении первых признаках патологии обращаться к врачу. Профилактика предполагает контроль за показателями глюкозы.