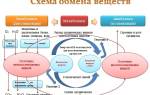
Восстановление бета клеток поджелудочной железы
Как восстановить работу поджелудочной железы при сахарном диабете
Для половины миллиарда населения планеты остается актуальным вопрос, как восстановить поджелудочную железу при сахарном диабете. Патанатомия характеризуется атрофией органа, в результате которой он не может выполнять внешнесекреторную и внутрисекреторную функцию.
Пациентам с диагнозом диабет 2 типа, составляющих 90% от всех больных этим недугом, рекомендуется соблюдать специальную диету, заниматься ЛФК и в некоторых случаях принимать гипогликемическое лекарство.
При 1 типе пациентам вводят регулярно инъекции инсулина. Помимо этого можно размножать бета-клетки, проводить иммуномодуляцию или трансплантацию поджелудочной железы.
Основные сведения о сахарном диабете
Сахарный диабет признан эпидемией ХХІ века. Согласно статистическим данным, уровень заболеваемости составляет 8,5% среди взрослых пациентов. В 2014 году было зарегистрировано 422 млн больных, для сравнения в 1980 году количество пациентов составляло всего 108 млн. Сахарный диабет – заболевание, распространяющееся колоссальными темпами, которое идет в ногу с ожирением.
Развитие патологии начинается с нарушения работы эндокринной системы. При этом точных причин появления диабета до сих пор не выяснено. Однако существует много факторов, которые увеличивают риск развития болезни: пол, возраст, наследственность, избыточный вес, патологическая беременность и др.
Известны две основные формы заболевания – первый (инсулинозависимый) и второй (инсулиннезависимый) тип.
Первый тип сахарного диабета диагностируется в основном в раннем возрасте. Патология характеризуется полным прекращением выработки поджелудочной железой инсулина – гормона, который нормализует содержание глюкозы в крови. В данном случае показана инсулинотерапия – регулярное введение инъекций инсулина.
Второй тип заболевания возникает в возрасте 40-45 лет. Как правило, вследствие избыточной массы тела или генетической предрасположенности инсулин перестает поступать в клетки-мишени, поскольку те начинают неправильно реагировать на него. Данный процесс называется инсулинорезистентностью. Как результат, поджелудочная железа истощается и не в состоянии вырабатывать необходимое количество сахароснижающего гормона. При своевременной диагностике уровень глюкозы можно контролировать без употребления лекарственных средств, для этого достаточно соблюдать правильное питание и заниматься спортом. В более запущенных случаях приходится принимать гипогликемические таблетки или делать инъекции инсулина.
Главными симптомами заболевания являются полиурия и сильная жажда. Это взаимосвязано с функцией мочевыводящей системы. Избыток сахара выводится почками, а для этого они требуют большего количества жидкости, которую берут из тканей. В результате человек начинает пить больше воды и посещать чаще уборную. Также диабетик может ощущать такие симптомы:
- покалывание в нижних и верхних конечностях;
- сильная усталость, снижение работоспособности;
- ухудшение остроты зрения;
- чувство онемения в руках и ногах;
- головные боли и головокружения;
- раздражительность, плохой сон;
- длительное заживление ран.
Помимо этого возможно появление кожных инфекций.
Восстановление бета-клеток поджелудочной железы
На сегодняшний день разработана схема, как восстановить работу поджелудочной железы при сахарном диабете. Для этого необходимо размножить бета-клетки и пересадить их в организм больного. Дальше все будет зависеть от иммунитета: если он не начнет отторгать их, то возникает шанс восстановления нормального продуцирования сахароснижающего гормона.
Функция поджелудочной железы восстанавливается на всю оставшуюся жизнь. Однако клонирование бета-клеток может происходить несколько раз.
Такое лечение является инновационным, поэтому в широкий обиход еще не вошло. Для восстановления необходимого количества клеток внутримышечно вводятся инъекции специфического белка.
Существует другой метод нормализации объема бета-клеток, предполагающий стимулирование их активности внутри органа.
Оба способа тестируются на людях и уже имеют положительные результаты. Возможно, в скором времени сахарный диабет можно будет побороть.
Иммуномодуляция и трансплантация органа
При инсулинозависимом диабете размножается незначительное количество бета-клеток. Иммунная система продуцирует антитела, мгновенно разрушающие эти клетки. В настоящее время происходит разработка специальной вакцины, которая разрешит вопрос, как лечить поджелудочную железу при сахарном диабете.
Такие инъекции будут стимулировать иммунную систему разрушать антитела. «Выжившие» бета-клетки смогут размножаться, и со временем работа поджелудочной железы будет восстановлена.
Чтобы улучшить функционирование поджелудочной железы, внедряются также стволовые клетки. В результате можно реанимировать толерантность защитных сил организма.
Многие специалисты отмечают, что перспективным методом лечения диабета является пересадка диабетику свиной поджелудочной железы, т.н. ксенотрансплантация. Экстракт органа животного использовался задолго до того, как изобрели человеческий инсулин.
Как известно, прогрессирование диабета вызывает множество осложнений – диабетическую стопу, ретинопатию, нейропатию, нефропатию и т.п. При сильном поражении почек возможна комбинированная трансплантация.
Врачи дают положительный прогноз: в 90% случаев органы успешно приживаются.
Диетотерапия — как метод восстановления
Изменение своего рациона при диабете 2 типа поможет избежать медикаментозного лечения.
Диабетикам запрещается принимать в пищу легкоусвояемые углеводы и жиры.
Основными правилами здорового питания при диабете являются:
- Приготовление пищи должно осуществляться на пару, в вареном или запеченном виде.
- Запрет на шоколад, конфеты, крем, торты, мороженое и прочие сладости.
- Отказ от сдобы, хлебобулочных и макаронных изделий, для которых использовалась мука высшего сорта.
- Приветствуется употребление сырых овощей и фруктов – зелень, огурцы, помидоры, зеленые яблоки, дыня, банан, цитрусовые. При этом нельзя кушать виноград и арбуз, поскольку они содержат большое количество углеводов.
- Потребление продуктов, сделанных из муки грубого помола. Например, бородинский или ржаной хлеб, овсяные пряники и пр.
- Придется заставить себя кушать только нежирную рыбу и мясо – хека, судака, курятину, крольчатину и пр.
- В небольшом количестве разрешено употребление обезжиренного молока и его производных – ряженки, кефира, сметаны, творога.
- Добавление в рацион различных круп таких, как гречка, овсянка, пшенная каша.
- Среди напитков разрешено принимать некрепкий чай, несладкие компоты и морсы.
- Отказ от вредных привычек – курения и злоупотребления спиртными напитками.
- Также не рекомендовано добавление в рацион слишком соленых, маринованных и перченых продуктов.
- Питание должно быть дробным: пищу нужно употреблять в небольшом объеме по 5-6 порций в день.
Диетотерапия при сахарном диабете эффективна также при панкреатите – воспалении поджелудочной железы в результате активизации в ней специальных ферментов. Как результат, происходит процесс самопереваривания органа, поджелудочный сок не попадает в 12-перстную кишку, что приводит к нарушению пищеварения. Анатомическое строение поджелудочной железы при панкреатите сильно изменяется.
В качестве дополнительного лечения можно использовать народные средства. Для восстановления органа и улучшения защитных сил организма применяют отвары и настои ромашки лекарственной, бессмертника, овса, осины и горькой полыни.
Как восстановить работу поджелудочной железы при диабете рассказано в видео в этой статье.
Сайт о нанотехнологиях #1 в России
Два недавно опубликованных исследования, проведенные учеными Калифорнийского университета в Сан-Франциско (University of California, San Francisco, UCSF), проливают новый свет на природу бета-клеток – инсулин-продуцирующих клеток поджелудочной железы, страдающих при диабете.
Авторы первого исследования предполагают, что некоторые случаи диабета могут быть обусловлены тем, что бета-клетки лишаются кислорода, что побуждает их вернуться в менее зрелое состояние с вытекающим отсюда последствием – потерей способности вырабатывать инсулин. Второе исследование показывает, что не вырабатывающие инсулина клетки поджелудочной железы – ациноциты – можно трансформировать в функциональные бета-клетки – потенциально новая стратегия лечения диабета.
В первом исследовании, опубликованном в журнале Genes & Development, директор Центра диабета UCSF Маттиас Хеброк (Matthias Hebrok), PhD, и научный сотрудник его лаборатории Сапна Пури (Sapna Puri), PhD, удалили из бета-клеток мышей ген VHL. Синтез инсулина в этих клеток резко сократился, и со временем у мышей развился физиологический эквивалент сахарного диабета 2 типа. Вместе с Пури и Хеброком в этом исследовании принимал участие Харухико Акияма (Haruhiko Akiyama), MD, PhD, из Университета Киото (Kyoto University), который предоставил для экспериментов мышей с моделью диабета, развивающегося у худощавых людей.
Считается, что сахарный диабет 2 типа, развивающийся, как правило, в зрелом возрасте, (но все чаще встречающийся и у детей), является результатом резистентности тканей к действию инсулина, вследствие чего у больных повышается уровень сахара в крови. В отличие от диабета 2 типа диагностируемый в детстве диабет 1 типа – аутоиммунное заболевание, при котором бета-клетки поджелудочной железы атакуются и повреждаются собственной иммунной системой больного.
Большинство научных работ, посвященных диабету 2 типа, сфокусировано на резистентности к инсулину, но доктор Хеброк и его коллеги считают, что во многих случаях, например, в подгруппе худощавых взрослых пациентов, одним из факторов возникновения заболевания может быть постепенное, развивающееся в течение длительного периода времени ослабление функции бета-клеток.
«У некоторых людей с высоким индексом массы тела бета-клетки хорошо справляются со своей функцией, в то время как у некоторых стройных – бета-клетки неэффективны», – поясняет доктор Хеброк.
В период развития поджелудочной железы изменения в экспрессии генов вызывают дифференциацию некоторых клеток в бета-клетки, но изученные исследователями лишенные гена VHL бета-клетки дедифференцировались. В них не было важнейших белков, всегда присутствующих в зрелых функциональных бета-клетках, и, наоборот, в этих клетках активно экспрессировался белок Sox9, вырабатывающийся в бета-клетках только до их полного созревания.
«Уровни маркеров зрелых клеток в этих клетках были понижены, а уровни маркеров, которых не должно было быть, повышены», – комментирует Хеброк.
Белок VHL – один из важнейших клеточных сенсоров кислорода. В условиях с низким содержанием кислорода VHL активирует внутриклеточные молекулярные пути, вызывающие компенсаторные метаболические изменения, направленные на защиту клетки. Если эти метаболические корректировки не достигают успеха, альтернативные пути подталкивают клетку к самоуничтожению.
Избирательно удалив VHL из бета-клеток, ученые имитировали условия недостатка кислорода только в одном типе клеток.
«Мы заставили бета-клетки «поверить», что они находятся в состоянии гипоксии, фактически не уменьшая количества кислорода», – продолжает Хеброк.
Даже незначительное увеличение массы тела у лиц с некоторым нарушением функции бета-клеток может повысить требования по выработке инсулина до точки, в которой эти требования начинают превышать возможности клеток.
«Бета-клетка – очень сложная клетка, вырабатывающая огромное количество инсулина жестко регулируемым образом. Лишение ее кислорода превращает «Порше» в «Вольксваген Жук» – высокооктановый гоночный автомобиль в автомобиль, который вы теперь должны заправлять бензином с низким октановым числом. Он все еще сможет доехать из пункта А в пункт Б, но не сможет сделать это так, как надо», – проводит аналогию доктор Хеброк.
Он считает, что многие случаи диабета являются результатом неуклонного, развивающегося в течение длительного времени ослабления функции уже поврежденных бета-клеток, вынужденных справляться с повышающейся потребностью в инсулине.
«То, что мы здесь показываем, – другой взгляд на процесс развития диабета», – поясняет ученый.
По его мнению, цепочку событий нельзя представить следующим образом: вы здоровы – затем у вас предиабет – затем у вас диабет – затем ваши бета-клетки погибают. Скорее это плавное снижение, где функция бета-клеток сходит на нет с течением времени.
Между тем, ученым, опубликовавшим свою статью в журнале Nature Biotechnology, удалось восстановить нормальные уровни инсулина и глюкозы у мышей, не имевших функциональных бета-клеток, путем трансформации других клеток поджелудочной железы в клетки, близкие к бета-клеткам.
Сначала исследователи ввели мышам токсин, специфически поражающий бета-клетки, что вызвало у них симптомы диабета. Спустя пять недель этим мышам имплантировали миниатюрные помпы, непрерывно в течение семи дней вводившие животным две сигнальные молекулы, известные как цитокины.
Введение этих двух цитокинов – эпидермального фактора роста и цилиарного нейротрофического фактора – восстановило у мышей нормальные уровни глюкозы и инсулина. Адекватный контроль над сахаром в крови сохранялся у животных в течение восьми месяцев – до момента завершения исследования.
Дальнейшие эксперименты показали, что введение цитокинов оказывало действие за счет «перепрограммирования» ациноцитов – клеток поджелудочной железы, которые в норме секретируют пищеварительные ферменты, а не инсулин, – заставляя их приобретать свойства бета-клеток, включая чувствительность к глюкозе и способность секретировать гормон для ее усвоения.
В предыдущих работах уже было показано, что определенные факторы транскрипции, доставляемые вирусами, могут перепрограммировать ацинарные клетки мышей, но это исследование представляет первое доказательство того, что перепрограммирование ациноцитов в бета-клетки возможно провести в организме живого животного фармакологическим путем. Поскольку вирусная доставка сложна и рискованна, новый подход представляет собой перспективную стратегию терапии диабета 1 типа и диабета 2 типа с дисфункцией бета-клеток.
«Фармакотерапия, создающая новые бета-клетки, очень помогла бы пациентам с диабетом 1 типа при условии, что сегодняшние открытия, сделанные на мышиных моделях, могут быть использованы для выявления поддающихся воздействию лекарственных препаратов мишеней в поджелудочной железе человека, и при условии, что нам удастся остановить постоянно идущее аутоиммунное разрушение бета-клеток», – говорит первый автор статьи Люк Байенс (Luc Baeyens), постдокторант лаборатории Майкла Джёмана (Michael German), MD, заместителя директора Центра диабета UCSF. «В краткосрочной перспективе эта модель может служить платформой для выявления и изучения новых соединений с терапевтическим потенциалом. В долгосрочной перспективе, несмотря на эти обнадеживающие результаты, мы пока еще очень далеки от использования выводов нашей работы в клинической практике».
Восстановление поджелудочной железы
Поджелудочная железа – очень уязвимый орган пищеварительной системы, ведь именно на нее оказывается больше всего нагрузки при употреблении человеком пищи. Кроме того, она занимается выработкой гормонов и прочих веществ, необходимых для поддержания обменных процессов в организме. И когда функциональность железы выходит из строя, естественно, что это негативным образом сказывается на работе всего организма. Поэтому каждый человек должен регулярно проходить обследование в клиниках, чтобы отслеживать функциональность железы и в случае ее нарушения, сразу же начать проводить лечебные мероприятия, которые предотвратят дальнейшее развитие болезни. А что делать в этом случае и как восстановить поджелудочную железу, вы сейчас и узнаете.
Функции поджелудочной железы
Прежде чем говорить о том, восстанавливается ли поджелудочная железа и как это делается, необходимо несколько слов сказать о функциональности этого органа. Поджелудочная железа – это самая большая железа в человеческом организме, на которую возложено сразу несколько функций:
- выработка пищеварительных ферментов, способствующих нормальному перевариванию и усвоению белков, жиров и углеводов;
- синтез гормонов, необходимых для поддержания углеводного, жирового и белкового обмена в организме.
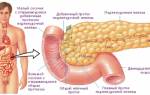
Условно поджелудочную железу подразделяют на 3 части:
- головка находится около селезенки;
- тело располагается за желудком;
- хвост находится рядом с 12-перстной кишкой.
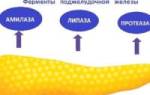
По всей поджелудочной проходят протоки, через которые осуществляется выброс панкреатического сока. А ее клетки подразделяют на эндокринные и экзокринные функции. Бета-клетки (экзокринные) составляют всего 2% органа и являются ответственными за выработку гормонов – инсулина, глюкагона, соматостатина и полипептина. Все они являются ответственными за обменные процессы, происходящие в организме человека. Остальные же 98% органа состоят из эндокринных клеток, которые занимаются синтезом пищеварительных ферментов – липазы, амилазы и протеазы.
Если же по каким-то причинам происходит сбой в работе этих клеток, поджелудочная перестает выполнять свои функции в полном объеме. В результате этого в ней возникают воспалительные и застойные явления, которые провоцируют развитие некротических процессов, при которых отмечается отмирание ее клеток. Все это, естественно, негативным образом сказывается на самочувствии человека. И если своевременно не помочь поджелудочной железе, то это может обернуться развитием серьезных заболеваний, при развитии которых наблюдается дисфункция органа и нарушение пищеварительных, а также обменных процессов в организме.
Причины, провоцирующие нарушение работы поджелудочной железы
Функции поджелудочной железы могут быть нарушены по разным причинам. Самыми распространенными из них являются:
- вредные привычки (курение, злоупотребление алкогольными напитками);
- травмы железы, полученные во время хирургических вмешательств, падений или ударов;
- желчнокаменная болезнь;
- рак поджелудочной;
- кисты поджелудочной;
- панкреатит (воспаление тканей железы) и т.д.
Симптомы нарушенной работы поджелудочной железы
Симптомы нарушения работы поджелудочной железы носят различный характер. В этом случае степень проявления болезни зависит от тяжести протекания и масштабности распространенности патологических процессов.
Если поджелудочная плохо работает, то это первым делом сказывается на пищеварении, что проявляется различными расстройствами со стороны ЖКТ. Человека могут беспокоить следующие симптомы:
- изжога;
- тошнота;
- длительное ощущение тяжести в желудке после употребления пищи;
- рвота;
- отрыжка с привкусом горечи;
- диарея или запор.
Если воспалительные процессы в поджелудочной привели к спазмам протоков и сужению их просвета, то это становится причиной застоя в ней панкреатического сока и активизации процессов самопереваривания, что сопровождается сильным болевым синдромом. При этом боль всегда носит опоясывающий характер. Одновременно с ней открывается рвота и отмечается сильная слабость. Такая симптоматика свидетельствует об остром панкреатите и требует немедленной госпитализации больного.
При этом его не стоит везти самостоятельно в клинику. Нужно вызвать на дом бригаду врачей. А пока она добирается, больному нужно оказать первую помощь. Заключается она в следующем:
- больного нужно усадить таким образом, чтобы его верхняя часть туловища была немного наклонена вперед;
- сделать внутримышечную инъекцию Но-шпы (таблетки давать ни в коем случае нельзя!);
- приложить к области поджелудочной железы холодный компресс.
Остальные лечебные мероприятия проведут врачи, как только доберутся до места. Как правило, в таких ситуациях они сразу же отвозят пациента в стационар, где ему проводится следующее лечение:
- назначается голодная диета;
- ставятся капельницы с участием спазмолитиков, обезболивающих, антиферментных препаратов.
После выписки пациенту назначается лечение, которого он должен придерживаться на протяжении длительного времени.
Что делать, если функции поджелудочной нарушены?
Сразу же стоит отметить, что восстановить работу поджелудочной железы, если она уже нарушена, невозможно. Поэтому если у вас были выявлены проблемы с этим органом, вам придется приготовиться к тому, что препараты и диета станут для вас лучшими друзьями.
Принимать лекарства, поддерживающие поджелудочную, придется постоянно. Речь сейчас идет о ферментных препаратах, способствующих нормализации пищеварительных процессов. В их составе находится такое вещество, как панкреатин, имеющий животное происхождение.
Среди таких препаратов самыми распространенными являются:
При нарушении функций поджелудочной такие препараты необходимо принимать несколько раз в день во время или после еды. Но так как в них, помимо панкреатина, содержатся и другие вспомогательные вещества, на которые у больного может быть аллергия, назначать такие медикаменты должен только врач после проведенного анамнеза.
Помимо ферментных препаратов, расстройства поджелудочной железы лечатся также и при помощи спазмолитических средств. Их принимают при периодических болях, так как они эффективно снимают спазмы в протоках железы, тем самым нормализуя отток панкреатического сока. Среди таких медикаментов наиболее распространенным является такое лекарство, как «Но-шпа». Ее прием рекомендуется осуществлять также на протяжении длительного времени.
Ферментные и спазмолитические препараты – это основные медикаменты, которые назначаются больным для восстановления поджелудочной. Остальные лекарственные средства (противовоспалительные, блокаторы рецепторов и т.д.), чтобы не нагружать печень, используются только по мере необходимости и подбираются строго в индивидуальном порядке.
Питание при нарушенной работе поджелудочной
Восстановление поджелудочной железы – это сложный и трудоемкий процесс, который требует от больного не только систематический прием лекарственных препаратов, но и некоторых ограничений в питании. В данном случае назначается лечебная диета №5, которая полностью исключает из рациона больного продукты питания, которые оказывают раздражающее действие на поджелудочную. Среди таковых находятся:
- жирные сорта мяса и рыбы;
- молочные и кисломолочные продукты питания с высоким процентом жирности (более 2,5%);
- сдобная свежая выпечка;
- кондитерские изделия;
- копчености;
- соленья;
- колбасные изделия;
- полуфабрикаты;
- острые приправы и соусы;
- жареные блюда;
- консервы;
- газированные напитки;
- фаст-фуд;
- шоколад;
- грибы;
- крепкий кофе и чай;
- спиртные напитки.
Вместо этого рекомендуется употреблять продукты, улучшающие работу поджелудочной. К ним относятся:
- фрукты и овощи;
- крупы;
- вторичные рыбные и мясные бульоны;
- рыбные и мясные блюда, приготовленные на пару;
- творог, сыр, йогурт, кефир, ряженка и прочие кисломолочные продукты с низким содержанием жиров;
- компоты, кисели;
- сухари;
- галетное печенье;
- травяные чаи.
Средства нетрадиционной медицины в лечении поджелудочной
Поддерживать поджелудочной железу можно не только правильным питанием и лекарствами, но и средствами нетрадиционной медицины. Действуют они следующим образом:
- снимают спазмы в протоках железы;
- купируют воспалительные процессы;
- стимулируют выработку пищеварительных ферментов;
- активизируют регенерационные процессы;
- улучшают усвоение питательных веществ и т.д.
Однако чтобы нормализовать работу поджелудочной народными средствами, применяться они должны только после предварительного согласования с лечащим врачом. При этом их прием должен обязательно сочетаться с диетой и медикаментозной терапией.
Картофель
Если больного постоянно беспокоят признаки плохой работы поджелудочной (тошнота, боль, рвота и т.д.), то в этом случае может помочь обычный сырой картофель. Из него готовится сок, который затем необходимо пить перед каждым приемом пищи в количестве ½ стакана. Готовить такой сок предварительно не нужно, так как максимальный срок его хранения составляет всего 15 минут.
Картофельный сок для улучшения работы поджелудочной готовится так: берутся клубни картофеля, тщательно промываются под проточной водой и пропускаются через соковыжималку. Если ее нет, то на помощь придет обычная терка. Нужно натереть картофель, а после отжать из него сок.
При воспалении поджелудочной также помогает картофельный сок, который смешивается с морковным в пропорции 1:1. Такой напиток следует выпивать по 200 мл за раз перед употреблением пищи (за 15-20 минут) 2-3 раза в день.
Ромашка и бессмертник
Эти травы также помогают поддерживать функцию железы. Они обеспечивают быстрое купирование воспалительных процессов и болевого синдрома. Из этих трав готовится настой. Для этого берут ромашку и бессмертник (по 1 ст.л.), заливают кипящей водой (двумя стаканами) и настаивают около 30 минут. Полученный напиток процеживают, делят на 3 равные части и выпивают в течение дня за 10-15 минут до еды.
Чтобы устранить неприятные симптомы, которыми проявляется дисфункция поджелудочной, рекомендуется регулярно употреблять отвар из неочищенного овса. Для этого потребуется 1 стакан овса и 1 л воды. Ингредиенты смешиваются, а после кипятятся на медленном огне на протяжении 15 минут. Затем готовый отвар настаивают 1-2 часа и процеживают. Принимают его по ½ стакана перед каждым употреблением пищи.
Полынь
Из этой травы готовится настой, который затем принимается внутрь по ¼ стакана 3-4 раза в день за 15-20 минут до употребления пищи. Чтобы его сделать, потребуется в термосе заварить 2 ст. л. измельченной полыни, залив ее 0,5 л крутого кипятка. Настаивать средство нужно на протяжении часа, после чего его следует процедить.
Помните, что поврежденные клетки поджелудочной не восстанавливаются. Поэтому если у вас появились первичные признаки нарушения работы данного органа, следует сразу же начинать лечение. Но прежде чем это делать, нужно сначала посетить врача. Ведь только грамотно подобранное лечение позволит избежать дальнейшего нарушения функций железы и возникновения проблем со здоровьем.
Сайт о нанотехнологиях #1 в России
Два недавно опубликованных исследования, проведенные учеными Калифорнийского университета в Сан-Франциско (University of California, San Francisco, UCSF), проливают новый свет на природу бета-клеток – инсулин-продуцирующих клеток поджелудочной железы, страдающих при диабете.
Авторы первого исследования предполагают, что некоторые случаи диабета могут быть обусловлены тем, что бета-клетки лишаются кислорода, что побуждает их вернуться в менее зрелое состояние с вытекающим отсюда последствием – потерей способности вырабатывать инсулин. Второе исследование показывает, что не вырабатывающие инсулина клетки поджелудочной железы – ациноциты – можно трансформировать в функциональные бета-клетки – потенциально новая стратегия лечения диабета.
В первом исследовании, опубликованном в журнале Genes & Development, директор Центра диабета UCSF Маттиас Хеброк (Matthias Hebrok), PhD, и научный сотрудник его лаборатории Сапна Пури (Sapna Puri), PhD, удалили из бета-клеток мышей ген VHL. Синтез инсулина в этих клеток резко сократился, и со временем у мышей развился физиологический эквивалент сахарного диабета 2 типа. Вместе с Пури и Хеброком в этом исследовании принимал участие Харухико Акияма (Haruhiko Akiyama), MD, PhD, из Университета Киото (Kyoto University), который предоставил для экспериментов мышей с моделью диабета, развивающегося у худощавых людей.
Считается, что сахарный диабет 2 типа, развивающийся, как правило, в зрелом возрасте, (но все чаще встречающийся и у детей), является результатом резистентности тканей к действию инсулина, вследствие чего у больных повышается уровень сахара в крови. В отличие от диабета 2 типа диагностируемый в детстве диабет 1 типа – аутоиммунное заболевание, при котором бета-клетки поджелудочной железы атакуются и повреждаются собственной иммунной системой больного.
Большинство научных работ, посвященных диабету 2 типа, сфокусировано на резистентности к инсулину, но доктор Хеброк и его коллеги считают, что во многих случаях, например, в подгруппе худощавых взрослых пациентов, одним из факторов возникновения заболевания может быть постепенное, развивающееся в течение длительного периода времени ослабление функции бета-клеток.
«У некоторых людей с высоким индексом массы тела бета-клетки хорошо справляются со своей функцией, в то время как у некоторых стройных – бета-клетки неэффективны», – поясняет доктор Хеброк.
В период развития поджелудочной железы изменения в экспрессии генов вызывают дифференциацию некоторых клеток в бета-клетки, но изученные исследователями лишенные гена VHL бета-клетки дедифференцировались. В них не было важнейших белков, всегда присутствующих в зрелых функциональных бета-клетках, и, наоборот, в этих клетках активно экспрессировался белок Sox9, вырабатывающийся в бета-клетках только до их полного созревания.
«Уровни маркеров зрелых клеток в этих клетках были понижены, а уровни маркеров, которых не должно было быть, повышены», – комментирует Хеброк.
Белок VHL – один из важнейших клеточных сенсоров кислорода. В условиях с низким содержанием кислорода VHL активирует внутриклеточные молекулярные пути, вызывающие компенсаторные метаболические изменения, направленные на защиту клетки. Если эти метаболические корректировки не достигают успеха, альтернативные пути подталкивают клетку к самоуничтожению.
Избирательно удалив VHL из бета-клеток, ученые имитировали условия недостатка кислорода только в одном типе клеток.
«Мы заставили бета-клетки «поверить», что они находятся в состоянии гипоксии, фактически не уменьшая количества кислорода», – продолжает Хеброк.
Даже незначительное увеличение массы тела у лиц с некоторым нарушением функции бета-клеток может повысить требования по выработке инсулина до точки, в которой эти требования начинают превышать возможности клеток.
«Бета-клетка – очень сложная клетка, вырабатывающая огромное количество инсулина жестко регулируемым образом. Лишение ее кислорода превращает «Порше» в «Вольксваген Жук» – высокооктановый гоночный автомобиль в автомобиль, который вы теперь должны заправлять бензином с низким октановым числом. Он все еще сможет доехать из пункта А в пункт Б, но не сможет сделать это так, как надо», – проводит аналогию доктор Хеброк.
Он считает, что многие случаи диабета являются результатом неуклонного, развивающегося в течение длительного времени ослабления функции уже поврежденных бета-клеток, вынужденных справляться с повышающейся потребностью в инсулине.
«То, что мы здесь показываем, – другой взгляд на процесс развития диабета», – поясняет ученый.
По его мнению, цепочку событий нельзя представить следующим образом: вы здоровы – затем у вас предиабет – затем у вас диабет – затем ваши бета-клетки погибают. Скорее это плавное снижение, где функция бета-клеток сходит на нет с течением времени.
Между тем, ученым, опубликовавшим свою статью в журнале Nature Biotechnology, удалось восстановить нормальные уровни инсулина и глюкозы у мышей, не имевших функциональных бета-клеток, путем трансформации других клеток поджелудочной железы в клетки, близкие к бета-клеткам.
Сначала исследователи ввели мышам токсин, специфически поражающий бета-клетки, что вызвало у них симптомы диабета. Спустя пять недель этим мышам имплантировали миниатюрные помпы, непрерывно в течение семи дней вводившие животным две сигнальные молекулы, известные как цитокины.
Введение этих двух цитокинов – эпидермального фактора роста и цилиарного нейротрофического фактора – восстановило у мышей нормальные уровни глюкозы и инсулина. Адекватный контроль над сахаром в крови сохранялся у животных в течение восьми месяцев – до момента завершения исследования.
Дальнейшие эксперименты показали, что введение цитокинов оказывало действие за счет «перепрограммирования» ациноцитов – клеток поджелудочной железы, которые в норме секретируют пищеварительные ферменты, а не инсулин, – заставляя их приобретать свойства бета-клеток, включая чувствительность к глюкозе и способность секретировать гормон для ее усвоения.
В предыдущих работах уже было показано, что определенные факторы транскрипции, доставляемые вирусами, могут перепрограммировать ацинарные клетки мышей, но это исследование представляет первое доказательство того, что перепрограммирование ациноцитов в бета-клетки возможно провести в организме живого животного фармакологическим путем. Поскольку вирусная доставка сложна и рискованна, новый подход представляет собой перспективную стратегию терапии диабета 1 типа и диабета 2 типа с дисфункцией бета-клеток.
«Фармакотерапия, создающая новые бета-клетки, очень помогла бы пациентам с диабетом 1 типа при условии, что сегодняшние открытия, сделанные на мышиных моделях, могут быть использованы для выявления поддающихся воздействию лекарственных препаратов мишеней в поджелудочной железе человека, и при условии, что нам удастся остановить постоянно идущее аутоиммунное разрушение бета-клеток», – говорит первый автор статьи Люк Байенс (Luc Baeyens), постдокторант лаборатории Майкла Джёмана (Michael German), MD, заместителя директора Центра диабета UCSF. «В краткосрочной перспективе эта модель может служить платформой для выявления и изучения новых соединений с терапевтическим потенциалом. В долгосрочной перспективе, несмотря на эти обнадеживающие результаты, мы пока еще очень далеки от использования выводов нашей работы в клинической практике».
Бета-клетки поджелудочной: особенности, антитела к клеткам
Поджелудочная железа является важнейшим органом человеческого организма. Она оказывает влияние не только на пищеварительный процесс, но и на жизнедеятельность организма в целом. Некоторые называют ее панкреатической железой.
Поджелудочная железа
Орган относится к эндокринной и пищеварительной системам. Он вырабатывает ферменты, расщепляющие поступившую пищу в организм. Также и гормоны, регулирующие углеводный и жировой обмены. Поджелудочная железа состоит из долек, каждая из которых вырабатывает необходимые организму вещества – ферменты. По форме она похожа на вытянутую запятую. Весит от 80 до 90 г. Располагается орган позади желудка.
Железа состоит из:
- головки;
- шейки;
- тела (треугольной формы);
- хвоста (грушевидного).
Важно. Орган снабжен кровеносными сосудами, выводящими протоками. Через всю железу проходит канал, по которому выработанный панкреатический сок выводится в двенадцатиперстную кишку.
К ферментам, которые вырабатывает поджелудочная железа, относятся:
Особые клетки, инсулоциты, осуществляют эндокринную миссию поджелудочной железы. Они вырабатывают следующие гормоны:
Важно. Гормоны участвуют в углеводном обмене организма.
Болезни
Если поджелудочная железа начинает неправильно работать, человек заболевает панкреатитом, сахарным диабетом, другими недугами. Функции органа могут нарушаться вследствие повреждения альфа, дельта и бета клеток. В организм перестают поступать гормоны: инсулин, глюкагон, соматостатин. Именно по этой причине развивается диабет. Когда уменьшается количество клеток, выделяющих ферменты, происходят нарушения пищеварительного процесса.
Голодание
Как метод лечения хорошо помогает при панкреатитах. Организм отдыхает от усвоения пищи, использует накопленные лишние ресурсы, перестает неправильно работать. Вода выводит накопившиеся вредные вещества, шлаки, а также вещества распада. Организм освобождается от лишних килограммов.
Пересадка клеток
Хороший эффект дает пересадка клеток из поджелудочной железы донора. Подсаженные виды начинают вырабатывать инсулин, функции органа постепенно восстанавливаются. Пересадка клеток аннулирует риск углубления недуга, снижает необходимость организма в инсулине, нормализует количество глюкозы в крови, снимает пониженную чувствительность к гипогликемии.
Горечи
При заболеваниях поджелудочной железы организму необходимо принимать горечи. Они стимулируют выработку инсулина. Можно добавить в напитки настои корней и листьев одуванчика, полыни, аира.
Бета-соединения
Бета виды вырабатывают инсулин, благодаря которому организм способен усвоить глюкозу. Более ранние исследования показывали, что восстановление бета клеток является невозможным. Однако в последние годы ученые приоткрыли завесу над тайнами природы, нашли способ восстановления.
Известно, что старые клеточные соединения восстанавливаются за счет альфа клеток. Молодые восстанавливаются за счет дельта клеток. Несколько лет назад исследователи Женевского Университета модифицировали особый ген в альфа-соедиенениях, и они превратились в бета вид. Опыты проводились на мышах. Измененные альфа клетки стали продуцировать инсулин.
В период до полового созревания клеточные соединения бета восстанавливаются дельта видами. А взрослый организм уже лишен такой возможности. Поэтому модификация клеток произвела такой фурор в медицинском мире.
Ученые обнаружили новое свойство поджелудочной железы у человека: пластичность. Именно это качество дает надежду, что можно найти эффективные способы восстановления бета клеток во взрослом организме. Сегодня рынок предлагает препарат, способствующий восстановлению бета клеток в органе: верапамил.
Одним из основных способов улучшить деятельность поджелудочной железы, повлиять на бета-соединения, считается правильное питание. Диета, полноценный рацион, горечи, необходимые элементы – помогут сохранить здоровье.
Антитела
Чтобы определить предрасположенность организма к заболеванию сахарным диабетом, у больного берут анализ на антитела. Для этого делают забор крови. Наличие антител в сыворотке крови указывает на болезнь. Это показывает, что недуг уже прогрессирует, больной нуждается в инсулинотерапии.
Когда бета-соединения перестают выделять инсулин, а затем погибают, организму требуется вводить инсулин извне. Подбирается специальная диета, назначается медикаментозное лечение. Чем скорее будет сделан правильный диагноз, тем быстрее врач сможет подобрать соответствующее лечение. Признаками диабета I типа являются: сухость во рту, частые мочеиспускания, запах ацетона изо рта, плохая регенерация кожного эпителия.
Диабет
Бета клетки в поджелудочной железе сложны. Они относятся к эндокринной части поджелудочной железы. Если их лишить кислорода, она перестает выделять норму инсулина. После этого начинается диабет. Это страшная и коварная болезнь, которая полностью меняет жизнь человека.
Диабет I типа является аутоиммунным заболеванием. Здесь бета-соединения подвергаются атакам иммунной системы больного. При диабете II типа наблюдается резистентность тканей к действию инсулина. Именно поэтому происходит повышение сахара в крови. Этот недуг сокращает жизнь больного на 5-8 лет.
Новейшим способом лечения сейчас стала трансформация клеток протоков поджелудочной железы в альфа-соединения, с последующим превращением в бета клетки. В альфа клетках здесь активируется ген Pax4. Это приводит к зарождению новых бета клеток. Такую процедуру можно провести 3 раза.
Сейчас исследовательская группа работает над созданием фармакологических молекул, которые в будущем смогут исцелять больных сахарным диабетом.
Стволовые виды
В ближайшем будущем человечество станет выращивать новые органы из стволовых видов клеточного соединения. Оттуда можно будет заимствовать необходимые клетки для больных органов. Это еще один из современных методов лечения, который находится в стадии развития. Человечество будущего сможет исцелять себя от самых сложных недугов.